Синдром передней лестничной мышцы скаленус синдром

 Чтобы понять, что такое скаленус-синдром (другие названия – синдром Наффцигера, синдром передней лестничной мышцы либо СЛМ — TOS), прежде всего необходимо знать, что лестничных мышц у человека не одна, не две, а целых три с каждой стороны тела, и между каждой из них есть промежутки.
Чтобы понять, что такое скаленус-синдром (другие названия – синдром Наффцигера, синдром передней лестничной мышцы либо СЛМ — TOS), прежде всего необходимо знать, что лестничных мышц у человека не одна, не две, а целых три с каждой стороны тела, и между каждой из них есть промежутки.
А поскольку у расчётливой и мудрой природы ничего не пропадает даром, то она любое свободное пространство приспосабливает для пропуска либо отдельных крупных сосудов и нервов, либо для целых сосудисто-нервных пучков, либо размещает в них «созвездия» лимфоузлов.
И промежуток между передней и средней скаленус-мышцами исключением из этого правила не является.
Передняя из вышепоименованных мышц находится ближе всего к середине тела, средняя лестничная мышца – сразу за ней, и обе крепятся к краю I ребра спереди. Только первая другим концом своим приращена к поперечным отросткам шейных позвонков – с III по VI, а вторая – к тем же образованиям вообще всех позвонков шейного отдела позвоночной колонны.
В треугольнике, именуемом межлестничным, с границами, обозначенными: передней – средней скаленус-мышцами – I ребром, пролегают тракт плечевого нервного сплетения и магистраль подключичной артерии.
Со стороны противоположной треугольник между мышцами: передним скаленусом и двумя подъязычными – щитоподъязычной и грудиноподъязычной – становится местом пропуска подключичной артерии вместе с крупными лимфатическими стволами.

Про лестничные мышцы доступно: расположение, анатомия, физиология и функции:
Особенности и причины скаленус-синдрома
Фокус скаленус-синдрома заключается в том, что любая из двух лестничных мышц, по той или иной причине «придя в негодование», вызывает передавливание попавших в «ножницы» между ними структур. Чаще всего это бывает с наиболее нагруженной передней мышцей, поэтому термин относится по большей части к ней.
Возникающая в развивающемся процессе симптоматика полностью соответствует степени «удавления»-пережатия:
- подключичной артерии;
- плечевого сплетения;
- подключичной вены и лимфатических сосудов.
По степени жёсткости стенки наименее сжимаемой является артерия, передавить другие структуры этой области (нервы и артерии) намного легче.
Отсюда возникает естественное деление симптомов компрессии на:
- венозные;
- артериальные;
- неврогенные.
К наступлению скаленус-синдрома – стойкому либо преходящему – приводит расстройство деятельности обоих скаленусов в виде их гипертонуса, а также изменение размеров и формы естественных отверстий меж ними по следующим причинам:
- эпизода либо эпизодов травматического характера (ДТП, производственного либо бытового повреждения);

- врождённых аномалий: «сверхнормативных» рёбер, ригидности связок между ребром и позвоночником с уменьшением рёберно-ключичного пространства;
- неправильности осанки – либо с «провисшими» плечами, либо возникшей вследствие привычки излишне наклонять голову, что вызывает пережатие сосудов и нервов в области, где они покидают грудную клетку;
- износа тканей вследствие часто повторения интенсивных жестов с поднятием рук – спортивных либо являющихся необходимыми на производстве (при опускании ключицы происходит сужение рёберно-ключичного пространства).
Побудительным мотивом к сдавливанию структур, расположенных внутри межмышечных промежутков, может также служить изменение анатомического соотношения их компонентов вследствие:
- избыточного развития ткани мышечной (занятие силовыми видами спорта) либо жировой (при ожирении, беременности, гипотиреозе, диабете);
- фиксации рук (руки) в одной позе на длительный период времени (гипсовая повязка, многочасовая работа за столом).
Наиболее часто развитие синдрома Наффцигера наблюдается в самом работоспособном (от 20 до 50 лет) возрасте, а также у женщин (относительная мышечная слабость и склонность к ожирению) и вследствие других заболеваний: травмы ротаторной плечевой манжеты, шейного остеохондроза, повреждения плечевого нервного сплетения.
Симптоматика по типам синдрома
Нейрогенный тип синдрома лестничной мышцы самые распространённый характеризуют такие симптомы:
- болевыми ощущениями разной степени выраженности на уровне шеи, плеча, руки;
- расстройствами чувствительности в виде состояния «ватности», либо пощипывания, либо участками «провала» чувствительности в тех же отделах плечевого пояса и конечности;
- слабостью в отдельных мышцах руки или рук, приводящей к затруднениям при выполнении операций с мелкой моторикой, а также быстрой их утомляемостью.
Венозный тип синдрома передней лестничной мышцы, проявляющий себя в 4% случаев, имеет следующие симптомы:
- чувством «набухания» либо «отяжелённости» руки;
- разной выраженности болями или глубинной болезненностью, либо онемением, покалыванием в области: шея – плечо – рука;
- изменением окраски кожных покровов конечности – пальцы или вся конечность приобретают цианотично-синюшную окраску;
- ставшей явственной венозной «сеткой» на передней грудной стенке;
- уплотнением в районе прохождения подключичной вены.
Артериальный, самый редкий тип синдрома, с компрессией артерии проявляется:
- отёчностью конечности или обеих – выражающейся чувством «отягощённости» в означенных частях тела;
- поверхностной болью либо глубинной болезненностью в шее, в плече, либо в кисти;
- расстройством чувствительности в руке (пощипыванием, «ватностью-онемелостью»);
- переменой окраски кожи конечности – пальцы (или вся часть тела) бледнеют, а также переменой её температуры – пальцы или вся конечность холоднее на ощупь, чем другие участки кожи;
- появлением небольших чёрных пятен на коже пальцев;
- слабостью пульса на руке либо полным его отсутствием;
- заметной пульсацией «опухоли» в зоне ключицы.

Уточнить диагноз позволяет…
Учитывая вариабельность проявлений симптома лестничной мышцы, ориентироваться исключительно на физикальный метод исследования не приходится.
Поэтому для постановки абсолютно точного диагноза применяются методики:
- ЭМГ (электромиографии);
- рентгенографии, МРТ, КТ;
- ангиографии и УЗИ;
- лабораторные исследования крови общего характера, а также на уровень сахара и гормонов.
Разная степень развития – разные уровни лечения
 К медикаментозным приемам лечения прибегают в случаях среднетяжелого, незапущенного течения процесса.
К медикаментозным приемам лечения прибегают в случаях среднетяжелого, незапущенного течения процесса.
Это назначение различных по силе воздействия НПВП с целью купировать воспалительные проявления в проблемных областях: Ибупрофен, Аспирин, Напроксен, Мовалис, Целекоксиб (Целебрекс).
Из препаратов класса миорелаксантов для снятия спастических состояний применимы варианты терапии с Циклобензаприном (Флексерилом), Каризопродолом (или Soma), Диазепамом (Валиумом), Метокарбамолом (Робаксином) и Тизанидином (Занафлексом).
Также используют группу препаратов, снижающих уровень трансмиссии болевых импульсов в головной и спинной мозг:
- Флуоксетин (Прозак);
- Сертралин (Золофт);
- Пароксетин (Паксил);
- Циталопрам (Целекс);
- Венлафаксин (Эффексор).
Столь же актуальной является следующая группа препаратов:
- Амитриптилин (Элавил);
- Имипрамин (Тофранил);
- Дезипрамин (Норпрамин);
- Доксепин (Синекван);
- Амоксапин (Асцендин).
При достижении болевыми ощущениями предельных значений применяются препараты класса опиоидов – наркотических анальгетиков (как в виде монопрепарата, так и в комбинации с НПВС), а также метод блокад.
Из не медикаментозных способов терапии, которые применимяют, если диагностирован лестничный синдром, для улучшения состояния крово- и лимфообращения в проблемных тканях, избавления их от токсичных продуктов метаболизма, восстановления правильной осанки и  биомеханики движений применяются методики:
биомеханики движений применяются методики:
- ЛФК;
- физиотерапии;
- мануальной терапии;
- иглотерапии (иглоукалывания);
- массажа.
Упражнения при спазмах, которые вызваны синдромом лестничной мышцы:
В далеко зашедших случаях при синдроме лестницы используются хирургические методы коррекции состояния связок, мышц и сосудов с последующими ортопедическими мероприятиями и длительным санаторно-курортным лечением.
В таком важном процессе, как лечение синдрома передней лестничной мышцы, ни одним из методов терапии пренебрегать не стоит.
О наиболее серьёзных осложнениях
Застой крови в суженном рёберно-ключичном пространстве способен привести не только к расстройству функции конечности вследствие образования и роста тромба, но и к её потере вследствие эмболии тромба в сосуды верхней конечности.
Течение синдрома может также осложниться лёгочной тромбоэмболией со смертельным исходом.
Сдавление плечевого сплетения приводит к расстройству функции одной или обеих конечностей неврогенной этиологии.
Не менее серьёзен прогноз и в случае ухудшения мозгового кровообращения, ибо артерия позвоночная является ветвью артерии подключичной.
Источник
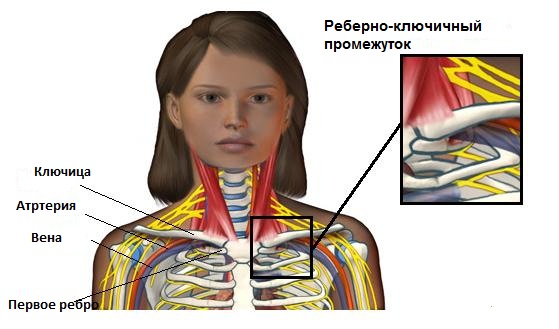
Синдром лестничной мышцы (еще называется скаленус – синдром) группа симптомов включающих в себя боль, онемение и слабость в области шеи, плеча или руки. Причиной появления симптомов является сдавление или повреждение нервов или сосудов в реберно-ключичном промежутке. Реберно-ключичный промежуток расположен между ключицей и верхним ребром, по обе стороны тела. Большинство сосудов (артерий и вен) и нервов, питающих руку, проходит через это пространство. Сужение этого пространства может вызывать компрессию нервов и сосудов, что нарушает нормальное функционирование верхней конечности. Причиной сужения могут быть различные состояния, такие как: травма, ожирение, врожденные аномалии, нарушения осанки. Но подчас, не удается выяснить конкретную причину сужения.
 Типы синдрома лестничной мышцы.
Типы синдрома лестничной мышцы.
- Нейрогенный — при котором происходит компрессия плечевого сплетения. Это наиболее распространенный тип СЛМ
- Венозный — при этом типе происходит сдавление подключичной вены. Встречается в 4% случаев.
- Артериальный тип — наиболее редкий, при котором происходит компрессия подключичной артерии.
Синдром лестничной мышцы может быть причиной выраженного болевого синдрома и нередко диагноcтика вызывает затруднения. СЛМ может повлиять на многие аспекты жизни ( работоспособность, отдых ,физическую активность). При отсутствии адекватного лечения этот синдром может привести к повреждению нервов сосудов и даже иногда к атрофии конечности. Но в настоящее время, лечение этого синдрома достаточно успешно.
Причины заболевания
Для полноценной работы сосудам и нервам необходимо определенное пространство. Компрессия сосудов в реберно-ключичном промежутке может привести к повреждению или, в редких случаях, к потери конечности. Для того чтобы нормально функционировать нервам и кровеносным сосудам необходимо соответствующее пространство. При компрессии, соответственно, нарушается их функция. Сжатие кровеносных сосудов на выходе из грудной клетки может ухудшить кровоток к и от руки. Это также может способствовать формированию кровяного сгустка (тромба), который может далее замедлить или полностью заблокировать кровоток через поврежденный сосуд. Если происходит разрыв сгустка, он может спуститься в руку, блокируя мелкие кровеносные сосуды в руке. Иногда, тромб мигрирует в легкие – опасное для жизни состояние, называемое легочной эмболией. Нервы также нуждаются в пространстве, чтобы иметь возможность растяжения, когда рука движется. Если нерв на выходе из грудной клетки сжат или не может двигаться свободно, то пациент не сможет двигать рукой как обычно. Боль и нарушения чувствительности в руке нередко сопровождают это состояние.
Факторы риска синдрома лестничной мышцы (СЛМ):
- Пол – У женщин чаще бывает СЛМ — синдром, чем у мужчин.
- Возраст – Синдром чаще развивается в возрасте от 20- 50.
- Заболевания – СЛМ — синдром часто связан с другим заболеванием, такими как повреждение ротаторной манжетки плеча, остеохондроз шейного отдела позвоночника, травма плечевого сплетения, сахарный диабет, гипотиреоз.
Причины
СЛМ происходит в результате сжатия нервов или сосудов на выходе из грудной клетки. Основные причины:
- Травма – Травматический эпизод может быть причиной повреждения костной ткани или мягких тканей на выходе из грудной клетки. У большинства людей с СЛМ в анамнезе был тот или иной эпизод ДТП, травма на производстве или в быту.
- Врожденные аномалии – такие, как дополнительное ребро или плотная связка, соединяющая позвоночный столб с ребром, может уменьшить реберно-ключичный промежуток.
- Нарушение осанки – провисание плеч или избыточный наклон головы вперед могут оказывать компрессию на участок выхода нервов и сосудов из грудной клетке.
- Частые повторяющиеся движения могут привести к износу тканей и привести к СЛМ. Примером могут быть движения связанные с подъемом руки (опускается ключица и реберно-ключичный промежуток уменьшается) например плавание, бейсбол, теннис, тяжелая атлетика.
- Другие причины – Увеличение веса (при беременности или ожирении), чрезмерно развитые мышцы шеи (от занятий тяжелой атлетикой или единоборствами), или длительная фиксация рук в одном положении (работа на компьютере) может оказывать дополнительное давление на нервы и кровеносные сосуды. Болезни, при которых нарушается функция нервов, такие как гипотиреоз и диабет, могут быть предрасполагающими факторами неврогенного СЛМ.
Cимптомы
Симптомы СЛМ различаются, в зависимости от того сжаты кровеносные сосуды или нервы.
Симптомы компрессии нерва
- Боль или болезненность в шее, плече, руке
- Онемение или покалывание в шее, плече, руке
- Слабость мышцы или участки провала мышц в руке
- Трудности при выполнение задач мелкой моторики; быстрая утомляемость
Артериальные Компрессионные Симптомы
- Отечность руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы бледнеют
- Изменения температуры кожи – рука или пальцы кисти более холодные, чем остальная часть кожи
- Маленькие черные пятна на пальцах
- Слабый или отсутствующий пульс в руке
- Пульсирующая опухоль в районе ключицы
Венозные Компрессионные Симптомы
- Набухание руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы становятся синюшными
- Уплотнение в области подключичной вены
- Визуально заметная венозная сеть на грудной клетке.
Осложнения
В течение длительного времени некоторые пациенты рефлекторно проявляют реакцию на боль мышечной фиксацией. Им приходится удерживать жесткую определенную позу для того, чтобы уменьшить боль. Но, к сожалению, это рефлекторная мышечная защита усугубляет течение заболевание и, в итоге, приводит к увеличению болей. Мышечный дефанс потом, в свою очередь, требует отдельного лечения. Важно начинать лечение при СЛМ на его ранних стадиях. При отсутствии лечения СЛМ может привести к значительному повреждению нервов или сосудов, вплоть до потери конечности.
Диагноcтика
Диагностика СЛМ может быть трудной задачей. Симптомы варьируют и по характеру и по выраженности, в зависимости от конкретного человека. Кроме того, симптомы аналогичны тем, что бывают при других заболеваниях (например — повреждение ротаторной манжеты, заболевания шейного отдела позвоночника, приводящие к компрессии корешков и т.д.). История болезни и физикальный осмотр помогает выяснить начало заболевания, характер симптомов, их зависимость от положения тела. Кроме того, существуют и внешние признаки этого заболевания (отечность руки, изменение цвета, нарушение чувствительности, ограничение объема движений в плече). Во время физикального обследования врач может проводить процедуры ( манипуляции ) для выявления симптоматики ( пульсовое давление на руках в различных позициях руки как больной, так и здоровой ) .
Инструментальные методы исследования
- Электромиография (ЭМГ) – ЭМГ помогают проверить, как функционируют нервы и мышцы. Маленькие игольчатые электроды вводятся в мышцу, где есть проблемы. Электроды измеряют электрическую активность мышцы, иннервируемую тем или иным нервом. Патологическая реакция мышцы предоставляет информацию о состоянии нерва, идущего в эту мышцу. Кроме того, ЭМГ позволяет определить скорость проведения импульса по нервному волокну. Выполняется это с помощью электродов, помещенных на кожу. Скорость проведения импульса по каждому нервному волокну имеет определенное среднее значение, и отклонение свидетельствует о повреждении нервного волокна.
- Рентгенография позволяет диагностировать костные изменения в грудной клетке и ребрах (наличие дополнительного цервикального ребра).
- Лабораторные обследования — общие анализы крови, кровь на гормоны, кровь на сахар помогают при диагностике СЛМ.
- Магнитно-резонансная томография (МРТ) – позволяет визуализировать мягкие ткани тела МРТ выяснить причину компрессии нерва или сосуда.
- Компьютерная томография (КТ) — позволяет более четко визуализировать изменения в костных тканях.
- Ультразвуковое исследование – С помощью ультразвуковой волны удается визуализировать мягкие ткани сосуды наличие тромбов стенозов.
- Ангиография – Рентгенологическое исследование с использованием контраста применяется для диагностики поражений сосудов. Ангиография артерий и вен используется для диагностики блоков и других проблем кровеносных сосудов.
Лечение
Медикаментозное лечение
- НПВП — нестероидные противовоспалительные препараты. Эти лекарства помогают уменьшить боль и воспаление (отечность покраснение). Например: аспирин, ибупрофен (Advil), напроксен (Aleve) и целекоксиб (Целебрекс) мовалис
- Миорелаксанты — часто используется для лечения мышечных спазмов, эти препараты могут облегчить боль, релаксируя мышцы. Циклобензаприн (Flexeril), каризопродол (Soma), диазепам (валиум), метокарбамол (Robaxin) и тизанидина (Zanaflex).
- Нейропатические препараты — Принцип их действия основан на изменениях в нейротрансмиттерной передачи болевых импульсов в спинной и головной мозг. Лекарства, которые могут помочь уменьшить боль , влияя на нейротрансмиттеры включают флуоксетин (прозак), сертралин (Золофт), пароксетин (паксил), циталопрам (Celexa), венлафаксин (Effexor), амитриптилин (Elavil), имипрамин (Tofranil), дезипрамин (Norpramine) , доксепин (Sinequan) и amoxapine (Ascendin).
- Опиоиды — Наркотические аналгетики применяют только при очень сильных болях после того, как исчерпаны возможности применения обычных анальгетиков. Возможна комбинация опиатов с НПВС (для усиления анальгезирующего действия).
ЛФК
Лечебная физкультура является одной из важнейшей составляющей лечения СЛМ. Подбор определенных упражнений помогает улучшить осанку, правильное распределение мышечных нагрузок. Упражнения помогают увеличить объем движений в конечности. Растяжка и укрепление мышц плеча и грудных мышц может помочь в увеличение и ослабить давление на нервы и кровеносные сосуды в реберно-ключичном промежутке.
• Существует широкий диапазон движений как пассивных, так и активных.
Физиотерапия
Различные физиотерапевтические методики позволяет снять отек, воспаление, восстановить кровообращение и уменьшить компрессию нервов.
Мануальная терапия
Использование определенных техники мануальной терапии позволяет провести мобилизацию позвоночника и ребер увеличить объем движений в плечевом суставе.
Блокады
Иногда применяются для диф.диагностики и лечения. Но, учитывая анатомические особенности этой зоны, инъекции должны проводиться врачом с опытом проведения таких манипуляций.
Иглоукалывание (иглорефлексотерапия)
Иглотерапевты считают, что здоровое тело содержит каналы, через которые проходят потоки энергии. Когда эти каналы закрываются, энергия блокируется что и приводит к различным заболеваниям. Иглы вводятся в определенные точки ( биологически активные ). В определенных случаях иглотерапия позволяет уменьшить боль и восстановить проводимость по нервным волокнам.
Массаж может помочь снять стресс и расслабить напряженные мышцы. Массаж помогает увеличить кровоток в тканях организма, и помогают мышцам избавиться от продуктов метаболизма.
Источник
