Рубцовые изменения кожи код мкб

Содержание
- Описание
- Симптомы
- Лечение
Названия
Постакне.
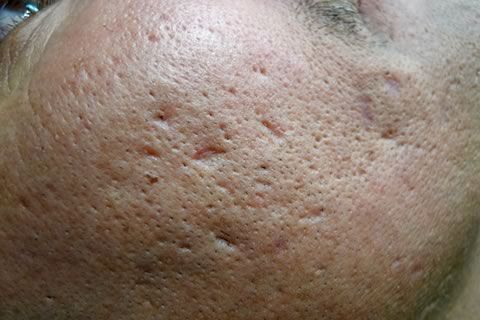
Проявления постакне
Описание
Постакне – последствия неквалифицированного (чаще всего механического) воздействия на угревую сыпь. Большинству людей знакома проблема возникновения угрей. Даже у людей с завидной кожей хотя бы во время полового созревания появлялось пусть даже несколько юношеских прыщиков. А когда кожа подвержена серьезному испытанию акне (угревой сыпи), предстоит серьезное профессиональное лечение. Если пренебречь грамотными способами борьбы с акне, возникает угроза новой проблемы. Любые попытки самостоятельного удаления прыщей, угрей, черных точек чревато образованием заметных дефектов кожи, которые долго будут свидетельствовать о неправильных самостоятельных действиях, направленных на решение проблемы угревой сыпи. Своевременное обращение к специалисту позволит успешно справиться с угревой болезнью, к тому же предотвратит возникновение постакне.
Симптомы
Постакне представляет собой комплекс косметических дефектов кожи, являющиеся следствием себореи и угревой сыпи, а также неквалифицированных воздействий на них при попытках самостоятельного лечения.
К постакне относятся:
Расширение пор.
Cтойкая эритема и расширение капилляров.
Рубцы.
Неравномерная текстура кожи.
Застойные пятна.
Поствоспалительная гипер- и депигментация.
Уровень тяжести постакне зависит не только от того, насколько тяжелым было поражение кожи угревой сыпью. Если акне случается в молодом возрасте, когда кожа имеет большую способность к регенерации, к тому же, если было проведено своевременное профессиональное лечение угревых высыпаний, постакне не представляет серьезной проблемы. Напротив, длительное течение угревой болезни, без оказания должной косметологической и медицинской помощи, вызывает стойкие изменения структуры кожи и серьезную косметическую проблему. Рассмотрим подробнее основные проявления постакне.
Расширение пор. Гиперфункция сальных желез приводит к избыточной выработке секрета и его скоплению в протоках. Сюда же примешиваются различные внешние загрязнения, остатки косметических средств, омертвевшие клетки кожи. Наступает уплотнение стенок протока вследствие длительного его расширения, затем происходит чрезмерное развитие рогового слоя кожи, возникновение рубца. Становится заметной неровная текстура кожи.
Стойкая эритема. В результате неправильного (чаще всего механического) воздействия на очаг воспаления, травматичное неквалифицированное удаление папул, пустул, узлов или кист приводит к образованию синюшных пятен. Они возникают в ответ на нарушение микроциркуляции крови. Такие же синюшные рубцы и пятна появляются после вскрытия очага воспаления и извержения инфильтрата. Ухудшается эстетическое состояние кожи, особенно заметны рубцы и пятна в холодное время года. Исправить ситуацию возможно лишь с помощью специального лечения.
Рубцы при постакне. К образованию рубцов при акне приводят некоторые косметические методы воздействия на воспаленные участки кожи. При электрокоагуляции очагов воспаления, вскрытие иглой закрытых камедонов возникают явления постакне – неровности кожи, рубцовые образования, синюшные пятна. Снижению репаративных процессов и регенерации кожи способствует частое проведение механической чистки лица, при которой происходит сдавление кожи, ее травмирование, нарушение капиллярного кровообращения.
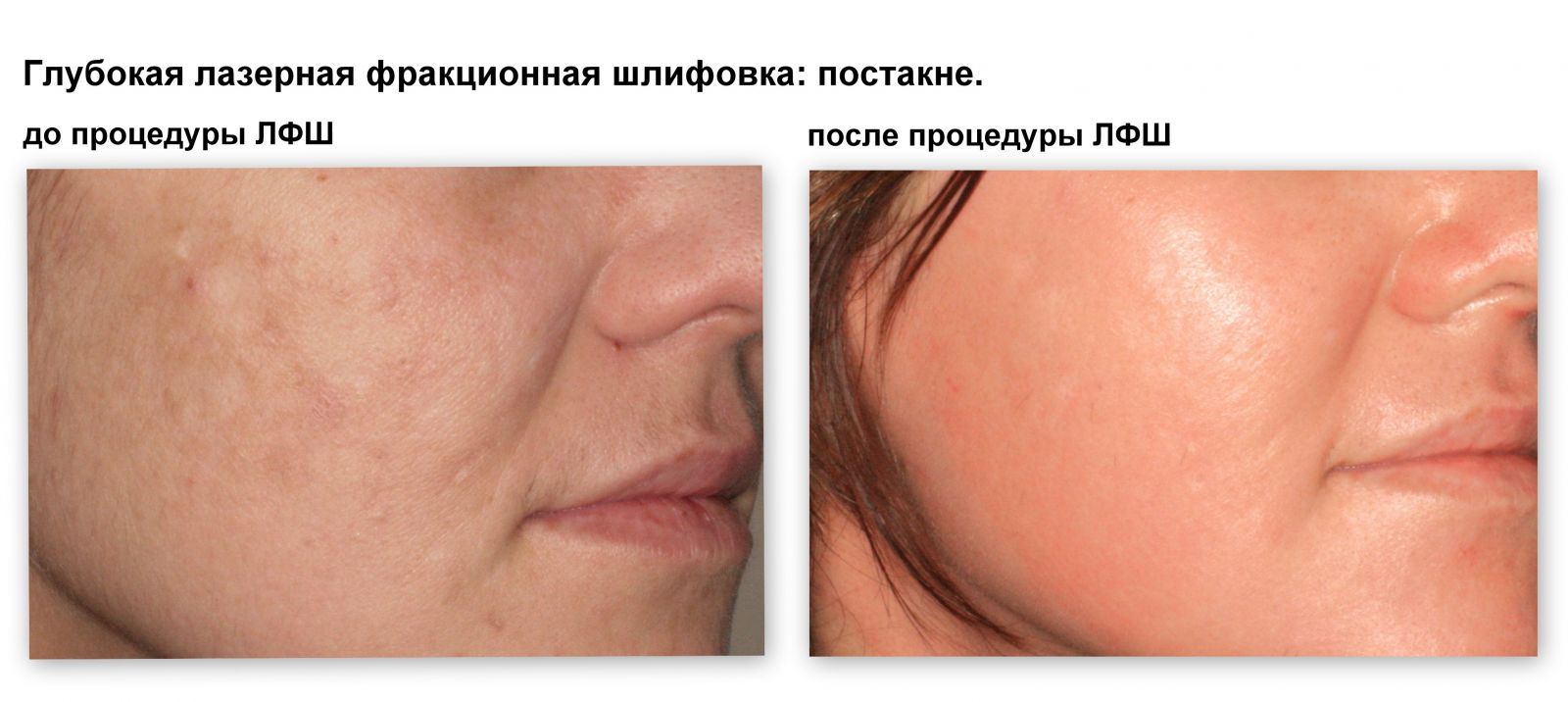
Результаты лечения постакне
Лечение
Методы коррекции постакне при расширении пор.
Во-первых, расширение пор исправляется путем применения препаратов, снижающих активность сальных желез, к примеру, ретинола и ретиноевой кислоты. Воздействие на кожу ретинолом представляет собой более щадящий способ коррекции по сравнению с ретиноевой кислотой, не вызывает эритему в виде шелушения и сухости кожных покровов. Ретинолы уменьшают выработку секрета сальными железами, значительно сокращают толщину рогового слоя кожи. Лечение постакне с помощью этих препаратов требуют длительного времени, терапевтический эффект появляется лишь через несколько месяцев или даже спустя год.
Методы коррекции постакнеВо-вторых, исправлению дефектов кожи, связанных с расширением пор, способствует устранение явлений гиперкератоза (чрезмерного развития рогового слоя кожи). Для этого хорошо подходят препараты с содержание фруктовых кислот (молочной, тартаровой, гликолевой ), салициловой кислотой и аделаиновой кислотой. Под воздействием этих препаратов роговой слой кожи истончается, снижается скопление отпавших клеток в устьях фолликулов, нормализуется состояние устьев, устраняется их закупорка. Фруктовые кислоты (гидроксикислоты) также сокращают сальные железы, эффективно растворяют жировой секрет, очищают протоки. Применять препараты с фруктовыми и салициловыми кислотами можно в домашних условиях. Ежедневное протирание кожи уже через 2-3 месяца дает положительный эффект и заметное сужение пор кожи. Лучше всего использовать фруктовые кислоты натурального происхождения, они бережнее ухаживают за кожей, не вызывают ее раздражения, в отличие от кислот, полученных синтетическим путем. Нежелательно постоянное применение гидроксикислот более 4-5 месяцев. Для того чтобы избежать, так называемого эффекта привыкания, следует прекратить проведение процедур на 1-2 месяца, а затем продолжить лечение.
Поверхностный химический пиллинг, применяемый 1 раз в 7-14 дней с 15-30% содержанием кислот значительно сокращает поры кожи, выравнивает ее поверхность. Косметический эффект наблюдается через 6-8 недель. После перерыва на 2-3 недели процедуры пиллинга можно повторить.
Методы коррекции стойкой эритемы при постакне.
Методы основаны на сосудорасширяющем и местно раздражающем действии применяемых лекарственных средств. Препараты на основе ихтиола, камфары, ментола, никотиновой кислоты, изопропилового спирта улучшают кровоснабжение верхних слоев кожи и трофику тканей. Вследствие этого капилляры кожи сужаются, становятся более эластичными, исчезает их воспаление и парез. Нормализация васкуляторных и микроциркуляторных процессов ведет к сокращению участка поствоспалительной эритемы.
Противовоспалительные и сосудорасширяющие процедуры эффективно сочетаются с поверхностными химическими пилингами и местным применением препаратов Alpha-аскорбиновой кислоты с высоким (10-17%) содержанием витамина С. Химический пилинг активизирует микроциркуляцию кожи, а витамин С оказывает сосудоукрепляющее, рассасывающее и депигментирующее действие. В результате улучшается состояние кожи, ее внешний вид, восстановительные и защитные свойства.
Методы коррекции постакне. Аппаратная косметологияНеровный рельеф кожи в результате постакне, застойные и пигментные пятна, а также депигментация кожи хорошо поддаются коррекции с помощью аппаратных физиотерапевтических методов лечения. Здесь показано проведение лекарственного электрофореза, дарсонвализации, ультразвуковой и криотерапии, вакуумного массажа, светолечения. Тепловые лечебные процедуры – компрессы, термомаски, инфракрасное излучение – направлены на стимуляцию окислительных и обменных процессов в тканях.
Внутрикожные микроинъекции — биоревитализация, мезотерапия, озонотерапия – лучшают микроциркуляцию, лимфодренаж и эластичность кожи. Хорошие результаты дает применение средств профессиональной лечебной косметики.
Коррекция рубцов при постакне.
Рубцовые изменения кожи вследствие акне трудно поддаются лечению. Их появления можно избежать, если начать своевременную адекватную терапию первых признаков воспаления сальных желез. Полного избавления от рубцов не гарантирует ни один метод лечения. Выход в том, чтобы минимизировать проявление рубцов, сделать их практически незаметными на фоне окружающей ткани. Лечение постакне проводится по назначению и под наблюдением врача-дерматолога, специалистов по эстетической косметологии и хирургии. Противопоказаниями для проведения многих процедур являются активная стадия угревой болезни, острый воспалительный процесс, кожные заболевания. Методика лечения подбирается индивидуально, в зависимости от типа и выраженности рубцовых изменений.
Срединный (ТСА) и глубокий пилинги.
Срединный и глубокий пилинги при постакнеЗастойные пятна и неглубокие рубцы от акне могут быть подвергнуты коррекции путем срединного или глубокого пилинга – удаления ороговевшего слоя при помощи химических препаратов. Суть этого метода состоит в растворении верхнего рогового слоя кожи и образовании некроза рубцового участка. Кожа в этом месте темнеет, заживление происходит после отпадения корочек. Дополнительное образование коллагена в коже при ее регенерации ведет к уменьшению глубины рубцов и их заметности на фоне окружающей кожи. Кожа на месте постакне приобретает более естественный и здоровый цвет. Закрепление результата лечения достигается повторным проведением нескольких процедур срединного пилинга через 1-3 месяца.
Для проведения срединного пилинга при постакне используется раствор 15-35% трихлоруксусной кислоты (так называемый ТСА-пилинг), который наносится на 10-15 минут. При выраженной болезненности процедуры назначаются болеутоляющие препараты и прикладывается лед в месте аппликации. Сразу после проведения срединного пилинга могут развиться гиперемия и отек кожи, которые постепенно уменьшаются в течение 5-7 дней. Сроки полного заживления зависят от концентрации препарата и варьируют от одной до нескольких недель. Феноловый пилинг относится к глубоким пилингам, по эффективности сопоставимым с пластической операцией. Он проводится только в условиях стационара под наркозом.
Лазерная шлифовка кожи.
Лазерная шлифовка при постакнеПри рубцовых проявлениях постакне показано использование лазерной коррекции. Лазерный луч в зависимости от длины волны и силы воздействия либо удаляет старый рубец послойно, как эрбиевый лазер, либо изменяет рубцовую структуру, как карбондиоксидный. Лазерное воздействие на кожу обладает эффектом пилинга и по-другому именуется лазерным пилингом, или лазерной шлифовкой (resurfacing). В дальнейшем кожа проходит все стадии заживления. Достоинством этого метода является точность и дозированность лазерного пучка на пораженный участок. Однако его применение не столь широко распространено. Лазерный пилинг, впрочем, как и химический, применяется только при неглубоких рубцовых поражениях кожи.
После процедуры лазерного пилинга возникает раздражение, покраснение и отек кожи, которые исчезают в течение месяца. При значительной площади поражения кожи постакне процедура может быть длительной по времени (до одного часа и более). Проводится лазерная шлифовка под местной или общей анестезией. Для лучшего заживления кожи в последующие две недели обычно назначаются мазевые повязки или аппликации. В теплое время года необходимо использовать солнцезащитные средства.
Инъекции коллагена и пересадка жировой ткани.
Инъекции коллагена при постакнеМягкие и поверхностные рубцовые дефекты можно сгладить при помощи коллагеновых инъекций. Коллаген представляет собой белковые волокна и является строительным материалом для соединительной ткани. Подкожные инъекции коллагена восполняют пустоты в коже и на время сглаживают рубцы. Они не применяются при келоидных и сколотых рубцах. Чаще всего для инъекций применяются препараты коллагена животного происхождения (коровий или человеческий), используется также растительный и морской коллагены. Эффективность процедуры сохраняется до полугода, затем коллагеновые инъекции можно повторять.
При глубоких рубцовых изменениях кожи вследствие акне применяется метод аутологичной пересадки под зону поражения жировой ткани, взятой от самого пациента. Жировая ткань вводится инъекционным путем и рассасывается постепенно, от 6 месяцев до 1,5 лет.
Дермабразия.
Дермабразия – аппаратная методика механического шлифования, стирания кожи. Специальной фрезой или щетками аппарата снимается поверхностный слой кожи, в том числе рубцово изменененная ткань в зоне дефекта. Эпителизация раневой поверхности приводит к изменению рельефа кожи и сглаживанию рубцов. Дермабразия показана не для всех типов рубцов: при рубцах с широким основанием она может сделать дефект более выраженным. У пациентов со смуглой кожей дермабразия часто приводит к гиперпигментации. Также возможен риск осложнений в виде инфицирования кожных покровов и образования келоидных рубцов.
Дермабразия при постакнеПроцедура дермабразии проводится под местной инфильтрационной анестезией и длится около 30 минут. Сразу после манипуляции на коже видны ссадины, отечность. Заживление раневой поверхности происходит через неделю с отпадением струпа. Для ускорения процесса эпителизации кожи возможно наложение повязок. Кожные проявления в виде гиперемии и раздражения исчезают за несколько недель. В дальнейшем рекомендуется использовать средства с солнцезащитным фактором.
Гораздо менее эффективна при рубцах постакне микродермабразия, т. Е микрошлифовка кожи с помощью кристаллов окиси аллюминия. Она требует многократного повторения процедуры и не дает гарантированного результата. Также неэффективны при постакне средства домашнего применения, они дают лишь поверхностное отшелушивание клеток кожи.
Хирургические методы.
Втянутые или сколотые рубцы лечат методом «компостерного» (эллиптического) иссечения (punch excision). Такие рубцы иссекаются до подкожно-жировой клетчатки различными методами. На иссеченную поверхность накладывают шов или проводят кожную пластику собственной тканью пациента. Также пересадка кожи показана при удалении рубцов, образовавшихся на месте закрытия свищей. Полное заживление раны происходит через несколько недель.
Вдавленные «прямоугольные» или «закругленные» рубцы подвергают подрезанию (subcision). Подрезая кожу под уже имеющимся рубцом, добиваются того, что за счет образования нового рубца, старый приподнимается и становится менее заметен на фоне окружающей ткани. Обычно желаемый эффект достигается за 1-3 процедуры.
Источник
Определение, этиология и эпидемиология рубцов:
Формирование рубцовой ткани представляет собой физиологический ответ на повреждение кожных покровов и слизистых оболочек. Однако изменение метаболизма внеклеточного матрикса (дисбаланс между его разрушением и синтезом) может привести к чрезмерному рубцеванию и образованию келоидных и гипертрофических рубцов.
Заживление ран и, следовательно, образование рубцовой ткани включает в себя три отдельных этапа: воспаление (в первые 48-72 ч после повреждения ткани), пролиферация (до 6 недель) и ремоделирование или созревание (в течение 1 года и более). Длительная или чрезмерно выраженная воспалительная фаза может способствовать усиленному рубцеванию. Согласно результатам современных исследований, у людей с генетической предрасположенностью, первой группой крови, IV-V-VI фототипом кожи образование рубцов может развиваться под действием различных факторов: гипериммуноглобулинемии IgE, изменения гормонального статуса (в период полового созревания, беременности и т.д.).
Ключевую роль в формировании келоидного рубца играют аномальные фибробласты и трансформирующий фактор роста — β1. Кроме того, в тканях келоидных рубцов определяется увеличение числа тучных клеток, ассоциированных с повышенным уровнем таких промоторов фиброза, как индуцируемый гипоксией фактор-1α, сосудистый эндотелиальный фактор роста и ингибитор активатора плазминогена-1.

В развитии гипертрофических рубцов основную роль играет нарушение метаболизма внеклеточного матрикса вновь синтезированной соединительной ткани: гиперпродукция и нарушение процессов ремоделирования межклеточного матрикса с повышенной экспрессией коллагена I и III типов. Кроме того, нарушение системы гемостаза способствует избыточной неоваскуляризации и увеличивает время реэпителизации.

Официальные показатели заболеваемости и распространенности келоидных и гипертрофических рубцов отсутствуют. По данным современных исследований, образование рубцов наблюдается у 1,5-4,5% лиц в общей популяции. Келоидные рубцы выявляются в равной степени у мужчин и женщин, чаще – у лиц молодого возраста. Существует наследственная предрасположенность к развитию келоидных рубцов: генетические исследования указывают на аутосомно-доминантное наследование с неполной пенетрантностью.
Классификация рубцов кожи:
Общепринятой классификации не существует.
Клиническая картина (симптомы) рубцов кожи:
Различают следующие клинические формы рубцов:
- нормотрофические рубцы;
- атрофические рубцы;
- гипертрофические рубцы:
- линейные гипертрофические рубцы;
- широко распространяющиеся гипертрофические рубцы;
- келоидные рубцы:
- малые келоидные рубцы;
- крупные келоидные рубцы.
Также выделяют стабильные (зрелые) и нестабильные (незрелые) рубцы.
Келоидные рубцы представляют собой четко очерченные плотные узлы или бляшки, от розового до лилового цвета, с гладкой поверхностью и неравномерными нечеткими границами. В отличие от гипертрофических рубцов, они часто сопровождаются болезненностью и гиперестезиями. Покрывающий рубцы тонкий эпидермис нередко изъязвляется, часто наблюдается гиперпигментация.
Келоидные рубцы образуются не ранее чем через 3 месяца после повреждения ткани, а затем могут увеличиваться в размерах в течение неопределенно длительного времени. По мере роста по типу псевдоопухоли с деформацией очага они выходят за границы первоначальной раны, спонтанно не регрессируют и имеют тенденцию к рецидивам после эксцизии.
Образование келоидных рубцов, в том числе спонтанное, наблюдается в определенных анатомических областях (мочки ушей, грудь, плечи, верхняя часть спины, задняя поверхность шеи, щеки, колени).

Гипертрофические рубцы представляют собой узлы куполообразной формы различных размеров (от мелких до очень крупных), с гладкой или бугристой поверхностью. Свежие рубцы имеют красноватую окраску, в дальнейшем она становится розоватой, белесоватой. По краям рубца возможна гиперпигментация. Образование рубцов происходит в течение первого месяца после повреждения ткани, увеличение в размерах – в течение последующих 6 месяцев; часто в течение 1 года рубцы регрессируют. Гипертрофические рубцы ограничены границами первоначальной раны и, как правило, сохраняют свою форму. Очаги поражения обычно локализуются на разгибательных поверхностях суставов или в областях, подверженных механическим нагрузкам.

Диагностика рубцов кожи:
Диагноз заболевания устанавливается на основании клинической картины, результатах дерматоскопического и гистологического исследований (при необходимости).
При проведении комбинированной терапии рекомендуются консультации терапевта, пластического хирурга, травматолога, радиолога.
Дифференциальная диагностика
| Келоидный рубец | Гипертрофический рубец |
| Инфильтрирующий рост за пределы исходного повреждения | Рост в пределах исходного повреждения |
| Спонтанные или посттравматические | Только посттравматические |
| Преобладающие анатомические области (мочки ушей, грудь, плечи, верхняя часть спины, задняя поверхность шеи, щеки, колени) | Нет преобладающих анатомических областей (но обычно локализуются на разгибательных поверхностях суставов или в областях, подверженных механическим нагрузкам) |
| Появляются через 3 месяца или позже после повреждения ткани, могут увеличиваться в размерах в течение неопределенно длительного времени | Появляются в течение первого месяца после повреждения ткани, могут увеличиваться в размерах в течение 6 месяцев, часто регрессируют в течение 1 года. |
| Не связаны с контрактурами | Ассоциированы с контрактурами |
| Зуд и выраженная болезненность | Субъективные ощущения наблюдаются редко |
| IV фототип кожи и выше | Нет связи с фототипом кожи |
| Генетическая предрасположенность (аутосомно-доминантное наследование, локализация в хромосомах 2q23 и 7p11) | Нет генетической предрасположенности |
| Толстые коллагеновые волокна | Тонкие коллагеновые волокна |
| Отсутствие миофибробластов и α-SMA | Наличие миофибробластов и α-SMA |
| Коллаген I типа > коллаген III типа | Коллаген I типа < коллаген III типа |
| Гиперэкспрессия ЦОГ -2 | Гиперэкспрессия ЦОГ -1 |
Лечение рубцов кожи:
Цели лечения
- стабилизация патологического процесса;
- достижение и поддержание ремиссии;
- повышение качества жизни больных:
- купирование субъективной симптоматики;
- коррекция функциональной недостаточности;
- достижение желаемого косметического результата.
Общие замечания по терапии
Гипертрофические и келоидные рубцы являются доброкачественными поражениями кожи. Необходимость проведения терапии определяется выраженностью субъективных симптомов (например, зуда/боли), функциональной недостаточностью (например, контрактуры / механического раздражения из-за высоты образований), а также эстетическими показателями, которые могут значительно влиять на качество жизни и приводить к стигматизации.
Ни один из доступных в настоящее время методов терапии рубцов в виде монотерапии не позволяет во всех случаях добиться редукции рубцов или улучшения функционального состояния и / или косметической ситуации. Практически во всех клинических ситуациях требуется сочетание различных методов лечения.
Медикаментозная терапия
Внутриочаговое введение глюкокортикостероидных препаратов
- триамцинолона ацетонид 1 мг на 1 см2 внутриочагово (иглой 30 калибра длиной 0,5 дюйма). Общее количество инъекций индивидуально и зависит от выраженности терапевтического ответа и возможных побочных эффектов. Внутриочаговое введение триамцинолона ацетонида после хирургического иссечения рубца предотвращает рецидив.
- бетаметазона дипропионат (2 мг) + бетаметозона динатрия фосфат (5 мг): 0,2 мл на 1 см2 внутриочаго. Очаг равномерно обкалывают, используя туберкулиновый шприц и иглу 25 калибра.

Немедикаментозная терапия
Криохирургия
Криохирургия жидким азотом приводит к полной или частичной редукции 60-75% келоидных рубцов после, по меньшей мере, трех сессий (В). Основными побочными эффектами криохирургии являются гипопигментация, образование пузырей и замедленное заживление.
Сочетание криохирургии жидким азотом и инъекций глюкокортикостероидных препаратов, имеет синергетический эффект за счет более равномерного распределения препарата в результате межклеточного отека ткани рубца после низкотемпературного воздействия.
Обработка рубца может проводится методом открытого криораспыления либо контактным методом с использованием криозонда. Длительность экспозиции – не менее 30 секунд; частота применения – 1 раз в 3-4 недели, количество процедур – индивидуально, но не менее 3.
- Лазер на основе диоксида углерода.
Обработка рубца СО2 лазером может проводится в тотальном или фракционном режимах. После тотальной абляции келоидного рубца СО2 лазером в качестве монотерапии рецидив наблюдается в 90% случаев, поэтому данный вид лечения не может быть рекомендован в виде монотерапии. Использование фракционных режимов лазерного воздействия позволяет снизить количество рецидивов.
- Пульсирующий лазер на красителях.
Пульсирующий лазер на красителях (PDL) генерирует излучение с длиной волны 585 нм, что соответствует пику поглощения гемоглобина эритроцитов в кровеносных сосудах. Кроме прямого сосудистого воздействия PDL уменьшает индукцию трансформирующего фактора роста-β1 (TGF-β1) и гиперэкспрессию матриксных металлопротеиназ (MMP) в тканях келоида.
В большинстве случаев использование PDL оказывает положительное воздействие на ткань рубца в виде размягчения, уменьшения интенсивности эритемы и высоты стояния.
Хирургическая коррекция рубцовых изменений сопровождается рецидивом в 50-100% случаев, за исключением келоидов мочек ушных раковин, которые рецидивируют значительно реже. Такая ситуация связана с особенностями операционной техники, выбором метода закрытия операционного дефекта, различными вариантами пластики местными тканями.
Лучевая терапия
применяется в качестве монотерапии или дополнения к хирургическому иссечению. Хирургическая коррекция в течение 24 часов после лучевой терапии считается наиболее эффективным подходом для лечения келоидных рубцов, позволяющим значительно снизить число рецидивов. Рекомендуется применение относительно высоких доз лучевой терапии в течение короткого времени экспозиции.
К побочным реакциям ионизирующего излучения относят стойкую эритему, шелушение кожи, телеангиэктазии, гипопигментацию и риск канцерогенеза (существует несколько научных сообщений о злокачественной трансформации последовавшей после лучевой терапии рубцов).
Требования к результатам лечения
В зависимости от метода терапии положительная клиническая динамика (уменьшение объема рубца на 30-50%, снижение выраженности субъективных симптомов) может быть достигнута после 3-6 процедур или после 3-6 месяцев лечения.
При отсутствии удовлетворительных результатов лечения после 3-6 процедур / 3-6 месяцев необходима модификация терапии (комбинация с другими методами / смена метода / увеличение дозы).
Профилактика образования рубцов кожи:
Лицам, имеющим в анамнезе случаи образования гипертрофических или келоидных рубцов или тех, кому предстоит операция в зоне повышенного риска их развития, рекомендуется:
- Для ран с высоким риском развития рубцов, предпочтительно использовать продукты на основе силикона. Силиконовый гель или пластины следует наносить после того, как разрез или рана эпителизируется и продолжать в течение по крайней мере 1 месяца. Для силиконового геля, рекомендовано как минимум 12-часовое ежедневное использование или, если возможно, непрерывное 24-часовое использование с гигиенической обработкой дважды в день. Использование силиконового геля может быть предпочтительным, при обширной площади поражения, при использовании на их в области лица, для лиц, проживающих в жарком и влажном климате.
- Для пациентов со средней степенью риска развития рубцов возможно использование силиконового геля или пластин (предпочтительно), гипоаллергенной микропористой ленты.
- Пациентам с низким риском развития рубцов следует рекомендовать соблюдать стандартные гигиенические процедуры. Если пациент выражает озабоченность в связи с возможностью формирования рубца, он может применять силиконовый гель.
Дополнительной общей профилактической мерой является исключение воздействия солнечных лучей и использование солнцезащитных кремов с максимальным коэффициентом защиты от солнца (SPF> 50) до созревания рубца.
Как правило, тактика ведения пациентов с рубцами может быть пересмотрена через 4-8 недель после эпителизации с целью определения необходимости дополнительных вмешательств по коррекции рубцов.
ЕСЛИ У ВАС ВОЗНИКЛИ ВОПРОСЫ ПО ДАННОМУ ЗАБОЛЕВАНИЮ, ТО СВЯЖИТЕСЬ С ВРАЧОМ ДЕРМАТОВЕНЕРОЛОГОМ АДАЕВЫМ Х.М:
WHATSAPP 8 989 933 87 34
EMAIL: HAS-AD@MAIL.RU
INSTAGRAM @DERMATOLOG_95
Источник
