Бледная лихорадка или гипертермический синдром

Дорогие друзья, здравствуйте!
«Вот и лето прошло. Словно и не бывало.
На пригреве тепло. Только этого мало!»
Помните такую песенку?
К сожалению, «пригревов» становится все меньше и меньше.
А это означает, что вступает в свои права другая пора, которая с одной стороны, «очей очарованье», а с другой – беспросветная хмурь, чавканье под ногами, морось и пронизывающий ветер.
Бррр… Даже думать об этом не хочется.
А ничего не попишешь, придется. Потому что за всеми этими «прелестями» осени, которые надо благодарно принимать, последуют температурно-простудные эксцессы организма.
И вновь потянутся в аптеку страдальцы, чья иммунная система не смогла им противостоять.
Поэтому в преддверии сезона простуд давайте освежим знания по этому вопросу.
Мы с вами когда-то уже беседовали о кашле, насморке, популярных средствах от простуды и гриппа.
Сегодня мы говорить будем о гипертермическом синдроме, или лихорадке, которая в переводе с греческого языка означает «жар», «горячка».
Какой она бывает? Что происходит в организме при высокой температуре? Когда что предложить покупателю? Какие вопросы нужно ему задать? Когда нужно снижать температуру, а когда пусть будет?
Мой друг и ваш коллега Антон Затрутин, известный вам по серии шедевральных статей, посвященных артериальной гипертензии и не только, к моей великой радости согласился помочь нам досконально разобраться в этом вопросе.
И я с удовольствием передаю ему слово.
Спасибо, Марина!
Когда мы с вами беседовали об артериальной гипертензии, мы рассматривали пути регуляции артериального давления в организме.
Как вы понимаете, это не единственная величина, которую организм стремится поддерживать в пределах определенных значений.
С детства мы помним, что если температура повысилась, значит что-то в организме не так, и нужно принять соответствующие меры.
Нам также хорошо известно, что нормальное значение температуры – не более 37°.
Сегодня мы с вами рассмотрим проблему лихорадки, а именно: что это такое, почему и как возникает гипертермический синдром, и чем (и главное, как правильно) его лечить.
Какой бывает лихорадка?
Повышенная температура — сама по себе не заболевание, а лишь «звонок» от организма, что в нем что-то вышло из строя.
Существуют разные классификации лихорадки, но самое главное для нас с вами помнить: лихорадка может быть как кратковременной, так и длительной.
Любая длительно текущая лихорадка – повод обратиться к врачу, так как это говорит о длительно текущем (и, возможно, уже запущенном) патологическом процессе.
Медики разделяют лихорадку в зависимости от того, как меняется температура тела больного с течением времени.
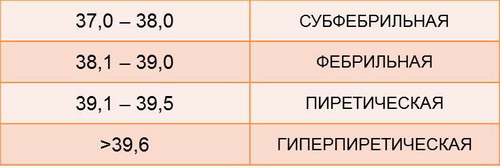
Но для нас будет актуальна другая классификация – по степени повышения температуры.
Выделяют 4 типа:

При работе за первым столом важно помнить, что подъем температуры до гиперпиретических цифр (т.е. 39,6 и выше) является показанием для вызова бригады скорой помощи.
Почему повышается температура тела?
Теперь давайте более подробно поговорим о том, почему возникает гипертермический синдром.
Причиной являются, так называемые, пирогены. Слово «пироген» пришло из греческого языка и означает «рождающий огонь» (вспомните ПИРОтехников).
Пирогены, или вещества, вызывающие лихорадку, могут быть двух видов – экзогенные, или пришедшие извне, и эндогенные, то есть те, которые образуются в самом организме.
Рассмотрим на конкретном примере, как возникает лихорадка.
Самая распространенная причина гипертермического синдрома – инфекция.
Когда в организм попадают вирусы или бактерии, происходит повреждение некоторых клеток организма.
Например, перед тем, как человек разболеется ОРВИ, он чувствует дискомфорт в носу. Почему?
А потому, что именно в этот момент вирус проникает в эпителий слизистой оболочки носа и начинает в нем размножаться.
При этом клеточная стенка эпителия, словно снесенная тараном, лопается, а ее «осколки» попадают в кровоток.
Эти «осколки» содержат в себе фосфолипиды, которые действуют на регулятор температуры, находящийся в головном мозге.
По этой причине «установочная точка» терморегуляции, то есть среднее значение температуры данного тела, повышается.
Иными словами, организму кажется, что он замерзает, хотя температура тела по общепринятым понятиям очень даже нормальная.
В результате активируется расщепление жиров, углеводов, запускается непроизвольная мышечная работа (дрожание при ознобе).
Эти необходимо для того, чтобы организм как можно скорее достиг значения температуры, соответствующей новой установочной точке.
А в это время в очаг инфекции начинают прибывать клетки иммунной системы.
А при чем здесь они?
Все дело в тех же фосфолипидах мембраны, которые помимо повышения температуры, выполняют роль сигнализации, предупреждая иммунную систему, что в пределы организма вторгся враг, с которым нужно бороться.
Ее клетки отслеживают, откуда выделяются молекулы фосфолипидов, проникают в пораженное место и разворачивают активную борьбу с возбудителем.

Часть клеток иммунной системы гибнет в борьбе с врагом, а «куски» их мембран попадают в кровоток и сигнализируют о том, что требуется помощь, и нужно повышать температуру.
Кроме того, привлеченные в очаг воспаления клетки выделяют специальные молекулы – медиаторы воспаления, которые «созывают» другие иммунные клетки и дают сигнал мозгу о том, что температуру необходимо поднять, либо поддерживать на повышенном уровне.
Вы спросите,
А зачем нужно было повышать температуру?
Неужели наш иммунитет не способен справиться с возбудителем тихо, мирно, незаметно, не привлекая к себе особого внимания?
Все дело в том, что наш иммунитет состоит не только из клеток.
Второй его компонент – разнообразные молекулы белков. Часть их связывается с возбудителем, делая его крупным и заметным для клеток иммунитета. Часть их связывается с наиболее вредоносными частями инфекционного агента. А третьи пытаются проделать брешь в его обороне: они собираются вместе и, подобно тарану, проделывают дыры в клеточной стенке бактерий и пораженных вирусом клетках.
Это активные белки, которые хранятся в организме в «разобранном» виде.
В случае опасности они собираются.
Сигналом к этому как раз и служит лихорадка.
Кроме того, при повышенной температуре все процессы идут в разы быстрее, что позволяет разделаться с врагом в более короткие сроки. И, что немаловажно, гипертермический синдром в буквальном смысле «укладывает человека в постель», то есть делает так, что нескончаемые дела-заботы не мешают иммунитету бороться с инфекцией.
В конце концов, когда враг почти побежден, количество фрагментов клеточных стенок, попадающих в кровоток, уменьшается. Иммунные клетки выделяют меньше сигнальных молекул, и организм понимает, что потребность в повышенной температуре отпадает.
Итог: он снижает ее до нормальных значений.
Что из этого следует?
Познакомившись с тем, что происходит в организме во время лихорадки, можно сделать следующие выводы:
1. лихорадка носит защитный характер;
2. причиной гипертермического синдрома является пироген, который может быть первичным (фрагменты клеточных стенок) и вторичным (сигнальные молекулы клеток иммунной системы);
3. лихорадка и повреждение клеток организма ходят друг с другом «рука об руку».
Теперь, прочитав все это, у вас может возникнуть вопрос:
Зачем снижать температуру?
Лихорадка может быть как физиологической, когда это нормальная реакция организма на повреждение, так и патологической.
Такой она становится, когда повышение температуры приводит к разным неприятным последствиям, таким как сгущение крови, нарушение работы головного мозга.
Для того, чтобы бороться с патологической лихорадкой, были разработаны препараты, обладающие антипиретическим действием.
Чтобы понимать, какая лихорадка патологическая, а какая физиологическая, принят основной критерий:
Физиологической считается такая лихорадка, которая находится в пределах субфебрильных значений: до 38°.
Если градусник показывает температуру выше, необходимо принимать меры.
Кроме того, есть ряд состояний, при котором лихорадка есть, а внешнего инфекционного врага нет.
Подробно рассматривать их я не буду, только скажу, что к повышению температуры могут приводить: вакцинация, некоторые типы аллергических реакций, онкологические заболевания, психиатрические расстройства, а также прием ряда лекарств (атропин, сибутрамин, пирогенал и др.).
Виды антипиретиков
Все антипиретики можно разделить на две группы:
- Средства, влияющие на центр терморегуляции.
- Средства, оказывающие жаропонижающий, болеутоляющий, противовоспалительный эффект.
К первой группе относится хорошо известный всем вам Парацетамол. И только он.
Ко второй — препараты ацетилсалициловой кислоты (Упсарин, Аспирин-С), ибупрофена (Фаспик, Бурана, Нурофен), метамизола натрия (Анальгин, Баралгин) и другие.
Как правильно их рекомендовать?
Казалось бы, все эти препараты снизят температуру, чего мудрить? Дал жаропонижающий препарат, и не загружаешь себе голову тонкостями и частностями.
Но если действовать в интересах посетителя, прежде чем хватать с полки упаковку с препаратом, нужно задать покупателю следующие вопросы:
1. Какие цифры температуры?
2. Как давно она поднялась?
3. Какие еще симптомы имеются?
4. Была ли в прошлом аллергическая реакция на жаропонижающие средства? Если да, то на какие?
5. При рекомендации препарата из группы НПВС узнать, нет ли язвенной болезни?
Если покупатель говорит, что повышенной температуре не более двух суток, ни в коем случае не рекомендуйте препараты, содержащие НПВС! Только препараты с парацетамолом. Причем, можно как монопрепараты, так и комбинированные: Фервекс, Максиколд, Ринза, ТераФлю и др.
Почему?
Помните, мы говорили, что на начальном этапе пирогены нужны не только для того, чтобы поднять температуру, но и для того, чтобы привлечь в очаг воспаления иммунокомпетентные клетки?
Если человек использует НПВС, уменьшится поступление в кровоток и сигнальных молекул, а значит, иммунитету понадобится куда больше времени, чтобы найти очаг воспаления. А это грозит тем, что если снять симптомы простуды сегодня, будет затянут процесс выздоровления завтра.
Но если парацетамол принимают уже три дня, а лихорадка сохраняется, его нужно отменять ввиду его гепатотоксичности.
Вот тут целесообразна рекомендация НПВС.
Не забывайте, что эта группа противопоказана при язвенной болезни желудка и двенадцатиперстной кишки, при нарушениях свертывания крови, после недавно перенесенного инсульта и инфаркта, при повышенной чувствительности.
Важно!
Температура больше трех суток у взрослого и любое повышение температуры у ребенка – повод для вызова врача!
Если температура «держится» больше трех дней, уточните:
- не страдает ли человек какими-либо хроническими воспалительными заболеваниями. Некоторые аутоиммунные заболевания (например, системная красная волчанка, системная склеродермия) способны вызывать гипертермический синдром.
- нет ли у него язвенной болезни, аллергии на какие-либо препараты группы НПВС? В этом случае они противопоказаны. Рекомендуйте только средства на основе Парацетамола, прием которых может быть в такой ситуации продлен до 5-7 дней.
Примеры
Разберем несколько типичных ситуаций.
Ситуация первая. Температура не выше 38°, покупатель жалуется, что начинается простуда.
Рекомендации фармацевта:
Первое.
- Обильное питье.
- Витамин С в дозе 1000 мг. Это позволит частично нейтрализовать и вывести микробные токсины из организма.
Второе.
- Препараты интерферона местно.
- Индукторы интерферона внутрь, если есть признаки иммунодефицита (частые, длительные ОРВИ, нередко с осложнениями).
Интерферон — это такой белок, который выделяется иммунными клетками при возникновении вирусной угрозы. Он служит одной из сигнальных молекул, отвечающих за привлечение в очаг воспаления клеток, специализирующихся на противовирусной защите.
Кроме этого, интерферон делает клетки на какое-то время невосприимчивыми к вирусу, и вражеский агент не может прикрепиться к ним. Это позволяет погасить инфекцию в зародыше, так как вирус не может жить вне клетки. А если он не в состоянии проникнуть в свежие, неинфицированные клетки, то попросту погибает.
Что можно рекомендовать:
- Мазь Виферон (для детей до 1 года гель) — смазывать слизистую носа.
- Капли или спрей Гриппферон,
- Назальный спрей Ингарон – местно,
Внутрь взрослым:
- Лавомакс,
- Кагоцел,
- Ингавирин,
- Арбидол.
Детям:
- Сироп Цитовир,
- Арбидол для детей.
Третье:
Растительные иммуностимуляторы:
- На основе Эхинацеи пурпурной (Иммунал, настойка Эхинацеи).
В такой ситуации рекомендация противопростудных средств типа Ринзы, Колдрекса и т. д. нецелесообразна.
Однако, их можно порекомендовать либо с целью облегчения симптомов простуды (однократный прием), либо на тот случай, если температура поползет выше.
Любителям фитотерапии смело рекомендуйте заваривать цветы липы, которые обладают потогонным действием, за счет чего увеличивается испарение и снижается температура.
Ситуация вторая.
Температура достигла отметки в 38°, длится не больше трех суток.
Советы фармацевта аналогичны предыдущей ситуации, однако в первую очередь рекомендуем жаропонижающие средства на основе Парацетамола.
Ситуация третья. Температура выше 38 градусов, длится дольше трех дней.
Основная рекомендация – нестероидные противоспалительные средства, такие как Бурана, Нимесил, и скорейшее обращение к врачу!
И в заключение – информация для вас. Может, пригодится:
Для быстрого снижения температуры в условиях стационара или на скорой используются так называемые литические смеси.
Существует несколько их вариаций. Но чаще всего их состав включает: анальгин, спазмолитик (но-шпа или папаверин) и антигистаминный препарат первого поколения.
Например:
Р-р анальгина 50% — 2 мл, р-р но-шпы 2% — 2 мл, р-р димедрола 1% — 1 мл.
Для детей дозировка идет по 0,1 мл каждого препарата на год жизни.
В такой смеси основной антипиретический эффект достигается за счет противовоспалительного средства, которое усиливается спазмолитиком и антигистаминным компонентом.
На этом у меня все. Какие у вас вопросы? Что осталось неясным?
Спасибо, Антон! Супер!
От себя добавлю несколько важных мелочей о лихорадке у детей:
Первое. Температура тела у здорового ребенка первого года жизни может подниматься до субфебрильных цифр, чаще всего не выше 37,5°. И если врач ничего не находит, не следует беспокоиться. Организм малыша только обучается терморегуляции, поэтому и кормление, и плач, и метеоризм, и масса других факторов могут вызвать субфебрилитет.
Второе. У некоторых детей (как правило, это дети до 5 лет) случаются, так называемые, «фебрильные» судороги, то есть судороги на фоне температуры. Их объясняют незрелостью нервной системы и преобладанием процессов возбуждения над процессами торможения в коре головного мозга. Если это случилось хоть один раз, рекомендуется сбивать температуру, когда столбик термометра достигает уже 37,5°. В случае судорог, разумеется, нужно вызвать «скорую». Нельзя в этот момент пытаться дать жаропонижающее через рот.
Третье. Перед тем, как давать что-то потогонное (мед, малина, липа) или жаропонижающее средство, нужно дать ребенку выпить 100-300 мл жидкости (младенцам подойдет грудное молоко). И только спустя 15-20 минут можно дать потогонное.
Почему?
Потому что из тела начнет выходить выпитая до этого жидкость. А если ребенок ничего не пил, то когда средство начнет действовать, усугубится обезвоживание. Из организма будет «выжиматься» влага, которая и так сейчас в дефиците.
Если нечем потеть, ни одно жаропонижающее средство не поможет!
Впрочем, рекомендация «обильное питье» должна быть первой при лихорадке не только для детей, но и для взрослых.
Четвертое. Считается, что при высокой температуре нужно обтирать больного уксусом, спиртом, водкой. Особенно этот метод часто применяют для детей, потому что страшно, и хочется сделать что-то, что поможет очень быстро.
Так вот. Я этого делать не советую. И вот почему:
- Доказательств стойкого снижения температуры после этой процедуры нет.
- Это вызывает спазм сосудов кожи, а значит, ухудшает теплоотдачу.
- Это усиливает озноб, что повышает интенсивность обмена веществ и дальнейшее повышение температуры.
- Это очень неприятная процедура для больного, которого и так «трясет».
Пятое. Детям чаще всего рекомендуется два препарата: Парацетамол и Ибупрофен. Для более быстрого всасывания существуют их жидкие формы.
А чтобы еще больше ускорить их действие, необходимую на один раз дозу нужно согреть до температуры тела.
Очень удобно, когда в упаковке с жаропонижающим средством для детей есть шприц с метками. Набрали в него нужное количество и подержали в руке.
Если такого в упаковке препарата нет, воспользуйтесь обычным разовым шприцем.
На этом у меня тоже все. Как вам понравилась статья, друзья? Если есть, что добавить, и есть, чем поделиться из своего опыта, пишите. Если есть вопросы, задавайте, не стесняйтесь!
Желаем всем здоровья, Любви и терпения!
До новой встречи на блоге «Аптека для человека!»
Марина Кузнецова и Антон Затрутин
Источник
Лихорадка («розовая» гипертермия) — это биологическая защитная реакция с регулируемым повышением температуры на уровне «установочной» точки.
Гипертермический синдром («бледная, белая» гипертермия) — это повышение температуры тела выше 39°С, приводящее к резкому изменению гомеостаза и снижению приспособительных реакций организма.
При лихорадке экзогенные пирогенны стимулируют в гипоталамическом центре терморегуляции продукцию простогландина Е2. Последний изменяет «установочную точку терморегулятора» на более высокие цифры, путем одновременного увеличения теплопродукции и теплоотдачи.
При гипертермическом синдроме резко усиливается теплопродукция, теплоотдача же снижена. В отличие от лихорадки, биологическая целесообразность у гипертермического синдрома отсутствует.
Наиболее частыми причинами лихорадки являются острые вирусные и бактериальные инфекции.
Наиболее частыми причинами гипертермии являются:
1. Инфекционно-токсические состояния.
2. Тяжелые метаболические расстройства.
3. Перегревание.
4. Неврогенные расстройства.
5. Эндокринные расстройства.
6. Посттрансфузионные состояния.
Лихорадка характеризуется яркой гиперемией кожи, горячими на ощупь конечностями, адекватными температурной реакции тахикардией и частотой дыхания. Ее отличает хорошая реакция на применение жаропонижающих препаратов. Состояние ребенка обычно не страдает.
Гипертермия проявляется бледностью и «мраморностью» кожи, положительным симптомом «белого пятна», снижением кожной температуры конечностей на 5-100С, неадекватным температурной реакции учащением пульса и дыхания. Характерно поражение центральной нервной системы, проявляющееся возбуждением или вялостью, бредом, галлюцинациями, судорогами. Эффект от жаропонижающих средств при гипертермии недостаточен. Состояние ребенка тяжелое.
Наиболее серьезными в отношении прогноза гипертермии являются такие показатели, как ранний возраст ребенка, отягощенный преморбидный фон, высокие абсолютные величины температуры (40-41°С), продолжительность непрерывной гипертермии (6 часов и более), отсутствие эффекта от проводимой терапии.
Начинать симптоматическую терапию у здоровых детей необходимо при температуре 39°С и выше. У детей с отягощенным анамнезом лечение начинают при более низких цифрах температуры (38,0°С):
1. Возраст до 3 лет и судороги в анамнезе.
2. Заболевания сердца и легких.
3. Почечные и метаболические нарушения.
4. Водно-электролитные нарушения.
5. Острые неврологические заболевания.
Во избежание негативных сосудистых и неврологических реакций важно добиться постепенного снижения температуры тела (не более 1 градуса в 1 час).
Неотложная терапия:
I. При лихорадке.
1. Раскрыть ребенка, устранить все препятствия для эффективной теплоотдачи.
2. Назначить обильное питье (на 0,5-1 л больше возрастной нормы жидкости в сутки).
3. Использовать физические методы охлаждения:
— обдувание вентилятором;
— лед на область крупных сосудов или голову с зазором 1 см;
— обтирание тела губкой, смоченной прохладной (20°С) водой с уксусом (1 ст. л. уксуса на 1 л воды) или 40% раствором спирта;
— клизмы с кипяченой водой 20°С;
4. Назначить внутрь парацетамол (панадол, калпол, эффералган упса и др.) в разовой дозе 10 мг/кг детям до 1-го года и 15 мг/кг детям более старшего возраста. Через 4-6 часов, при отсутствии положительного эффекта, возможно повторное использование препарата.
5. При невозможности приема внутрь (тошнота, рвота) парацетамол назначают в свечах (эффералган) в дозе 15-20 мг/кг. Эффект развивается медленнее, чем при приеме внутрь!
6. Аспирин (аспирин упса) 10 мг/кг внутрь может быть использован только у детей старшего возраста — на фоне применения обволакивающих средств. Его необходимо обильно запивать водой.
II. При гипертермическом синдроме:
1. Согреть ребенка (грелки к рукам и ногам).
2. Дать внутрь обильное горячее питье.
3. Ввести литическую смесь в/в струйно или в/м: 50% раствор анальгина 0,1 мл/год жизни + тавегил 0,1 мл/год жизни. Литическую смесь можно повторить через 2 часа.
4. Ввести в/в струйно или в/м один или два сосудорасширяющих препарата:
— но-шпа 0,1-0,2 мл/год жизни;
— 2% раствор папаверина 0,1 мл/год жизни;
— 1% раствор никотиновой кислоты 0,1-0,15 мл/год жизни;
— нитроглицерин под язык до 1 года —1/4 табл., от 1 года до 3 лет — 1/3 табл., старше 3-х лет — 1/2-1 табл.
5. При отсутствии эффекта ввести в/в струйно медленно 0,25% раствор дроперидола в дозе 0,1 -0,15 мл/кг или 2,5% раствор аминазина в дозе 0,1 мл/ год жизни.
6. Необходимо проведение инфузионной терапии в зависимости от причины, обусловившей развитие гипертермического синдрома.
7. Проведение терапии основного завоевания.
Глава 10
СУДОРОЖНЫЙ СИНДРОМ
Судорожный синдром — это внезапный приступ клонических, тонических или клонико-тонических непроизвольных кратковременных сокращений мышц с потерей или без потери сознания. Различают общие (генерализованные) и частичные (парциальные) судороги. У детей чаще бывают генерализованные тонико-клонические судороги, которые начинаются с тонической фазы.
Судороги у детей возникают при гипертермии, инфекционных заболеваниях (токсикозы, нейроинфекции), при нарушениях обмена веществ (аминокислотного, углеводного, липидного, минерального), при объемных процессах в головном мозге, при травмах головного мозга, краниостенозе, эпилепсии, тяжелой острой гипоксии.
Клинический симптомокомплекс судорожного синдрома у ребенка характеризуется внезапным началом, появлением двигательного возбуждения, блуждающего взгляда, запрокидывания головы, сгибанием верхних конечностей в лучезапястных и локтевых суставах, выпрямлением нижних конечностей, смыканием челюстей. Регистрируются остановка дыхания, замедление пульса, нарастающий цианоз. Затем отмечаются глубокий вдох и подергивание мимической мускулатуры, мышц конечностей и остальных групп мышц. Дыхание становится шумным, храпящим. Цианоз сменяется выраженной бледностью кожных покровов. Прогностически важен характер выхода из припадка. Неблагоприятными являются утрата сознания и появление параличей и парезов.
Если приступы судорог повторяются один за другим, а в промежутке между ними не восстанавливается сознание, то такое состояние принято считать судорожным статусом. Неблагоприятным признаком является также нарастание тонического компонента судорог с разгибательной установкой конечностей и головы — децеребрационный тип. Это опасно из-за возможности остановки дыхания или развития отека мозга.
Дифференциальный диагноз представлен в таблице 5.
Неотложная терапия:
1. Уложить ребенка на столе на спину, подложить валик под шею, повернуть голову на бок, выдвинуть нижнюю челюсть, ввести в рот роторасширитель, зафиксировать язык.
2. Провести ревизию верхних дыхательных путей.
3. Назначить оксигенотерапию через носовые катетеры.
4. Ввести 0,5% раствор седуксена (реланиума) в дозе 0,1 мл/кг массы (0,3-0,5 мг/кг) в/в в 5-10 мл 0,9% раствора хлорида натрия.
5. Назначить 25% раствор магния сульфата в дозе 0,2 мл/кг, но не более 5 мл, в/м или в/в в 5-10 мл 5% раствора глюкозы или 0,9% раствора хлорида натрия.
6. При повторном приступе судорог ввести 20% раствор оксибутирата натрия в дозе 0,25-0,4 мл/кг массы в/м или в/в в 10-20 мл 5% раствора глюкозы или 0,9% раствора хлорида натрия; или 0,25% раствор дроперидола в дозе 0,3 мг/кг массы. При отсутствии эффекта от введенного противосудорожного средства в течение 25 минут вводят последующий противосудорожный препарат. При более раннем его введении возможны кумуляция и угнетение дыхания.
7. При остановке дыхания назначить ИВ Л.
Одновременно устраняют причину, вызвавшую появление судорог.
Таблица 5
Источник
