Состояние после мастэктомии код мкб

Утратил силу — Архив
Также:
H-S-025

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Категории МКБ:
Злокачественное новообразование молочной железы (C50)
Общая информация
Краткое описание
Рак молочной железы — это злокачественное заболевание молочной железы.
Код протокола: H-S-025 «Рак молочной железы, состояние после радикальной мастэктомии»
Профиль: хирургический
Этап: стационар
Код (коды) по МКБ-10: C50 Злокачественное новообразование молочной железы
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
В настоящее время принято использовать гистологическую классификацию Международного противоракового союза — Классификация опухолей по системе TNM международного противоракового союза (2002 г.). Стадия рака устанавливается при первичном обследовании больной, а затем уточняется после операции (pTNM). Классификация относится только к карциномам и касается как мужской груди, так и женской молочной железы.
В случае наличия первично-множественных синхронных опухолей в одной молочной железе, для классификации должна быть взята опухоль с самой высокой категорией Т. Синхронные двусторонние опухоли молочной железы, должны классифицироваться независимо друг от друга, чтобы дать возможность разделения случаев по гистологическому типу.
Факторы и группы риска
1. Раннее или позднее наступление менопаузы.
2. Позднее рождение первого ребенка.
3. Облучение молочной железы в период ее развития.
4. Наличие семейного анамнеза РМЖ.
5. Нарушения менструального цикла.
6. Прием гормональных препаратов.
7. Контрацептивы.
8. Заместительная гормональная терапия.
9. Наличие заболеваний матки и яичников, щитовидной железы.
10. Психологические стрессы.
11. Злоупотребление алкоголем.
12. Ожирение.
13. Дисгормональные гиперплазии молочных желез.
14. Частые м/аборты в анамнезе.
15. Травмы молочных желез.
Диагностика
Диагностические критерии
Субъективные признаки — увеличение молочной железы, боль в груди или повышенная чувствительность, потеря массы тела (при прогрессировании болезни), боль в костях (при метастазировании).
Объективные признаки — асимметрия молочных желез, уплотнение, деформация контура, изменение положения соска, изменение кожи в виде «апельсиновой корки», отек и гиперемия кожи молочной железы, выделения из соска, язвенная опухоль молочной железы, увеличенные регионарные л/узлы.
Дифференцировать следует с дисгормональными заболеваниями, фиброаденомой, кистой молочной железы, внутрипротоковой папилломой, субареолярным абсцессом, маститом.
Перечень основных диагностических мероприятий:
1. Определение гемоглобина.
2. Подсчет лейкоцитов в камере Горяева.
3. Подсчет эритроцитов на КФК.
4. Определение СОЭ.
5. Определение гематокрита.
6. Подсчет лейкоцитарной формулы.
7. Общий анализ мочи.
8. Определение общего белка.
9. Определение белковых фракций.
10. Определение билирубина.
11. Коагулограмма 1 (протромбиновое время, фибриноген, тромбиновое время, ачтв, фибринолитическая активность плазмы, гематокрит).
12. Определение остаточного азота.
13. Определение глюкозы.
14. Определение АЛТ.
15. Определение АСТ.
16. Тимоловая проба.
17. Определение группы крови и резус-фактора.
18. УЗИ органов брюшной полости.
19. ЭКГ.
20. УЗИ молочных желез.
21. Маммография.
22. Дуктография.
23. УЗИ органов малого таза.
24. МРТ молочной железы.
25. КТ молочной железы.
Перечень основных диагностических мероприятий: нет.
Лечение
Тактика лечения
Цели лечения: проведение адьювантной химиотерапии и лучевой терапии, направленной на предотвращение местного рецидивирования РМЖ и его метастазирования, увеличение продолжительности жизни, улучшение качества жизни.
Проведение адьювантной химиотерапии и лучевой терапии после удаления рака молочной железы (РМЖ) в ранних стадиях снижает частоту его рецидивирования и повышает выживаемость. Применение антиэстрогенных препаратов (например, тамоксифен) удлиняет период ремиссии при эстрогензависимом метастазирующем РМЖ. При неэффективности тамоксифена применяются гормональные препараты второго ряда, например, селективные ингибиторы ароматазы, подавляющие превращение андрогенов в эстрогены. Аминоглутетимид, анастрозол и летрозол относятся к нестероидным ингибиторам ароматазы, а форместан и экземестан — к стероидным.
Анастрозол, форместан, экземестан и летрозол — селективные ингибиторы ароматазы.
Аминоглутетимид также подавляет выработку стероидов в надпочечниках. Применение всех этих препаратов способствует подавлению синтеза эстрогенов. Новые нестероидные (торемифен, идоксифен, ралоксифен) и стероидные (фаслодекс) антиэстрогены по сравнению с тамоксифеном реже вызывают развитие отдаленных побочных эффектов.
Применение прогестинов (медроксипрогестерон, мегестрол) столь же эффективно как и применение тамоксифена. Если рецидив опухолевого процесса возникает после стандартной химиотерапии, ответная реакция на препараты второго ряда обычно слабая.
Применение цитостатиков, в частности таксанов (паклитаксел, доксетаксел) и полусинтетических алколоидов винка (винорелбин) более эффективна, особенно при резистентности к антрациклинам.
Применение бифосфонатов (памидронат, клодронат) в сочетании со стандартной противоопухолевой терапией у больных с метастазами РМЖ в костную ткань снижает риск развития осложнений, связанных с ее поражением.
Рекомендации по применению химиопрепаратов при метастатическом РМЖ
1.Таксаны: пациентам, которые ранее не получали антрациклины, наряду с назначением одного антрациклина (доксорубицин или эпирубицин) или антациклина в стандартной комбинации предлагаются следущие опции — лечение одним доцетакселом 100 мг/м2 1 раз, в каждые 3 недели.
Доцетаксел или паситаксел в комбинации с доксорубицином.
Пациентам, которые ранее не получали антрациклины, но имеют к ним противопоказания рекомендуется лечение одним доцетакселом 100 мг/м2 1 раз, в каждые 3 недели.
Пациентам, ранее получавшим антрациклины как вспомогательную терапию и имеющим резистентность к ним рекомендуется — или доцетаксел (100 мг/м2 1 раз, каждые 3 недели) или паклитаксел (175 мг/м2 более 3 раз каждые 3 недели).
Комбинация доцетаксела и капецитабина является терапевтическим выбором, из-за токсичности комбинации капецитабин в данной комбинации назначается в 75% от полной дозы. Данная комбинация назначается больным более молодого возраста и с хорошим клиническим статусом.
2. Капецитабин: пациентам моложе 70 лет с хорошим клиническим статусом и без сопутствующих заболеваний, имеющим резистентность к антрациклину и получавшим ранее антрациклины как вспомогательную терапию, комбинация доцетаксела и капецитабина является терапевтическим выбором. Стартовая доза 950 мг/м2 дважды ежедневно капецитабин (75% от полной дозы) в день от 1 до 14 дня плюс доцетаксел 75 мг/м2 в/в в день от 1 до 21 дня цикла. Пациентам, получавшим ранее антрациклины и/или таксаны, капецитабин назначается один 1250 мг/м дважды ежедневно от 1 до 14 дня из 21-дневного цикла.
3. Бисфосфонаты: пациентам, которые плохо переносят пероральное применение памидроната и клодроната (тошнота, рвота, эзофагит), назначается памидронат в/в, альтернатива памидронату — золедронат в/в. Внутривенное применение клодроната исследовано недостаточно.
4. Ингибиторы ароматаз: терапия первой линии — анастрозол и летрозол превосходят тамоксифен в лечебном ответе при РМЖ у женщин в постменопаузальном периоде. Тамоксифен остается наиболее приемлемой альтернативой.
Схемы комбинированной химиотерапии (при метастазирующем РМЖ)
Классическая схема ЦМФ — циклофосфамид (по 100 мг/м2 перорально с 1-го по 14 день), метотрексат (по 400 мг/м2 в/в на 1-й и 8-й дни) и 5-фторурацил (по 600 мг/м2 в/в 1-й и 8-дни), каждые 4 недели.
Схема ЦАФ — циклофосфамид (по 500 мг/м2 в/в), какой-либо из антрациклинов, например доксорубицин (по 50 мг/м2 в/в) и 5-фторурацил (по 500 мг/м2 в/в), каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схема ФЭЦ — 5-фторурацил, эрубицин и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схема ФАЦ — 5-фторурацил, антрациклины (эрубицин и доксорубицин) и циклофосфамид каждые 3 недели, в зависимости от ответной реакции на лечение число курсов может достигать 6.
Схемы комбинированной химиотерапии (при неметастазирующем РМЖ), включающие антрациклины, несколько более эффективны, чем схема комбинированного применения циклофосфамида, метотрексата и 5-фторурацила (ЦМФ). Сочетанное применение тамоксифена и комбинированной химиотерапии: в/в введение 2 цитостатиков или более каждые 3-4 недели, в течение 4-6 мес. (по схеме ЦМФ) повышает выживаемость.
Адъювантная химиотерапия наиболее эффективна у более молодых больных. После удаления РМЖ на ранних стадиях у больных моложе 50 лет подавление функции яичников повышает отдаленную выживаемость. Применение схем, включающих антрациклины (акларубицин, даунорубуцин, доксорубицин, эпирубицин, идарубицин), снижает частоту рецидивирования РМЖ и статистически значимо повышает пятилетнюю выживаемость. Длительная (до 5 лет) адъювантная терапия тамоксифеном снижает риск рецидивирования опухоли и смерти больных с эстрогензависимым РМЖ. 5-летний курс терапии тамоксифеном (не более 5 лет) эффективнее более коротких курсов.
Миланская схема — сначала назначается один из антрациклинов, а затем терапию продолжают по классической схеме ЦМФ.
Классическая схема ЦМФ — комбинированное применение циклофосфамида, метотрексата и 5-фторурацила.
Схема ФАЦ — комбинированное применение 5-фторурацила, адриомицина (доксорубицина) и циклофосфамида.
Для лечения и профилактики возникновения микоза при проведении химиотерапии показан итраконазол оральный раствор 400 мгсут течение 10 дней.
Алгоритмы послеоперационного лечения рака молочной железы


Перечень основных медикаментов:
1. Поливидон 400 мл о флаконе
2. *Аскорбиновая кислота 50 мг, 100 мг, 500 мг табл.; 5%, 10% 2 мл, 5 мл амп.
3. *Декстроза 5% 400 мл во флаконах
4. Натрия хлорид порошок для приготовления перорального раствора для подготовки к диагностическим исследованиям и хирургическим вмешательствам
5. Гозерелин 3,6 мг табл.
6. *Метотрексат 2,5 мг табл.
7. *Циклофосфамид драже 50 мг; порошок для приготовления инъекционного раствора 200 мг, 500 мг во флаконе
8. *Доксорубицин порошок лиофилизированный 10 мг, 50 мг во флаконе
9. *Цисплатин порошок лиофилизированный во флаконе 10 мг, 25 мг, 50 мг
10. *Винкристин порошок лиофилизированный для инъекций 1 мг во флаконе
11. *Этопозид капсула 50 мг, 100 мг; раствор для инъекций 100 мг/5 мл
12. *Эпирубицин порошок для приготовления инъекционного раствора с растворителем во флаконе 10 мг, 50 мг
13. *Тамоксифен таблетка 10 мг, 20 мг
14. *Итраконазол оральный раствор 150 мл – 10 мгмл
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: отсутствие локальных и отдаленных (метастазов) признаков опухолевого процесса, отсутствие побочных эффектов лечения.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Госпитализация
Показания для госпитализации: проведение химиотерапии, лучевой терапии.
Необходимый объем обследований перед плановой госпитализацией: цитологическая или гистологическая верификация диагноза, ОАК (6 показателей), ОАМ, кровь на б/химию (9 показателей), кровь на коагулограмму, ЭКГ, ФГ или R-графия легких, УЗИ молочных желез, регионарных зон, печени, органов малого таза, маммография. Дуктография, МРТ, КТ молочных желез, определение уровня гормонов (ЭР -, ЭР +, Her-2-neu), апоптоз, СА 15-3 по возможности и по показаниям.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Breast cancer treatment. Institute for Clinical Systems Improvement (ICSI). Breast cancer
treatment. Bloomington (VN): Institute for Clinical Systems Improvement (ICSI); 2004 Sep. 41
p. [77 references]
2. Adjuvant Systemik Therapy for Node-negative Breast Cancer. Practic Guideline Report #1-8.
Most Recent Literature search: May 1, 2003
3. The role of the Taxanes in the Management of Metastatic Breast cancer. Practic Guideline
Report #1-3. April 24, 2004
4. Capecetabine in Stage IY Breast Cancer. Practic Guideline Report #1-16. Version 2, 2003
5. The Role of Aromatase Inhibitors in the Treatment of Postmenopausal Women with
Metastatic Breast cancer. Practic Guideline Report #1-11. (Version 2.2002)
6. Practic Guideline Report #1-5. Recommendations modified: October 2003
7. Доказательная медицина. Ежегодный справочник. 2003, вып.2, часть5.
- 1. Breast cancer treatment. Institute for Clinical Systems Improvement (ICSI). Breast cancer
Информация
Список разработчиков: Мухамбетов С.М., НЦ онкологии МЗ РК
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: I97,2 Синдром постмастэктомического лимфатического отека.
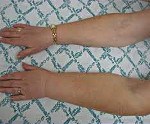
I97.2 Синдром постмастэктомического лимфатического отека
Описание
Постмастэктомический синдром. Комплекс специфических симптомов, возникающий у пациенток, перенесших радикальную мастэктомию. Проявляется отеком, изменениями кожи, неврологическими и двигательными расстройствами в руке на стороне удаленной груди, депрессией. При постановке диагноза используют результаты физикальных исследований, лимфосцинтиграфии, дуплекс-сонографии, электронейромиографии. Для лечения применяют физиотерапевтические и физические методы (пневматическую компрессию, лимфодренаж и тд ), дополненные препаратами с вазоактивным и лимфодренирующим эффектом. В исключительных случаях иссекают измененные ткани, выполняют микрососудистые операции.
Дополнительные факты
Постмастэктомический отек верхней конечности с комплексом характерных трофических, нейромоторных и психических симптомов — одно из наиболее частых осложнений радикальных операций по поводу злокачественных неоплазий молочной железы. По наблюдениям специалистов, синдром возникает у 16,8-64,6% перенесших мастэктомию. Длительность периода между хирургическим вмешательством и временем появления клинических симптомов в среднем составляет от 10 до 24 месяцев, однако возможна и более поздняя манифестации симптоматики (через 10 и более лет). Статистически чаще расстройство поражает пациенток, у которых удалена правая грудь. Актуальность своевременного выявления патологии обусловлена существенным ухудшением качества жизни и инвалидизацией женщин на поздних стадиях заболевания.

I97.2 Синдром постмастэктомического лимфатического отека
Причины
Специфический симптомокомплекс, характерный для больных, перенесших хирургическое вмешательство по поводу рака молочной железы, формируется в раннем послеоперационном и восстановительном периоде на фоне травматических повреждений, реологических и сосудистых нарушений. Выраженность расстройств связана с особенностями репарационных процессов, техникой выполнения и объемом операции, течением послеоперационного периода. Непосредственными причинами постмастэктомического синдрома являются:
• Нарушение сосудистой микроциркуляции. При радикальных методах мастэктомии удаляют подмышечный, подключичный, подлопаточный коллекторы. Это приводит к ухудшению оттока лимфы на стороне поражения. Ситуация усугубляется длительным спазмом сосудов с последующим тромбированием и воспалением (лимфангиитом, тромбофлебитом).
• Рассечение нервных волокон. Во время операции повреждаются многочисленные мелкие нервы, которые обеспечивают иннервацию сосудов и тканей в области шеи, плечевого пояса, руки. Это ухудшает восстановительные постмастэктомические процессы, вызывает болевые ощущения и специфические нарушения чувствительности, получившие название скаленус-синдрома.
• Удаление грудных мышц. Некоторые виды операций при раке молочной железы предполагают резекцию малой и большой грудных мышц на стороне опухоли. Результатом таких вмешательств становится существенное ограничение движений в плече с формированием контрактуры. Патология наблюдается практически у 40% прооперированных.
• Рубцовые изменения тканей. После удаления молочной железы, особенно в случаях, когда оно сопровождается пред- и послеоперационной радиотерапией, в области грудной клетки и подмышечной впадине происходит рубцевание. Выраженность фиброзной деформации увеличивается, если послеоперационный период протекал с гнойно-некротическими осложнениями.
По данным специалистов в сфере маммологии, частота и тяжесть постмастэктомических расстройств зависят от размеров опухоли, степени вовлечения в процесс аксиллярных лимфоузлов, наличия метастазов. Вероятность развития синдрома повышается при распространенности опухолевого процесса, неправильном определении объема операции, нарушении ее техники, неадекватной послеоперационной и лучевой химиотерапии.
Патогенез
Механизм формирования постмастэктомического синдрома основан на изменениях реологических параметров, сосудистой и перисосудистой реакции в пораженной области. Патогенез включает несколько звеньев. В сосудах на пораженной стороне повышается агрегация тромбоцитов, что приводит к спазму и микротромбозам. На фоне нарушенной микроциркуляции развивается перикапиллярный отек. Поскольку амплитуда движений руки на стороне операции ограничена, микронасосная функция скелетных мышц ухудшается. В результате кристаллоиды, белки и вода из межтканевой жидкости медленнее всасываются в микроартериолы, начинают скапливаться в виде отека. Дополнительными факторами патогенеза становятся нейротрофические нарушения и послелучевой фиброз тканей, окружающих магистральные сосуды, что вызывает сужение последних.
Классификация
Единая систематизация форм постмастэктомической патологии пока отсутствует. Большинство предложенных классификаций основано на выраженности отека тканей. При этом авторы учитывают время развития расстройств (ранние, возникшие до 3 месяцев после мастэктомии, и поздние, с отсроченным началом проявлений), плотность тканей (мягкие, твердые, деформированные), изменение объемов. При разнице между обхватом плеча, измеренным над локтем пораженной и здоровой руки, отек до 2 см расценивается как легкий, от 2 до 6 см — средний, свыше 6 см — тяжелый. Российские маммологи и онкологи часто пользуются классификацией постмастэктомического синдрома, основанной на клинических признаках:
• I степень. Отечность локализована в дистальных сегментах пораженной руки (пальцы, кисть), возникает эпизодически. Объем отекшей верхней конечности превышает объем здоровой менее чем на 25%. Снижена температура кожи кисти.
• II степень. В отек вовлечены мягкие ткани предплечья. Кожные покровы трудно захватить в складку. Увеличение объема пораженной руки составляет от 25% до 50%. Отмечается локальное понижение температуры в области кисти и предплечья.
• III степень. Отечность поднимается на плечо и держится постоянно. Ткани плотные, кожа и подкожная клетчатка фиброзно изменены, склерозированы. Кожа не берется в складку. Объем увеличен на 50-70%. Температура кожи снижена в области предплечья и кисти.
• IV степень. Рука деформирована, движения ограничены. Выявляются трофические поражения кожных покровов. Объем пораженной конечности увеличен на 70% и больше. Регистрируется снижение температуры не только на кисти и предплечье, но и на плече.
Существует также комплексная классификация, предложенная отечественными учеными. Она максимально учитывает выраженность отека, время его появления, постоянство, этапность развития, наличие эстетических нарушений, сопутствующей патологии и осложнений, их влияние на привычный образ жизни прооперированной женщины. На основании этих критериев различают следующие стадии постмастэктомического симптомокомплекса:
• Доклиническая стадия. Внешние проявления отечности отсутствуют на протяжении всего дня. Увеличение объема поврежденной верхней конечности не превышает 150,0 мл. Длина окружности плеча не изменена. Субъективных жалоб нет. Цвет кожи нормальный. Кожные покровы хорошо берутся в складку.
• Начальная стадия. Непостоянный отек отдельных сегментов или всей верхней конечности возникает преимущественно к вечеру. Увеличение объема 150-300 мл, окружности плеча — 1-2 тд Пациентка жалуется на тяжесть, периодические боли. Кожа берется в более грубые складки, теряет здоровый цвет.
• Стадия умеренных нарушений. Отечность держится постоянно, не проходит после ночного сна. Пораженная рука увеличивается на 300-500 мл в объеме и на 4-6 см в обхвате плеча. Кожные покровы сложно взять в складку. Они выглядят бледными, появляется синюшный оттенок.
• Стадия выраженных нарушений. Постоянная отечность переходит в плотную фибредему. Объем конечности возрастает на 500-700 мл. Увеличение обхвата плеча — не больше 6 тд Наблюдается деформация тканей с частичной утратой функции конечности. Пациентка испытывает парестезии, боли.
• Отягощенный постмастэктомический отек. Объем верхней конечности увеличивается на 700 мл и больше, окружность плеча — более чем на 6 тд Рука фактически не функционирует, большую часть времени вынужденно подвешена на повязку. Выражены трофические расстройства.
Симптомы
Ключевым проявлением симптомокомплекса является постепенно нарастающая отечность мягких тканей, из-за чего эта патология раньше называлась постмастэктомическим отеком (ПМО). Заболевание крайне редко развивается сразу после операции. Обычно первые признаки отечного синдрома клинически определяются спустя несколько месяцев и даже лет после вмешательства. На начальных этапах болезни к вечеру отекают дистальные сегменты верхней конечности (пальцы, кисть), пациентке трудно надеть или снять обручальное кольцо и привычные ювелирные украшения. За ночь отечность полностью проходит. В кисти может возникать ощущение тяжести. По мере развития посмастэктомического синдрома отек поднимается выше — на предплечье, плечо, надплечье, в далеко зашедших случаях он охватывает надключичную область, шею, верхнюю часть грудной клетки.
Возможные осложнения
Длительно существующий постмастэктомический синдром может спровоцировать тендовагинит и другие поражения надостной мышцы, хронический бурсит, почти в 40% случаев ограничивающий движения рукой и приводящий к формированию контрактуры. У 1,5-11% пациенток возникают брахиоплекситы и полинейропатические расстройства. Больше чем у 99% прооперированных с такой патологией диагностируется скаленус-синдром. При отеке III-IV степени повышается вероятность рожистого воспаления. В ряде случаев хронический лимфостаз осложняется синдромом Стюарта-Тривса (возникновением лимфангиосаркомы). Поскольку посмастэктомические нарушения негативно сказываются на профессиональной пригодности женщины, их развитие сопровождается снижением самооценки, нарастанием невротической симптоматики и депрессивного синдрома.
Диагностика
При диагностике постмастэктомических нарушений в первую очередь учитывают данные физикальных исследований — оценивают объем здоровой и пораженной конечностей, их обхват над локтевым суставом, определяют кожную температуру для выявления степени ее снижения, проверяют чувствительность кожи и амплитуду движений в плече. Инструментальные методы исследования позволяют верифицировать уровень повреждения сосудистого русла, оценить функциональную состоятельность тканей. Чаще всего назначают следующие исследования:
• Лимфосцинтиграфия верхних конечностей. Радиоизотопный метод, пришедший на смену традиционной лимфографии, визуализирует особенности строения лимфатической системы, выявляет участки застоя лимфы и объективизирует снижение скорости лимфотока.
• Дуплексное сканирование. Сочетанное проведение ультразвукового и допплерографического исследования направлено на определение скорости кровотока, анатомических особенностей и проходимости артериальных и венозных сосудов.
• Электронейромиография. Методика позволяет объективно оценить функциональное состояние периферических нервов, иннервирующих кожу, мышцы и сосуды верхних конечностей, диагностировать выраженность неврологических расстройств.
В ходе комплексного обследования выполняют лабораторные анализы для оценки системы гемостаза, в сложных клинических случаях проводят МРТ, КТ.
Дифференциальная диагностика
Дифференциальная диагностика заболевания, как правило, не представляет особых сложностей с учетом возникновения нарушений после мастэктомии. Несмотря на очевидность причин развития постмастэктомического синдрома, необходимо сохранять настороженность в отношении других причин лимфостаза — доброкачественных и злокачественных опухолей лимфатической системы, воспалительных сосудистых заболеваний. При необходимости к обследованию пациентки привлекают хирурга, онколога, лимфолога, флеболога, невропатолога, дерматолога, инфекциониста.
Лечение
Врачебная тактика при развитии отека, неврологических и двигательных расстройств после мастэктомии направлена на восстановление нарушенных функций — облегчение лимфодренажа, разработку плечевого сустава, нейростимуляцию. Ведущей является комплексная консервативная терапия, которая лишь в крайних случаях дополняется хирургическими методиками. Пациенткам с постмастэктомической болезнью назначают:
• Физические и физиотерапевтические воздействия. Наиболее эффективны аппаратная пневматическая компрессия руки от пальцев и кисти до надплечья, ручной и механический лимфодренаж. Эти методики дополняют специальными физическими упражнениями, ношением бандажей, многослойных неэластичных и эластических повязок. Предварительное применение ультразвука позволяет «размягчить» ткани, уменьшить остеомиофасциальные боли, улучшить чувствительность и подвижность в суставах. Некоторые специалисты получили хорошие терапевтические результаты при использовании световой и низкоуровневой лазеротерапии, электромиостимуляции.
• Медикаментозное лечение. Из фармакологических средств при послемастэктомическом синдроме часто назначают бензопироны — препараты с вазоактивным, антиэдематозным и противовоспалительным эффектом. Для усиления их действия применяют ангиопротекторы, капилляростабилизаторы, антиагреганты, витамины с антиоксидантным действием. Хороший эффект в купировании болевого синдрома и коррекции нейродвигательной патологии достигается при введении психоаналептиков и протеолитических ферментов. При выраженной боли и эмоциональных расстройствах допустимо использование седативных и нестероидных противовоспалительных средств.
• Хирургические методы. Оперативный подход к устранению постмастэктомического лимфостаза практикуется редко. В ходе хирургической коррекции иссекается рубцовая ткань с замещением дефекта собственной кожей или кожно-мышечным лоскутом пациентки. Микрососудистые техники позволяют сформировать лимфовенозные анастомозы, освободить от сращений подключичную и подмышечную вены. Возможности хирургического лечения у больных с нарушениями после мастэктомии ограничены многостадийностью, травматичностью, сложностью технического исполнения, достижения стойких функциональных и косметических результатов.
Профилактика
Несмотря на высокую терапевтическую резистентность расстройства, комплексный подход и своевременное начало лечения на ранних стадиях постмастэктомического синдрома позволяют уменьшить выраженность отека и улучшить функциональные возможности пораженной руки. С профилактической целью необходимо обоснованно определять вид и объем вмешательства при злокачественном новообразовании груди, тщательно соблюдать технику выполнения операции. В конце первой недели послеоперационного периода показаны дозированные упражнения для разработки плечевого сустава, с 3 недели — самомассаж мышц и кожи. В последующем женщине рекомендуются умеренные физические нагрузки, исключение сдавливаний руки, ее защита от возможной травматизации на производстве или в быту.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
|
