Синдром впв и редкий пульс
Что такое Синдром ВПВ?
Синдром ВПВ (синдром Вольфа–Паркинсона–Уайта или WPW-синдром) — это редкий врожденный порок сердца, характеризующийся нарушениями в электрической системе сердца. У людей с WPW-синдромом существует аномальный альтернативный электрический путь (дополнительный путь) между предсердием и желудочком, что приводит к нарушению ритма сердцебиения (аритмии) и увеличенной частоте сердечных сокращений (тахикардии).
Сердце нормального, здорового человека имеет четыре камеры. Две верхние камеры — предсердия, две нижние камеры — желудочки.
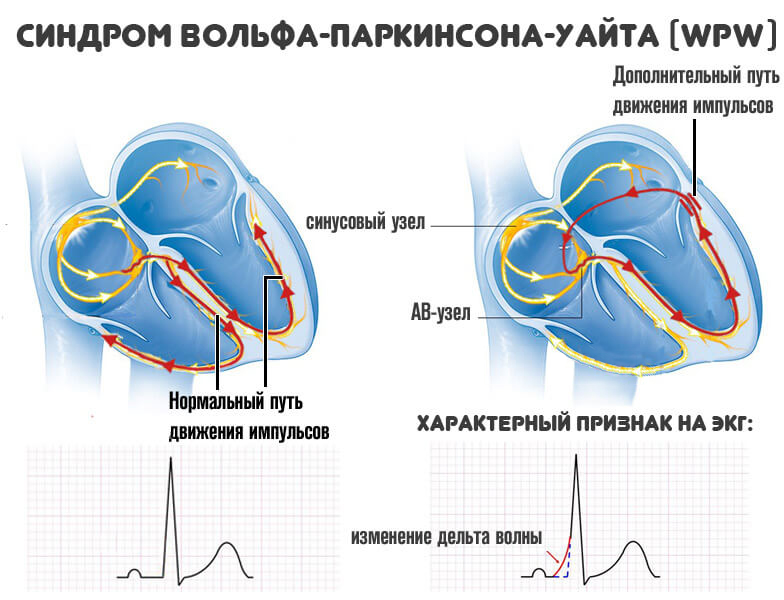
В правом предсердии нормального сердца находится естественный кардиостимулятор (синоатриальный узел, узел Кис-Флака), начинающий и контролирующий сердцебиение. Когда узел Кис-Флака срабатывает, электрическая активность распространяется через правое и левое предсердия, заставляя их сокращаться. Импульсы движутся к атриовентрикулярному узлу (АВ-узел, узел Ашоффа–Тавара), который является мостом, позволяющим импульсам идти от предсердий к желудочкам. Импульс затем проходит через стенки желудочков, заставляя их сокращаться. Регулярная структура электрических импульсов сердца заставляет сердце наполняться кровью и нормально сжиматься.
Дополнительный электрический путь у людей с синдромом ВПВ обходит нормальный путь и заставляет желудочки биться раньше, чем обычно (предварительное возбуждение) и может позволить проводить электрические импульсы в обоих направлениях (т.е. от предсердий к желудочкам и от желудочков к предсердиям).
Признаки и симптомы
Симптомы, связанные с синдромом ВПВ, сильно различаются от случая к случаю. Некоторые больные не имеют никаких нарушений сердечного ритма или связанных симптомов (т.е., бессимптомное течение болезни). Хотя расстройство присутствует при рождении, симптомы могут не проявляться до подросткового или раннего возраста.
У людей с синдромом Вольфа-Паркинсона-Уайта может наблюдаться одно или несколько нерегулярных сердцебиений, особенно эпизоды аномально быстрых сердцебиений, возникающих над желудочками (наджелудочковая тахикардия). Эти эпизоды часто начинаются и заканчиваются внезапно и могут длиться от нескольких минут до нескольких часов. Частота эпизодов варьируется от случая к случаю. Некоторые люди испытывают эпизоды каждую неделю, другие только несколько спорадических эпизодов.
Во время этих эпизодов могут возникать различные симптомы, включая:
- учащенное сердцебиение;
- затрудненное дыхание (одышка);
- головокружение;
- боль в груди;
- снижение толерантности к физической нагрузке;
- беспокойство;
- головокружение.
В некоторых случаях пострадавшие теряют сознание (обморок).
У некоторых людей с синдромом WPW может возникнуть трепетание предсердий, при котором предсердие бьется регулярно с чрезвычайно высокой частотой или мерцательная аритмия, при которой происходит быстрое нерегулярное подергивание мышечной стенки.
В крайне редких случаях у больных людей может развиться фибрилляция желудочков, серьезное состояние, при котором нормальная электрическая активность сердца нарушается, что приводит к несогласованным сердцебиениям и сбоям в работе основных насосных камер сердца (желудочков). Хотя это встречается редко при WPW-синдроме, фибрилляция желудочков потенциально может привести к остановке сердца и внезапной смерти.
Причины и факторы риска
Большинство случаев синдрома ВПВ происходят случайным образом в общей популяции без видимой причины (спорадически) и не наследуются. Некоторые случаи синдрома ВПВ наследуются и могут быть унаследованы как аутосомно-доминантный признак.
Генетические заболевания определяются двумя генами, один из которых человек получает от отца, а другой — от матери. Доминантные генетические нарушения возникают тогда, когда для возникновения заболевания необходим только один экземпляр аномального (дефектного) гена. Аномальный ген может быть унаследован от любого из родителей или стать результатом новой мутации (изменения гена) у человека, пораженного болезнью. Риск передачи аномального гена от больного родителя потомству составляет 50% при каждой беременности, независимо от пола будущего ребенка.
У лиц с изолированным WPW-синдромом специфической генетической мутации не выявлено, и точная роль генетики в развитии синдрома до конца не изучена. Однако редкое аутосомно-доминантное заболевание, известное как семейный синдром Вольфа-Паркинсона-Уайта, было связано с хромосомой 7. Ученные установили, что мутации регуляторной субъединицы гамма-2 гена AMP-активируемой протеинкиназы (PRKAG2), расположенной на длинном рукаве (q) хромосомы 7 (7q36), вызывают это расстройство, включающее в себя признаки WPW-синдрома, прогрессирующего блока проводимости и чрезмерного роста части сердца (гипертрофии сердца).
Некоторые ученные считают, что семейный синдром ВПВ — нарушение накопления гликогена, группа нарушений, при которых запасенный гликоген, обычно расщепляющейся на глюкозу для снабжения организм энергией, накапливается в различных органах. Известно, что синдром ВПВ возникает как часть других нарушений накопления гликогена, в частности, болезни Помпе или болезни Данона.
Приблизительно от 7 до 20% больных с WPW-синдромом имеют врожденный порок сердца, такой как аномалия Эбштейна, состояние, при котором возникает нарушение трикуспидального клапана. Трикуспидальный клапан соединяет правое предсердие с правым желудочком.
Симптомы синдрома ВПВ являются результатом наличия альтернативного электрического пути. У нормального сердца есть один проводящий путь (синоатриальный узел), по которому электрические импульсы передаются из маленьких камер сердца (предсердий) в большие камеры (желудочки). Эти электрические импульсы побуждают мышцы предсердий, а затем желудочков сокращаться и расслабляться, перекачивая кровь по всему телу. У больных с синдромом ВПВ есть второй патологический путь проводимости, называемый пучком Кента, посылающий дополнительные электрические импульсы от мышц предсердий к мышцам желудочков. Эти дополнительные электрические импульсы обходят нормальный маршрут и нарушают нормальный ритм сердцебиения и вызывают нарушения, обычно быстрые сокращения, известные как «трепетание предсердий, мерцательная аритмия, или пароксизмальная наджелудочковая тахикардия». Точная причина возникновения альтернативных путей неизвестна.
Затронутые группы населения
WPW-синдром часто врожденное состояние, однако не может быть обнаружен до подросткового возраста или позже. Пик заболеваемости отмечается у лиц в возрасте от 30 до 40 лет у здоровых в остальном взрослых. Некоторые сообщения предполагают, что WPW-синдром встречается у мужчин чаще, чем у женщин. Предполагаемая распространенность заболевания составляет 0,1-3,1 на 1000 человек.
Диагностика
Диагноз синдрома ВПВ основывается на тщательной клинической оценке, подробном анамнезе пациента и различных специализированных исследованиях. Такие исследования могут включать:
- электрокардиограмму (ЭКГ);
- холтеровское мониторирование;
- электрофизиологическое исследование.
Электрокардиограмма регистрирует электрические импульсы сердца и может выявить аномальные электрические паттерны. Холтеровское мониторирование — портативное устройство, предназначенное для постоянного мониторинга электрической активности сердца. Устройство обычно носят в течение 24 часов. Во время электрофизиологических исследований в кровеносный сосуд вводится тонкая трубка (катетер), которая крепится к сердцу, где измеряет электрическую активность. Каждый из этих специализированных методов исследования может обнаружить аномальные сердечные ритмы, связанные с синдромом WPW.
Некоторые больные с синдромом ВПВ могут быть клинически «молчаливыми», что означает, что у них нет симптомов, связанных с расстройством, включая ненормальные результаты различных исследований сердца.
Схожие по симптомам расстройства
Симптомы следующих расстройств могут быть похожи на симптомы синдрома ВПВ. Сравнения могут быть полезны для дифференциальной диагностики.
Синдром Лауна-Ганонга-Левайна (ЛГЛ) — редкий врожденный порок сердца, включающий нарушения в электрической системе сердца. Желудочки получают часть или все свои электрические импульсы от нерегулярного проводящего пути (альтернативного пути). Люди с синдромом ЛГЛ испытывают различные нерегулярные сердечные сокращения, включая трепетание предсердий, мерцательную аритмию и пароксизмальные предсердные аритмии. Симптомы, связанные с этими нерегулярными сердцебиениями, включают слабость, усталость, учащенное сердцебиение и тошноту. Конкретное местоположение альтернативного пути при синдроме ЛГЛ не известно.
Синдром слабости синусового узла (СССУ) — редкое заболевание сердца, характеризующееся нерегулярным сердечным ритмом (аритмией). Больные испытывают чрезмерно медленное сердцебиение (брадикардию) и учащенное сердцебиение (тахикардию). Могут возникнуть дополнительные нарушения сердечного ритма, включая постепенную наджелудочковую тахикардию, трепетание предсердий и мерцательную аритмию. Сердцебиение, слабость, обмороки и тошнота являются общими симптомами данного синдрома. Большинство случаев СССУ встречаются у взрослых людей в возрасте 50 лет и старше. СССУ вызван неисправностью естественного кардиостимулятора сердца (узел Кис-Флака).
Нарушения сердечного ритма, связанные с синдромом ВПВ (например, трепетание предсердий, наджелудочковая тахикардия), могут возникать как отдельные первичные признаки или как вторичные по отношению к структурным заболеваниям сердца. Такие альтернативные причины нарушения сердечного ритма следует отличать от синдрома ВПВ.
Лечение синдрома ВПВ
Лечение синдрома Вольфа-Паркинсона-Уайта может включать наблюдение без специального вмешательства (мониторинг), использование различных лекарств и хирургическую процедуру, известную как катетерная (радиочастотная) абляция.
Конкретные терапевтические процедуры и вмешательства могут варьироваться в зависимости от множества факторов, таких как:
- тип аритмии;
- частота;
- тип и серьезность связанных симптомов;
- риск остановки сердца;
- возраст человека и общее состояние здоровья;
- и/или проч. факторы.
Решения, касающиеся использования конкретных вмешательств, должны приниматься врачами и другими членами команды здравоохранения при тщательной консультации с пациентом, исходя из:
- особенностей его случая;
- тщательного обсуждения потенциальных выгод и рисков;
- предпочтения пациента;
- других соответствующих факторов.
Некоторым пациентам с бессимптомным течение терапия может не потребоваться. Необходимы регулярные повторные визиты для наблюдения за работой сердца.
Для контроля эпизодов аритмий у некоторых больных с синдромом WPW используются различные лекарственные препараты. Такие препараты, известные как антиаритмические средства, включают:
- Аденозин;
- Прокаинамид;
- Соталол;
- Флекаинид;
- Ибутилид;
- Амиодарон.
Блокаторы кальциевых каналов, такие как Верапамил, также могут быть использованы. Некоторые лекарства, такие как Верапамил, могут увеличивать риск фибрилляции желудочков и должны использоваться с осторожностью.
Кардиотоническое и антиаритмическое лекарственное средство, Дигоксин, противопоказан взрослым с синдромом ВПВ. Однако, иногда препарат используется для профилактического лечения детей с синдромом ВПВ, у которых нет трепетания желудочков.
В некоторых случаях лекарств может быть недостаточно для борьбы с эпизодами аномальных сердечных сокращений или отдельные лица могут не переносить лекарственные препараты. В таких случаях используется хирургическая процедура, известная как катетерная абляция. Эта процедура может также использоваться у больных с высоким риском развития остановки сердца и внезапной смерти, включая некоторых бессимптомных пациентов.
Во время катетерной аблации в сердце вставляется небольшая тонкая трубка (катетер) и направляется к аномальному пути, где высокочастотная электрическая энергия используется для разрушения (абляции) ткани, образующей аномальный путь. Эта форма терапии имеет чрезвычайно высокий процент успеха и может положить конец необходимости медикаментозного лечения многих пациентов.
В прошлом для лечения больных с синдромом ВПВ использовалась операция на открытом сердце. Из-за успеха менее инвазивной процедуры, катетерной (радиочастотной) абляции, операция на открытом сердце пациентам с этой болезнью проводится редко.
Прогноз
После выявления и надлежащего лечения WPW-синдрома прогноз благоприятный.
Пациенты с бессимптомным течением, имеющие только предварительное возбуждение желудочков на ЭКГ, обычно имеют очень хороший прогноз. У многих со временем развивается симптоматическая аритмия, которую можно предотвратить с помощью профилактической ЭПС и радиочастотной катетерной абляции. Пациенты с семейной историей внезапной сердечной смерти (ВСС) или значительными симптомами тахиаритмии или остановки сердца имеют худшие прогнозы. Однако, после проведения окончательной терапии, включая лечебную абляцию, прогноз снова становится хорошим.
Источник

Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — клинико-электрокардиографический синдром, характеризующийся предвозбуждением желудочков по дополнительным атриовентрикулярным путям проведения и развитием пароксизмальных тахиаритмий. Синдром WPW сопровождается различными аритмиями: наджелудочковой тахикардией, фибрилляцией или трепетанием предсердий, предсердной и желудочковой экстрасистолией с соответствующей субъективной симптоматикой (ощущением сердцебиения, одышкой, гипотензией, головокружением, обмороками, болями в грудной клетке). Диагностика синдрома WPW основана на данных ЭКГ, суточного ЭКГ-мониторирования, ЭхоКГ, ЧПЭКС, ЭФИ. Лечение синдрома WPW может включать антиаритмическую терапию, чреспищеводную электрокардиостимуляцию, катетерную РЧА.
Общие сведения
Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — синдром преждевременного возбуждения желудочков, обусловленный проведением импульсов по добавочным аномальным проводящим пучкам, соединяющим предсердия и желудочки. Распространенность синдрома WPW, по данным кардиологии, составляет 0,15-2%. Синдром WPW чаще встречается среди мужчин; в большинстве случаев манифестирует в молодом возрасте (10-20 лет), реже — у лиц старшего возраста. Клиническое значение синдрома WPW заключается в том, что при его наличии часто развиваются тяжелые нарушения сердечного ритма, которые представляют угрозу для жизни больного и требуют особых подходов к лечению.

Синдром WPW
Причины синдрома WPW
По мнению большинства авторов, синдром WPW, обусловлен сохранением добавочных атриовентрикулярных соединений в результате незавершенного кардиогенеза. При этом происходит неполная регрессия мышечных волокон на этапе формирования фиброзных колец трикуспидального и митрального клапанов.
В норме дополнительные мышечные пути, соединяющие предсердия и желудочки, существуют у всех эмбрионов на ранних стадиях развития, но постепенно они истончаются, сокращаются и полностью исчезают после 20-й недели развития. При нарушении формирования фиброзных атриовентрикулярных колец мышечные волокна сохраняются и составляют анатомическую основу синдрома WPW. Несмотря на врожденный характер дополнительных АВ-соединений, синдром WPW может впервые проявиться в любом возрасте. При семейной форме синдрома WPW чаще имеют место множественные добавочные атриовентрикулярные соединения.
В 30% случаев синдром WPW сочетается с врожденными пороками сердца (аномалией Эбштейна, пролапсом митрального клапана, дефектами межпредсердной и межжелудочковой перегородки, тетрадой Фалло), дизэмбриогенетическими стигмами (дисплазией соединительной ткани), наследственной гипертрофической кардиомиопатией.
Классификация синдрома WPW
По рекомендации ВОЗ, различают феномен и синдром WPW. Феномен WPW характеризуется электрокардиографическими признаками проведения импульса по дополнительным соединениям и предвозбуждением желудочков, но без клинических проявлений АВ реципрокной тахикардии (re-entry). Под синдромом WPW подразумевается сочетание предвозбуждения желудочков с симптоматической тахикардией.
С учетом морфологического субстрата выделяют несколько анатомических вариантов синдрома WPW.
I. С добавочными мышечными АВ-волокнами:
- идущими через добавочное левое или правое париетальное АВ-соединение
- идущими через аортально-митральное фиброзное соединение
- идущими от ушка правого или левого предсердия
- связанными с аневризмой синуса Вальсальвы или средней вены сердца
- септальными, парасептальными верхними или нижними
II. Со специализированными мышечными АВ-волокнами («пучками Кента»), происходящими из рудиментарной, аналогичной структуре атриовентрикулярного узла, ткани:
- атрио-фасцикулярными — входящими в правую ножку пучка Гиса
- входящими в миокард правого желудочка.
Выделяют несколько клинических форм синдрома WPW:
- а) манифестирующую – с постоянным наличием дельта-волны, синусовым ритмом и эпизодами атриовентрикулярной реципрокной тахикардии.
- б) интермиттирующую – с преходящим предвозбуждением желудочков, синусовым ритмом и верифицированной атриовентрикулярной реципрокной тахикардией.
- в) скрытую – с ретроградным проведением по дополнительному атриовентрикулярному соединению. Электрокардиографические признаки синдрома WPW не выявляются, имеются эпизоды атриовентрикулярной реципрокной тахикардии.
Патогенез синдрома WPW
Синдром WPW обусловлен распространением возбуждения от предсердий к желудочкам по дополнительным аномальным путям проведения. В результате этого возбуждение части или всего миокарда желудочков происходит раньше, чем при распространении импульса обычным путем — по АВ-узлу, пучку и ветвям Гиса. Предвозбуждение желудочков отражается на электрокардиограмме в виде дополнительной волны деполяризации – дельта-волны. Интервал P-Q(R) при этом укорачивается, а длительность QRS увеличивается.
Когда в желудочки приходит основная волна деполяризации, их столкновение в сердечной мышце регистрируется в виде так называемого сливного комплекса QRS, который становится несколько деформированным и уширенным. Нетипичное возбуждение желудочков сопровождается нарушением последовательности процессов реполяризации, что находит выражение на ЭКГ в виде дискордантного комплексу QRS смещения RS-T сегмента и изменения полярности зубца T.
Возникновение при синдроме WPW пароксизмов суправентрикулярной тахикардии, мерцания и трепетания предсердий связано с формированием круговой волны возбуждения (re-entry). В этом случае импульс по AB-узлу движется в антероградном направлении (от предсердий к желудочкам), а по дополнительным путям – в ретроградном направлении (от желудочков к предсердиям).
Симптомы синдрома WPW
Клиническая манифестация синдрома WPW происходит в любом возрасте, до этого его течение может быть асимптомным. Синдром WPW сопровождается различными нарушениями сердечного ритма: реципрокной наджелудочковой тахикардией (80%), фибрилляцией предсердий (15-30%), трепетанием предсердий (5%) с частотой 280-320 уд. в мин. Иногда при синдроме WPW развиваются менее специфичные аритмии — предсердная и желудочковая экстрасистолия, желудочковая тахикардия.
Приступы аритмии могут возникать под влиянием эмоционального или физического перенапряжения, злоупотребления алкоголем или спонтанно, без видимых причин. Во время аритмического приступа появляются ощущения сердцебиения и замирания сердца, кардиалгии, чувство нехватки воздуха. Мерцание и трепетание предсердий сопровождается головокружением, обмороками, одышкой, артериальной гипотензией; при переходе в фибрилляцию желудочков может наступить внезапная сердечная смерть.
Пароксизмы аритмии при синдроме WPW могут длиться от нескольких секунд до нескольких часов; иногда они купируются самостоятельно или после выполнения рефлекторных приемов. Затяжные пароксизмы требуют госпитализации больного и вмешательства кардиолога.
Диагностика синдрома WPW
При подозрении на синдром WPW проводится комплексная клинико-иснтрументальная диагностика: ЭКГ в 12 отведениях, трансторакальная эхокардиография, мониторирование ЭКГ по Холтеру, чреспищеводная электрокардиостимуляция, электрофизиологическое исследование сердца.
К электрокардиографическим критериям синдрома WPW относятся: укорочение PQ-интервала (менее 0,12 с), деформированный сливной QRS-комплекс, наличие дельта-волны. Суточное ЭКГ мониторирование применяется для обнаружения преходящих нарушений ритма. При проведении УЗИ сердца выявляются сопутствующие пороки сердца, кардиомиопатию.
Проведение чреспищеводной электрокардиостимуляции при синдроме WPW позволяет доказать наличие дополнительных путей проведения, индуцировать пароксизмы аритмии. Эндокардиальное ЭФИ позволяет точно определить локализацию и количество дополнительных путей, верифицировать клиническую форму синдрома WPW, выбрать и оценить эффективность лекарственной терапии или РЧА. Дифференциальную диагностику синдрома WPW проводят с блокадами ножек пучка Гиса.
Лечение синдрома WPW
При отсутствии пароксизмов аритмии синдром WPW не требует специального лечения. При гемодинамически значимых приступах, сопровождающихся синкопэ, стенокардией, гипотензией, нарастанием признаков сердечной недостаточности, требуется выполнение незамедлительной наружной электрической кардиоверсии или чреспищеводной электрокардиостимуляции.
В некоторых случаях для купирования пароксизмов аритмий эффективными оказываются рефлекторные вагусные маневры (массаж каротидного синуса, проба Вальсальвы), внутривенное введение АТФ или блокаторов кальциевых каналов (верапамила), антиаритмических препаратов (новокаинамида, аймалина, пропафенона, амиодарона). В дальнейшем пациентам с синдромом WPW показана постоянная антиаритмическая терапия.
В случае резистентности к антиаритмическим препаратам, развития фибрилляцией предсердий проводится катетерная радиочастотная абляция добавочных путей проведения трансаортальным (ретроградным) или транссептальным доступом. Эффективность РЧА при синдроме WPW достигает 95%, риск рецидивов составляет 5-8 %.
Прогноз и профилактика синдрома WPW
У пациентов с бессимптомным течением синдрома WPW прогноз благоприятный. Лечение и наблюдение требуется только лицам, имеющим отягощенный семейный анамнез в отношении внезапной смерти и профессиональные показания (спортсменам, летчикам и др.). При наличии жалоб или жизнеугрожающих аритмий необходимо проведение полного комплекса диагностического обследования для выбора оптимального метода лечения.
Пациенты с синдромом WPW (в том числе, перенесшие РЧА) нуждаются в наблюдении кардиолога-аритмолога и кардиохирурга. Профилактика синдрома WPW носит вторичный характер и заключается в проведении противоаритмической терапии для предотвращения повторных эпизодов аритмий.
Источник
