Синдром острой сосудистой недостаточности пропедевтика

Удушение. Синдром острой сосудистой недостаточности.
Клинические проявления удушения: выраженный цианоз, особенно лица; поверхностное и частое дыхание; учащение пульса, повышение артериального и венозного давления. В дальнейшем больной теряет сознание, появляются судороги, расширяются зрачки, резко нарушается ритм дыхания. Агональное состояние продолжается 1-2 минуты и наступает смерть.
Неотложная помощь: освобождение от петли, выведение языка, аспирация слизи и мокроты из дыхательных путей. Трахеотомия — по показаниям, искусственная вентиляция легких. Наружный массаж сердца (при остановке сердечной деятельности), электрическая дефибрилляция. Госпитализация в реанимационное отделение или палату интенсивного наблюдения и лечения. Проводится коррекция кислотно-основного баланса, водно-электролитного обмена; дегидратационная терапия при отеке мозга.
Синдром острой дыхательной недостаточности ярко выступает при нарушении бронхиальной проходимости.
Синдром острой сосудистой недостаточности
Острая сосудистая недостаточность наступает вследствие нарушения взаимосвязи между работой сердца, периферическим сопротивлением сосудов, емкостью артериального и венозного сосудистого русла, объемом и скоростью кровотока.
Ведущими факторами патогенеза острой сосудистой недостаточности являются уменьшение количества циркулирующей крови или плазмы и нарушение вазомоторной регуляции, что приводит к изменению соотношения между объемом циркулирующей крови и емкостью сосудистого русла. При острой сосудистой недостаточности уменьшается возврат крови к сердцу, уменьшается сердечный выброс и кровоснабжение менее важных органов — наступает централизация кровообращения. В дальнейшем, в результате накопления в тканях кислых продуктов, развивается паралич сосудов (регионарная аутоинтоксикация). Оставшаяся в организме кровь устремляется в выключенные до этого из кровообращения области, несоответствие между емкостью сосудистого русла и количеством циркулирующей крови резко увеличивается (относительная гиповолемия). При шоке компенсаторные механизмы создают лишь кратковременную защиту сосудов мозга и коронарных артерий посредством их расширения и генерализованного спазма периферических сосудов. При этом даже небольшие вмешательства могут способствовать развитию фибрилляции желудочков или асистолии.
В зависимости от степени выраженности острой сосудистой недостаточности клинически различают обморок, коллапс, шок.

Обморок — это кратковременная потеря сознания с побледнением кожных покровов, брадикардией, редким глубоким дыханием, падением артериального давления и спадением вен (см. раздел «Син-копальные состояния»).
Коллапс — остро развивающаяся сосудистая недостаточность, характеризующаяся в первую очередь падением сосудистого тонуса, а также острым уменьшением объема циркулирующей крови.
Шок — типовой, фазово развивающийся патологический процесс, возникающий вследствие расстройств нейрогуморальной регуляции, вызванный экстремальными воздействиями и характеризующийся резким уменьшением кровоснабжения тканей, непропорциональным уровню обменных процессов, гипоксией и угнетением функций организма.
Шок — своего рода «справка» о состоянии больного в данный момент и призыв к проведению неотложных мероприятий. Механизмы, приводящие к развитию шока чаще всего следующие:
— снижение объема циркулирующей крови (основная причина травматического шока, наружного или внутреннего кровотечения),
— недостаточность насосной функции сердца — сердечная недостаточность (кардиогенный шок),
— обструкция системного кровотока (эмболия легочной артерии, тампонада сердца),
— нарушение распределения кровотока — нарушение микроциркуляции и тканевого кровотока (например, септицемия, интоксикация, паралич симпатической нервной системы).
Диагностическими ориентирами острой сосудистой недостаточности являются:
— бледность;
— холодный пот;
— тахикардия (брадикардия);
— спавшиеся вены;
— падение артериального давления (артериальное давление у здоровых лиц при снижении объема циркулирующей крови на 20-30% вследствие компенсаторного сужения сосудов может оставаться нормальным);
— слабый периферический пульс;
— олигоурия;
— возбуждение центральной нервной системы с последующей депрессией.
Причину шока в части случаев при первичном осмотре и анализе клинической картины не всегда удается выяснить, кроме ситуаций, связанных с внезапным воздействием (травматические повреждения, электротравмы, ожоги, наружные кровотечения), укусом змей, введением сенсибилизирующих препаратов (пенициллин, противостолбнячная и другие сыворотки) и др.
— Также рекомендуем «Диагностика причин шока. Неотложная помощь при сердечно-сосудистой недостаточности.»
Оглавление темы «Неотложная помощь.»:
1. Аспирационно-обтурационный синдром. Неотложная помощь при аспирационно-обтурационном синдроме.
2. Утопление. Неотложная помощь при утоплении.
3. Удушение. Синдром острой сосудистой недостаточности.
4. Диагностика причин шока. Неотложная помощь при сердечно-сосудистой недостаточности.
5. Синкопальные состояния. Обморок.
6. Обморок сердечного происхождения. Кардиальный обморок.
7. Нарушение ритма сердца как причина обморока.
8. Недифференцированная терапия обморока. Профилактика обморока.
9. Синдром кровотечения. Виды кровотечения.
10. Неотложная помощь при кровотечении.
Источник
Острая
сосудистая недостаточностьразвивается
в результате острого падения сосудистого
тонуса и расширения периферического
сосудистого русла (венул и артериол),
что ведет к резкому уменьшению притока
крови к сердцу и нарушению питания всех
органов и тканей. Проявляется: обмороком,
коллапсом.
Обморок
Легкая
форма сосудистой недостаточности. Это
острая, кратковременная ишемия мозга
в связи с нарушением нейрогуморальной
регуляции сосудистого тонуса.
Причины:
Кардиальные:
при полной поперечной блокаде — приступы
Морганьи-Эдемса-Стокса,при аортальном стенозе во время
нагрузки,при стенозе устья легочной артерии,
при выраженной легочной гипертензии;
Экстракардиальные причины:
при раздражении каротидного синуса,
при сдавлении сонных артерий;при кашле (после продолжительных
приступов кашля нарушается венозный
приток в условиях повышенного
внутригрудного давления);при переходе в вертикальное положение
— ортостатическая гипотензия (падение
артериального давления);при нарушениях питания,
при переутомлении, испуге, в душном
помещении, при перегревании.
Клинические
проявления:
Внезапно наступает головокружение,
слабость, потеря сознания.Кожные покровы бледные, конечности
холодные на ощупь.Дыхание поверхностное, замедленное.
Остро падает артериальное давление.
Пульс редкий 40 — 50 ударов в минуту, малый,
слабого наполнения и напряжения, тоны
сердца глухие.
Коллапс
Характеризуется
резким падением сосудистого тонуса или
быстрым уменьшением массы циркулирующей
крови, что приводит к уменьшению венозного
притока к сердцу, падению артериального
и венозного давления, гипоксии мозга и
угнетению жизненно важных функций
организма.
Основные
причины:
острые тяжелые инфекции (крупозная
пневмония, брюшной, сыпной тифы и др.);острая кровопотеря;
болезни эндокринной и нервной системы
(опухоли и др.);экзогенные интоксикации (отравления
окисью углерода, фосфорорганическими
соединениями);острые заболевания органов брюшной
полости;
Клинические
проявления:
Внезапно развивается ощущение общей
слабости, головокружения, зябкости,
озноба, жажды.Больной в сознании, вялый, заторможенный.
Черты лица заострены, конечности
холодные, кожные покровы и слизистые
бледные с цианотическим оттенком.Малый и слабый учащенный пульс, вены
спавшиеся, АД понижено.Сердце не расширено, тоны глухие, иногда
аритмичны.Дыхание поверхностное, учащенное.
Диурез снижен.
Шок(от франц. choc) — остро развивающийся
патологический процесс, обусловленный
действием сверхсильного раздражителя
и характеризующийся нарушением
деятельности ЦНС, обмена веществ и
главное ауторегуляции микроциркуляторной
системы, что ведет к деструктивным
изменениям органов и тканей, в результате
чего развивается полиорганная
недостаточность (ПОН).
ПОН
(определение) – это тяжелая неспецифическая
стресс-реакция организма, недостаточность
двух и более функциональных систем,
универсальное поражение всех органов
и тканей организма агрессивными
медиаторами критического состояния с
временным преобладанием симптомов той
или иной органной недостаточности —
сердечной, легочной, по-чечной и др.
Основной особенностью ПОН является
неудержимость развития повреждения
органа жизнеобеспечения или системы
до такой глубины, после достижения
которой приходиться констатировать
неспособность органа функционировать
в интересах поддержания жизненно важ-ных
функций вообще и сохранения своей
структуры, в частности. Непо-средственными
факторами, определяющими выраженность
полиорганной дисфункции, являются
различная способность органов
противостоять гипоксии и снижению
кровотока, характер шокового фактора
и исходное функциональное состояние
самого органа.
Кардиогенный шок развивается в ответ
на острое снижение объёма сердечного
выброса (минутный объем сердца, т.е.
объем крови, выбрасываемый желудочками
за 1 мин). Он бывает при инфаркте миокарда,
при быстро образующихся дефектах
клапанов сердца или при гемоперикарде
с тампонадой сердечной сорочки. Снижается
центральное венозное и же-лудочковое
диастолическое давление. Изменения
аналогичны тем, что бывают при гиповолемии
и связаны с падением кровяного давления
и снижением кровенаполнения тканей.
Кардиогенный
шок проявляется следующими симптомами:
Систолическое
артериальное давление снижается чаще
всего ниже 80 мм рт. ст., пульсовое давление
снижено до 25 — 20 мм рт. ст.
Гипоперфузионный
синдром:
— холодная бледная мраморная
кожа
— холодный пот
— олигоурия мене 20 мм/час,
анурия
— нарушение сознания
— лактацидоз
Отсутствие
улучшения состояния после снятия
болевого синдрома и применения О2
Смертность
при кардиогенном шоке достигает 80 %.
Лечение
Лечение
при шоке необходимо направить на
увеличение ОЦК; вводят плаз моза мешающие
жидкости, изотонические растворы на
трия хлорида и глюкозы. При этом
необходимо, чтобы систоли ческое АД
увеличилось до 100 мм рт.ст. и более, а ЦВД
поднялось до 15 мм рт.ст. При высоком ИВД
следует воздержаться от введе ния
плазмозамещаюших растворов и направить
усилия на повы шение сократительной
функции сердца. Таким больным вводят
симлатомиметические амины. Так, допамин,
являющийся биоло гическим
предшественником норадреналина, повышает
сердеч ный выброс сильнее, чем
норадреналин, и наряду с инотропным
эффектом оказывает расширяющее действие
на сосуды сердца, го ловного мозга,
почек.
Источник
Патологическое состояние, при котором сердечно-сосудистая система не способна доставлять органам и тканям необходимое для их жизнедеятельности количество крови. Выделяют сердечную и сосудистую недостаточность.
Сердечная недостаточность — результат снижения сократительной функции миокарда. Разнообразные причины этого можно объединить в 3 группы. 1) Перегрузка сердца давлением (гипертоническая болезнь, стеноз аорты). 2) Перегрузка объемом (недостаточность аортального и митрального клапанов). 3) Первично миокардиальная (метаболическая) недостаточность сердца (инфекционные заболевания, тиреотоксикоз).
Патофизиология. Сердце при сердечной недостаточности не подчиняется закону Старлинга-Франка. Оно и не принимает всю притекающую кровь, и не выбрасывает всю кровь, скопившуюся в его полостях к концу диастолы. Результатом этого является: а) уменьшение систолического (минутного) объема и б) застой крови на путях притока. Падение минутного объема приводит к компенсаторному выходу крови из депо, задержке соли и воды в организме. Количество циркулирующей крови возрастает, однако, из-за слабости сердца большая её часть скапливается в венозной системе. Венозное давление повышается, что способствует задержке жидкости в межтканевых пространствах и формированию отеков. Уменьшение минутного объема приводит к замедлению движения крови в капиллярах и повышенной утилизации О2/60-70% вместо 30% в норме/.Однако и это не устраняет гипоксию. Оттекающая кровь богата СО2 и органическими кислотами и бедна О2. Развивается ацидоз.
Клиническая картина. Клиническая сердечная недостаточность подразделяется на острую и хроническую с преимущественным поражением правого или левого желудочка. Соответственно выделяют право- и левожелудочковый типы сердечной недостаточности.
Жалобы: снижение трудоспособности, отдышка, сердцебиение, отеки, олигоурия. В анамнезе имеются обычно указания на какое-либо заболевание сердца или сосудов (ревматизм, гипертоническая болезнь, ИБС и т. д.).
Объективно: ортопное, цианоз слизистых, набухание яремных вен, отеки на ногах или анасарка. Водянка полостей (асцит гидроторакс). Пульс резко учащен, (рефлекс Бейнбриджа); границы сердца расширены (миогенная дилятация). Тоны обычно глухие, особенно первый. Часто выслушиваются шумы, указывающие на основное заболевание. Систолический шум на верхушке (на основании грудины) может быть следствием самой недостаточности сердца. Он возникает вследствие растяжения полостей сердца и развития относительной недостаточности митрального (трикуспидального) клапана. АД — систолическое умеренно снижено, диастолическое нормально или несколько повышено.
Над легкими при левожелудочковой недостаточности и застое крови в малом круге кровообращения выслушивается жесткое дыхание, сухие и влажные хрипы (крепитация) над нижними отделами легких. При гидротораксе — отставание в дыхании соответствующей половины грудной клетки, тупой перкуторный звук, ослабление голосового дрожания и дыхания.
Со стороны органов пищеварения самым характерным является увеличение печени (застойная печень).
Выделяют три стадии сердечной недостаточности: 1) начальная — проявляется только при физической нагрузке. 2) А и В. А — застой в одном из кругов кровообращения (или в малом или в большом). В — застой и в том и в другом. 3) конечная — дистрофическая стадия.
Сосудистая недостаточность является следствием уменьшения массы циркулирующей крови (кровопотеря) или падения сосудистого тонуса. Клинические формы сосудистой недостаточности — обморок, коллапс. Клиника: острая слабость, бледность, холодный пот, частый малый пульс, падение АД, периодическая потеря сознания.
Лечение сердечной недостаточности направлено на нормализацию обменных процессов в миокарде и повышение его сократительной способности (сердечные гликозиды, анаболики, препараты калия, диуретики). При сосудистой недостаточности применяются средства, повышающие тонус сосудов (кордиамин, мезатон, норадреналин). В тяжелых случаях — внутривенное введение жидкости (физиологический раствор, кровезаменители).
Источник
Клинические проявления острой сосудистой недостаточности (ОСН): обморок, коллапс, шок. В зависимости от этиологии острая сосудистая недостаточность может иметь различные особенности, однако основные признаки одинаковы.
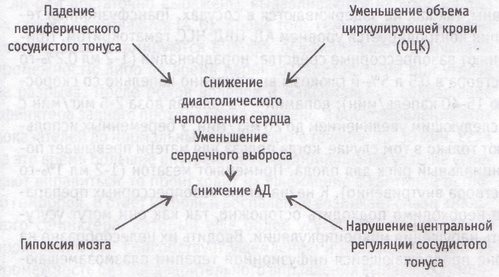
Вследствие ухудшения окислительных процессов в тканях повышается проницаемость капилляров, что приводит к выходу части крови из сосудистого русла в межклеточное пространство и сопровождается дальнейшим уменьшением ОЦК. Наиболее легким проявлением острой сосудистой недостаточности является обморок (эпизод кратковременной потери сознания с утратой мышечного тонуса), непосредственная причина которого — уменьшение доставки кислорода к головному мозгу.
Причины обмороков:
- нарушение регуляции сердечно-сосудистой системы;
- сердечно-сосудистая патология;
- заболевания сосудов мозга.
У беременных наиболее часто возникает вазовагальный или ортостатический обморок. Вазовагальный обморок является реакцией на стресс, боль, страх, вид крови, венопункцию, стоматологические манипуляции, недосыпание, духоту. Предобморочное состояние проявляется резкой бледностью, потливостью, слабостью, тошнотой, звоном в ушах, зевотой, тахикардией. Во время потери сознания отмечается брадикардия, дыхание редкое и поверхностное, АД низкое, зрачки сужены. Ортостатический обморок возникает при переходе из горизонтального положения в вертикальное и наблюдается при состояниях, характеризующихся уменьшением ОЦК: рвота, понос, кровотечение, болезнь Аддисона. Ортостатическая гипотензия может быть обусловлена приемом медикаментов (ганглиоблокаторы, салуретики, вазодилятаторы), заболеваниями сердечно-сосудистой системы (нарушения сердечного ритма; пороки сердца, сопровождающиеся механическим препятствием кровотоку на уровне сердца и сосудов).
Неотложная помощь при обмороке: уложить больную, приподняв ноги, ослабить воротник, стягивающую одежду, обеспечить приток свежего воздуха, обрызгать лицо и грудь водой. Дать понюхать нашатырный спирт или потереть им виски. При отсутствии эффекта подкожно вводят кофеин (1 мл 10%-го раствора). Если сознание не восстановилось, переходят к реанимационным мероприятиям с учетом этиологии обморока.
Коллапс и шок по этиологии могут быть:
| Коллапс | Шок |
|
|
Клиника: внезапное развитие, сознание сохранено, но выражена заторможенность. Кожные покровы бледные, акроцианоз, холодный липкий пот. Дыхание учащено, поверхностное.
Пульс частый, слабого наполнения. АД систолическое ниже 80 мм рт. ст. При углублении коллапса пульс становится нитевидным, АД не определяется, отмечается потеря сознания, возможны судороги. Принципиальных различий в клинических проявлениях коллапса и шока нет.
Целью лечения при коллапсе и шоке является увеличение ОЦК. Используют реополиглюкин, 400-1200 мл, или реоглюман, 400-800 мл, внутривенно капельно. Растворы кристаллоидов менее эффективны, так как не задерживаются в сосудах. Трансфузионная терапия контролируется уровнем АД, ЦВД, ЧСС, гематокритом. Применяют вазопрессорные средства: норадреналин (1-2 мл 0,2%-го раствора в 0,5 л 5%-й глюкозы внутривенно капельно со скоростью 15-40 капель/мин); допамин — начальная доза 2-5 мкг/мин с последующим увеличением до 20 мкг/мин. У беременных используют только в том случае, когда польза для матери превышает потенциальный риск для плода. Применяют мезатон (1-2 мл 1%-го раствора внутривенно). К назначению вазопрессорных препаратов необходимо подходить осторожно, так как они могут усугубить нарушения микроциркуляции. Вводить их целесообразно на фоне продолжающейся инфузионной терапии плазмозамещающими растворами. Используют преднизолон (внутривенно капельно 100 мг). Проводят оксигенотерапию.
Параллельно экстренным общим мероприятиям уточняют причину коллапса или шока и в соответствии с этиологией назначают адекватную терапию.
=================
Вы читаете тему:
Неотложные состояния при заболеваниях сердечно-сосудистой системы у беременных
1. Острая левожелудочковая недостаточность и сердечная астма.
2. Острая сосудистая недостаточность: обморок, коллапс, шок.
3. Гипертонический криз.
4. Пароксизмальная тахикардия.
Хруцкая М. С., Панкратова Ю. Ю. БГМУ.
Опубликовано: «Медицинская панорама» № 8, сентябрь 2004.
Источник
