Синдром инфильтрации легких у детей
Порой в области ткани может появиться уплотнение, в некоторых случаях оно может возникнуть и в каком-либо органе, например в легком. Уплотнение появляется по причине скопления крови или клеток на отдельном участке. Данная болезнь и будет называться инфильтратом. Существует несколько типов болезни.
Опухолевый инфильтрат легкого состоит из клеток, которыми характеризуются различные опухолевые заболевания. Синдромом этой болезни будут инфильтративные изменения в легких.
При появлении скопления можно наблюдать увеличение размеров ткани, также цветовой оттенок может меняться. Появляются болезненные ощущения, повышается плотность ткани. При хирургической инфильтрации легких уплотнение возникает по причине насыщения искусственного характера, то есть из-за медицинских препаратов или спирта.
Легочные инфильтраты могут возникать по самым разным причинам. У трети больных причиной было механическое воздействие, у другой трети инфильтрация легких произошла в результате проникновения одонтогеной инфекции. У других больных причиной всему служила какая-либо другая инфекция. С возрастом риск появления синдрома инфильтрации никаким образом не увеличивается и не уменьшается.
Инфильтрат
Возбудителями синдрома инфильтрации принято считать агентов в микрофлоре рта. Еще одной причиной возникновения заболевания является резистентность микроорганизмов, выражается это в защитных функциях человеческого организма. Инфильтрация может проявить себя при инфекции контактного вида, а также при лимфогенном характере ее распространения.
Причиной синдрома инфильтрата легочного может быть острый аппендицит. Как многие знают, этот аппендицит, а точнее, его обострение, является опухолью воспалительного характера. Причиной синдрома инфильтрации также может быть некачественное медицинское лечение или нарушение санитарных норм. Очаговые изменения в легких могут появиться в результате внутримышечного укола. То есть пропитывание лекарства вызовет скопления лекарственного препарата.
- Как же можно обнаружить заболевание?
Симптомы заболевания
Инфильтрация легочной ткани происходит на протяжении нескольких дней. В это время могут проявляться следующие симптомы.
- Немного повышенная температура организма, которая не спадает длительный срок.
- В пораженной зоне в некоторых случаях возникает небольшая опухоль.
- Возникновения болезненных ощущений.
-
 По сравнению с очаговой пневмонией, эозинофильный инфильтрат протекает менее заметно и более плавно.
По сравнению с очаговой пневмонией, эозинофильный инфильтрат протекает менее заметно и более плавно. - Кашель у эозинофилов выражен неявно, самым ярким симптом будет кровохарканье. Оно уже сигнализирует о том, что эозинофильные инфильтраты в легких начали распадаться.
- В большинстве случаев эозинофильный инфильтрат возникает в 6 сегменте или в других верхних участках долей.
- Бледный оттенок лица также может указывать на туберкулез инфильтративного типа. Больной может привыкнуть к повышенной температуре и не замечать того, что она несколько выше положенной. После кашля могут быть слышны хрипы.
Понять, находится ли жидкость внутри уплотнения не представляется возможным. Кожа в районе возникновения уплотнения слегка напряжена.
Как же можно обнаружить заболевание?
В первую очередь медицинский специалист должен быть уверен в том, что у больного действительно присутствует легочная инфильтрация. Осуществляется это по данным рентгена. В зависимости от того, какой характер имеет заболевание, продуктивный или экссудативный, будут появляться заметные различные изменения в легком или легких.
 Больше всего изменения заметны при легочном инфильтрате воспалительного типа, особенно при обычной пневмонии. В этом случае будет наблюдаться дрожь в голосе, также возможно глухое звучание и крепитация.
Больше всего изменения заметны при легочном инфильтрате воспалительного типа, особенно при обычной пневмонии. В этом случае будет наблюдаться дрожь в голосе, также возможно глухое звучание и крепитация.
Когда заболевание носит характер продуктивный, в частности, при возникновении опухолей, вышеперечисленные симптомы не проявляются. В такой ситуации обнаружить заболевание практически невозможно.
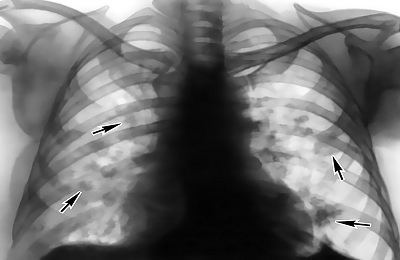
Самую главную роль для диагностики этого заболевания играет ренгенография. На ней уплотнение показывается в виде затемнения с радиусом больше 10 миллиметров.
В случае долевой инфильтрации будет наблюдаться затемнение достаточно большого участка легких. Контуры пятен зависят от субстрата процесса, а также от места его возникновения.
Что делать при диагностировании заболевания?
В этом случае стоит определить, какой характер инфильтрации у больного. Воспаления долевого типа в большинстве случаев возникают либо при туберкулезе, либо при пневмонии. При опухолевом характере заболевания доля целиком не захватывается. Воспалительные инфильтраты долевого типа характерны также при злокачественной опухоли легкого.
 В случае, когда у больного возникновение уплотнения недолевого типа, следует дифференцировать их, в первую очередь, с периферической злокачественной опухолью легкого. В этом случае первоначальные стадии развития заболевания будут проходить незаметно. Не будет проявления каких-либо симптомов.
В случае, когда у больного возникновение уплотнения недолевого типа, следует дифференцировать их, в первую очередь, с периферической злокачественной опухолью легкого. В этом случае первоначальные стадии развития заболевания будут проходить незаметно. Не будет проявления каких-либо симптомов.
Однако на рентгенографии инфильтрат будет отличаться от злокачественной опухоли. Это связано с тем, что на снимке такие уплотнения будут неправильной формы. Раковые болезни же, в данном случае, практически всегда будут иметь стандартную форму. Это является одним из самых главных отличительных признаков этих двух заболеваний.
Еще одним методом диагностики болезни является бронхоскопия с дальнейшим исследованием бронха. После установки характера заболевания медицинский специалист разграничивает инфильтраты.
Долевая пневмония очень сильно напоминает туберкулезный добит, для нее характерны следующие признаки.
- Острое течение болезни на первоначальной стадии.
- Повышенная температура организма и тела.
- Кашель сухого типа.
- В некоторых случаях возможно кровохарканье.
- Болезненные ощущения в районе груди.
На рентгенографическом исследовании туберкулезный добит будет иметь более темные уплотнения в сравнении с долевой пневмонией. Особенно хорошо это показывает томограмма. Известны случаи обнаружения микобактерий туберкулеза у больного, когда сроки для лечения пневмонии уже прошли, а необходимый итог не был достигнут.
В целом, возникновения инфильтрата в легких характерно для большого количества заболеваний:
- Пневмония. Данное заболевание представляет собой воспаления ткани легких, в этом случае в обязательном порядке в процесс будут вовлечены разные доли легкого. Из симптомов стоит отметить постоянную усталость, болезненные ощущения в районе груди, а также различные симптомы дыхательной недостаточности.
- Туберкулез с инфильтративный характером. Данная болезнь характеризуется плавным течением, присутствием кашля и расположением образования в верхних долях легких.
-
 Легочный инфильтрат с эозинофильным характером. По-другому говоря, эозинофильная пневмония, очень хороший эффект достигается при ГКС.
Легочный инфильтрат с эозинофильным характером. По-другому говоря, эозинофильная пневмония, очень хороший эффект достигается при ГКС. - Сопутствия при раковых опухолях. Показателями для такой ситуации будет являться появление пневмонии в одном и том же месте, а также кашель без продуктивности. В случае метастазирования на рентгеновском снимке наблюдается большое количество теней круглой формы.
- Сопутствие может быть и при опухолей незлокачественного характера. Выражаются в этом случаи инфильтрации в виде опухоли в форме шара, который имеет четкие границы.
- Инфильтрат может появиться и при кисте.
- При гангрене легких.
- При посттуберкулезном пневмосклерозе и других заболеваниях.
Лечение заболевания
Стоит начинать лечение как можно раньше, курс лечения состоит из комплекса процедур:
- режим сна и питания,
- физическая культура,
- фармакотерапия.
 При инфильтративных уплотнениях медицинские специалисты рекомендуется находиться в постели на протяжении всей инфильтрации. В рацион питания на весь курс лечения должны войти продукты, которые обладают быстрой усвояемостью. Он также должен содержать достаточный объем углеводов и витаминов.
При инфильтративных уплотнениях медицинские специалисты рекомендуется находиться в постели на протяжении всей инфильтрации. В рацион питания на весь курс лечения должны войти продукты, которые обладают быстрой усвояемостью. Он также должен содержать достаточный объем углеводов и витаминов.
При составлении курса лечения для воспалительного инфильтрата самую большую роль играет лечение антибактериальными препаратами. Чаще всего используется монотерапия при помощи антибиотиков.
Однако не стоит принимать антибиотики бактериостатического действия совместно с бактерицидными антибиотиками. Последствия могут быть самыми ужасными, в некоторых случаях даже необратимыми. Ведь в таком случае начнется токсическое воздействие на различные группы органов.
Когда в легких инфильтративных изменений больше не наблюдается, следует сразу же прекратить прием антибиотиков. Также не стоит забывать, что использовать препарат разрешается сроком не более 10 дней. Далее для продолжения курса лечения следует использовать другие препараты.
Общий срок курса определяется в индивидуальном порядке. Выбор медицинского препарата зависит от характеристик возбудителя заболевания, а также в зависимости от его вида.
К тому же не стоит забывать про такой фактор, как чувствительность возбудителя к рассматриваемому антибиотику.
 Для лечения инфильтративных уплотнений используются также и различные противовирусные средства совместно с мочегонными лекарственными препаратами. Это способствует уменьшению отека ткани легких, которая поражена возбудителем болезни. Для рассасывания уплотнения следует восстановить функционирование бронхов. С целью лечения неспецифических уплотнений принят использовать различные отхаркивающие и муколитические препараты.
Для лечения инфильтративных уплотнений используются также и различные противовирусные средства совместно с мочегонными лекарственными препаратами. Это способствует уменьшению отека ткани легких, которая поражена возбудителем болезни. Для рассасывания уплотнения следует восстановить функционирование бронхов. С целью лечения неспецифических уплотнений принят использовать различные отхаркивающие и муколитические препараты.
Также не стоит забывать и про физические упражнения. Прежде, чем приступать к такому методу лечения, следует проконсультироваться со своим медицинским специалистом. В курс лечения входят упражнения, которые выполняются на больном боку. Следует ограничить глубину вдоха. Объясняется это тем, что необходимо максимально активизировать дыхательные процессы в здоровом легком. Таким образом образуется периферическое кровообращение.
Каждый больной пневмонией должен знать про инфильтрат в легких и что это такое. В случае, когда у вас нет возможности проконсультироваться с медицинским специалистом и приобрести лекарство, стоит попробовать лечение народными средствами. К ним можно отнести чеснок, который отлично борется с практически всеми видами бактериями.
 Также можно сделать домашний ингалятор с чесноком. Для этого вам потребуется взять любую пластиковую емкость, проделать в ней отверстия. Чеснок следует мелко порезать и положить на днище пластиковой емкости. После этого – несколько минут подышать чесночными испарениями носом, или ртом.
Также можно сделать домашний ингалятор с чесноком. Для этого вам потребуется взять любую пластиковую емкость, проделать в ней отверстия. Чеснок следует мелко порезать и положить на днище пластиковой емкости. После этого – несколько минут подышать чесночными испарениями носом, или ртом.
Подобную ингаляцию следует проводить как можно чаще. Данный метод является отличной профилактикой многих заболеваний, в том числе и простудных. Народные средства будут особенно актуальны в зимнее время года, когда риск заболеть крайне велик.
Загрузка…
Источник
Клиническая картина катаральной пневмонии различна, смотря по интенсивности процесса, его распространению и индивидуальным особенностям ребенка. Пневмонию у грудных детей нужно рассматривать как поражение всего организма, как общее заболевание наряду с местными явлениями в легких.
При так называемой локализированной (пульмональной) форме начало болезни бывает то более или менее быстрое, то медленное, постепенное. В большинстве случаев болезнь проявляется отсутствием аппетита, бледностью, беспокойством ребенка и сильной одышкой с характерным напряжением, часто болезненным и стонущим выдыханием при неглубоком вдохе и легком раздувании крыльев носа. По этому характерному дыханию и крику ребенка опытные матери правильно распознают начало воспаления легких. Глубокий и частый, иногда со рвотой кашель сильно утомляет ребенка, лишает его сна. Довольно рано выявляется у ребенка незначительная синюха и значительно ускоренная деятельность сердца.
Общее состояние иногда страдает мало, дети выглядят хорошо, сохраняют аппетит и хорошее настроение.

Температура повышается внезапно или постепенно до высоких цифр и в дальнейшем носит большей частью характер скачков, причем каждое свежее воспалительное гнездо вызывает новое повышение температуры При больших гнездах лихорадка может быть и постоянного характера. Средняя длительность лихорадочной волны — от 4 до 15 дней.
В типичных случаях можно различать первую фазу в 5 дней с субфебрильной температурой до 37,5—38,6° и главную фазу — с высокой температурой, длительностью примерно около 9 дней. Может быть и внезапное начало, и изредка наблюдаются случаи с большими размахами температуры.
Никогда не отмечается критического падения температуры; оно всегда медленное, литическое.
При осмотре ребенка бросается в глаза несколько затрудненное дыхание с западанием межреберий, закидывание головы, раздувание крыльев носа.
При обследовании легких вначале находим только отдельные мелкие влажные хрипы. Затем хрипы делаются более звучными (консонирующими), и постепенно на отдельных участках наряду с хрипами выявляется бронхиальное дыхание. Чаще всего это бывает по нижнему краю легких сзади и между лопатками. По мере того как происходит инфильтрация легочной ткани, отмечается бронхофония, когда плач и крик ребенка, передаваясь через инфильтрат, приобретает особенно резкую звучность, ощущаемую ухом так отчетливо и звонко, как будто звук возникает на периферии и непосредственно бьет в самое ухо.
Первое время при перкуссии данные или отрицательные, или получается легкий тимпанический оттенок. Но уже вскоре нежной пальцевой перкуссией можно доказать наличие притупления в разных участках легкого, соответствующее наличию бронхиального дыхания. Сильного приглушения звука обычно не бывает: оно возникает при наличии осложнений со стороны плевры. Раньше всего захватываются наименее подвижные при дыхательных экскурсиях участки легких, лежащие около позвоночника, где и следует искать первых признаков изменения перкуторного звука и дыхательного шума. Наиболее частая локализация пневмонии — нижние доли обоих легких; верхние доли поражаются реже. Пневмонические фокусы находятся в различных стадиях развития: одни возникают, другие разрешаются, и в силу этого аускультативные явления меняются. Характерным является наличие катаральных явлений в обоих легких.
Наряду с изменениями в легких имеется ряд явлений и со стороны других органов. В связи с нарушением деятельности диафрагмы развивается застой в печени и сосудах кишечника, что ведет к некоторому вздутию его. Иногда наблюдается увеличение селезенки. Пульс бывает удовлетворительного наполнения, кровяное давление несколько понижено или нормально. Очень важно измерение кровяного давления и наблюдение за ним в течение болезни. В части случаев кровяное давление слегка повышается, в части же оно падает, но незначительно.
Число дыханий доходит до 60—80 в минуту, пульс — до 140—160: отношение дыхания к пульсу при легких формах колеблется от 1:2,5 до 1:3,5; при тяжелых формах — 1:2 и 1:1,5.
В одних случаях сохраняется хороший тонус мускулатуры, в других он немного падает. Кожа горяча, красна и имеет хорошее кровенаполнение.
В большинстве случаев наблюдается лейкоцитоз (12—18 тысяч) Уже со второго дня определяется отклонение картины крови влево но Арнету и Шиллингу. Можно различать вначале моноцитарную фазу, сменяющуюся лимфоцитарной. Резкий сдвиг нейтрофилов влево вплоть до миелоцитов наблюдается только при тяжелых формах. Иногда увеличено число эозинофилов и плазматических клеток. Имеется очень незначительное изменение осмотической стойкости (до 0,56—0,2% NaСl). РОЭ всегда ускорено.
В разгаре пневмонии всегда наблюдается артериальная и венозная аноксемия, и тем резче, чем тяжелее пневмония. Абсолютное содержание кислорода в венозной крови снижается до 6,5 и даже до 5,1 объемных процентов (в норме 8 объемных процентов), кислородное насыщение ее падает до 47—36 (вместо 51 в норме). Углекислота в венозной крови, наоборот, повышается до 48 и даже до 52 объемных процентов, вместо 47 у здоровых детей.
В артериальной (капиллярной) крови абсолютное содержание кислорода снижается с 15,2 до 13—8 объемных процентов, а кислородное насыщение составляет всего 89—63 вместо 95.
При тяжелых формах наблюдается повышение содержания глобулинов сыворотки, снижение альбуминов и нормальные колебания фибриногена. Довольно постоянно понижение содержания Са, Nа и хлоридов и повышение содержания К. Обычно падает содержание холестерина в крови и несколько нарастает количество билирубина значительно снижается количество липазы.
Колебания хлоридов, Са и К выравниваются к периоду выздоровления. Довольно постоянна гипогликемия — пониженное содержание сахара в крови (до 62 мг%),
Комплексное увеличение количества К при падении содержания Са и сахара указывает на раздражение парасимпатической системы, с чем согласуются и клинические явления со стороны крови и сердца.
Хорошим подспорьем для диагноза служит рентгеновское исследование. Характерна очаговая форма затемнения, нередко ограниченные и неправильной формы пятна, отделенные друг от друга светлыми промежутками. В начальных формах можно видеть в области hilus’а резко очерченные тени от желез.

Гепатизация легочной ткани при бронхопневмониях не всегда ясна на экране, и вскрытие часто обнаруживает более распространенный процесс, чем дает рентгеноскопия. Характерна сероватая диффузная дымка, затемняющая легочные поля и скрывающая детали. Иногда получается тень, занимающая только прикорневую область, иногда тень, занимающая часть или всю паренхиму легких в форме узелков и пятен. Рентгеновское исследование всегда подтверждает клинический диагноз, иногда опережает его и лишь в части случаев запаздывает.
Кроме вышеописанной локализированной пневмонии, встречаются более тяжелые формы, когда легочные явления выражены, но, кроме того, имеется нарушение общего состояния, вовлечение в процесс важных органов и систем и более частые осложнения. Характерны для этих случаев потеря кожей нормальной окраски и переход ее в бледную, цианотическую.
Атипичные формы наблюдаются у детей кахектичных, истощенных, атреgnиков, люэтиков при токсической диспепсии и других состояниях. У них часто не бывает даже повышенной температуры, кашля, и лишь секция обнаруживает очаги катаральной пневмонии. Характерно их иаравертебральное положение узкой полоской или в lingulа около сердца. Они были впервые описаны Стеффеном и изучены Грегором. Энгель называет их паравертебрально-дистелектатическими, указывая, что эти пневмонии наблюдаются в тех случаях, когда проходимость воздуха незначительна. Возникают они на почве пониженного иммунитета и ослабления деятельности сердца.
Источник
Инфильтрация –избыточное проникновение и накопление в альвеолах выпота, содержащего различные клеточные элементы, химические вещества (биологически активные вещества).
В зависимости от причины и характера выпота инфильтрация бывает:
— воспалительная (при пневмонии, туберкулёзе, фиброзирующем альвеолите, диффузных болезнях соединительной ткани);
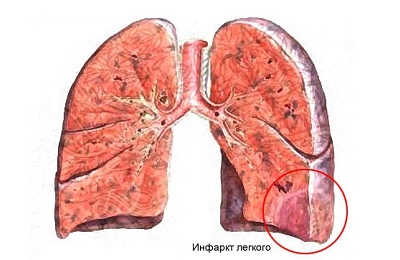
— невоспалительная (при раке лёгкого, лейкозах, инфаркте лёгкого).
Клинические проявления:
· кашель;
· одышка;
· боль в грудной клетке – только при вовлечении в патологический процесс плевры;
· кровохарканье – при деструкции лёгочной ткани, туберкулёзе, стафилококковой пневмонии, раке лёгкого.
Общий осмотр:
· «тёплый цианоз», обусловленный дыхательной недостаточностью;
· вынужденное положение на больном боку при поражении плевры.
Общий осмотр грудной клетки:
· статический – асимметричность выбухания на стороне поражения у детей;
· динамический – отставание поражённой половины в акте дыхания, тахипноэ.
Пальпация грудной клетки:
· усиление голосового дрожания;
· в начальной и конечной стадиях инфильтрации — тимпанический звук;
· в стадии разгара инфильтрации – тупой или притуплённый звук.
Топографическая перкуссия: снижение подвижности нижнего лёгочного края на стороне поражения.
Аускультация лёгких:
В начальной стадии инфильтрата:
— ослабление везикулярного дыхания;
— появление незвучной крепитации (crepitatio indux).
В стадии разгара:
— везикулярное дыхание и крепитация исчезают, появляется бронхиальное дыхание.
В стадии разрешения (рассасывания) инфильтрата:
— ослабление везикулярного дыхания;
— звучная крепитация (crepitatio redux) + звучные влажные мелкопузырчатые хрипы;
— могут быть свистящие хрипы, шум трения плевры;
— бронхофония усилена.
Инструментальная диагностика:
· основной метод исследования – рентгенография лёгких в прямой и боковой проекции – наличие затенений;
· спирография – рестриктивный тип нарушения функции внешнего дыхания, обусловленный дыхательной недостаточностью или смешанный с бронхообструктивным синдромом.
Клиническая симптоматика синдрома интоксикации:
Жалобы:
· жалобы общего характера:
— лихорадка;
— общая слабость, недомогание;
— ознобы;
— потливость;
— миалгии;
· кардиальные жалобы – сердцебиение, обмороки, приступы удушья;
· церебральные жалобы – головные боли, нарушение сна, бред, галлюцинации, спутанность сознания;
· диспепсические жалобы – снижение аппетита, тошнота, рвота.
Особенность: пневмонии, вызванные микоплазмой, хламидией, легионеллой, протекают с преобладанием общеинтоксикационного синдрома, бронхолегочные проявления скудные, поэтому эти пневмонии называют «атипичными».
Изменения, выявляемые при общем осмотре больных пневмонией:
· сознание – угнетенное до гипоксической комы при крайне тяжелой пневмонии, острой дыхательной недостаточности;
— бред, галлюцинации у детей, алкоголиков на фоне интоксикации;
· может быть вынужденное положение на больном боку;
· кожа холодная, цианоз с мраморным оттенком;
· герпетические высыпания на губах и крыльях носа;
· лихорадочное лицо, румянец на стороне поражения.
Исследование органов дыхания – проявления синдрома инфильтрации легочной ткани.
Исследование сердечно-сосудистой системы – тахикардия, акцент II тона на легочной артерии, гипотония.
Лабораторная диагностика пневмонии:
· общий анализ крови: лейкоцитоз, сдвиг формулы влево, токсигенная зернистость нейтрофилов, повышение СОЭ – воспалительные изменения;
при вирусных пневмониях: лейкопения, относительный лимфоцитоз.
· биохимический анализ крови – повышение уровня фибриногена, положительный С-реактивный белок – острофазовые показатели; при тяжелом течении – лабораторные проявления почечной, печеночной недостаточности;
· иммунологическое исследование крови – при вирусных, атипичных пневмониях – обнаружение диагностического титра специфических антител;
· анализ мокроты: — общий (микроскопический): много лейкоцитов, макрофагов, бактериальная флора – окрашивание по Граму, выявление атипических клеток, ВК – диф. диагностика;
— бактериологический: верификация возбудителя, определение
его чувствительности к антибиотикам; значимое количество
105 – 107 микробных тел в 1 мл.
· Общий анализ мочи – может быть лихорадочная протеинурия, гематурия.
Инструментальная диагностика пневмонии:
· R-графия органов грудной клетки в 2-х проекциях – основной метод — очаговые и инфильтративные затемнения, усиление легочного рисунка;
· R-томография, компьютерная томография легких – при абсцедировании — для дифференциальной диагностики с туберкулезом, раком легкого.
· Бронхоскопия – при подозрении на рак, инородное тело, лечебная — при абсцедировании.
· ЭКГ – при тяжелом течении для выявления признаков перегрузки правых отделов сердца.
· Спирография – при наличии других заболеваний системы органов дыхания.
Основные принципы лечения пневмонии:
· щадящий режим;
· полноценное питание;
· медикаментозная терапия:
— этиотропная: антибактериальная, противовирусная, грибковая, антипротозойная;
— дезинтоксикационная — солевые растворы;
— патогенетическая – при тяжелых и осложненных пневмониях:
антикоагулянты (гепарин), антиферментные препараты (контрикал), глюкокортикоиды, кислородотерапия, антиоксидантная терапия, иммунокоррегирующая терапия;
— симптоматическая терапия: бронхолитики, муколитики, анальгетики, антипиретики;
· немедикаментозное лечение:
-физиотерапевтическое лечение – УВЧ, магнитотерапия, лазеротерапия, КВЧ-терапия;
-ЛФК, дыхательная гимнастика.
Плеврит – это воспаление плевры с образованием на ее поверхности или скопление в ее полости выпота.
Это не самостоятельное заболевание, а проявление или осложнение многих заболеваний.
Этиопатогенетическая классификация плевральных поражений:
1. Воспалительные (плевриты):
а) инфекционные
б) неинфекционные:
· аллергические и аутоиммунные:
· при ревматических заболеваниях:
· ферментогенные: панкреатогенный;
· травматические, лучевая терапия, ожоги;
· уремический.
2. Невоспалительные:
· опухолевые поражения плевры;
· застойные – при левожелудочковой сердечной недостаточности;
· диспротеинемические плевральные выпоты;
· другие формы скопления выпота — гемоторакс, хилоторакс;
· наличие воздуха в плевральной полости – пневмоторакс.
По критерию наличия выпота плеврит бывает:
— сухой (фибринозный);
— экссудативный.
По характеру выпота экссудативный плеврит бывает:
— серозный;
— серозно-фибринозный или геморрагический;
— гнойный (эмпиема плевры).
По течению плевриты бывают:
— острый;
— подострый;
— хронический.
Патогенез:
1. повышение проницаемости сосудов париетальной плевры с избыточным пропотеванием жидкости, белков и форменных элементов крови в плевральную полость;
2. нарушение резорбции плевральной жидкости диафрагмальной частью париетальной плевры и лимфоотока;
3. сочетание первых 2-х факторов чаще всего.
При умеренной экссудации в плевральную полость при сохранившемся оттоке формируется фибринозный плеврит за счет выпадения из экссудата фибрина на поверхность плевры. При выраженной экссудации и нарушении резорбции – экссудативный плеврит. При инфицировании экссудата гноеродной флорой – эмпиема плевры.
Клинические проявления синдрома фибринозного (сухого) плеврита:
Жалобы: 1) острая боль в грудной клетке, усиливающаяся при глубоком вдохе, кашле, наклоне в здоровую сторону;
2) непродуктивный кашель.
При общем осмотре выявляется вынужденное положение на больном боку.
Осмотр грудной клетки – тахи-, гипопноэ, отставание пораженной половины грудной клетки в акте дыхания, уменьшение экскурсии грудной клетки.
Пальпация грудной клетки: болезненность при надавливании в области плевральных наложений. Может выявляться шум трения плевры.
Перкуторно – определяется ограничение подвижности нижнего края легких на стороне поражения.
Аускультативным признаком фибринозного плеврита является шум трения плевры.
Клинические проявления экссудативного плеврита:
Жалобы 1) ощущение тяжести, переполнения в пораженной половине грудной клетки;
2) одышка инспираторная;
3) непродуктивный кашель;
4) лихорадка, ознобы, потливость.
При общем осмотре выявляется вынужденное положение на больном боку; при массивном выпоте – сидя; «теплый» цианоз.
Осмотр грудной клетки:
— увеличение пораженной половины грудной клетки;
— расширение и выбухание межреберных
промежутков;
— отставание пораженной половины грудной клетки в акте дыхания.
Пальпаторно – отсутствие голосового дрожания.
Перкуторно выявляется тупой звук с косой верхней границей (линия Дамуазо-Соколова).
Аускультация легких. В области скопления выпота дыхание не определяется, над его верхней границей может выслушиваться шум трения плевры, в области треугольника Гарлянда – бронхиальное дыхание. Бронхофония над выпотом отсутствует.
Исследование сердечно-сосудистой системы: набухание шейных вен, частый пульс, тахикардия. Верхушечный толчок и границы относительной тупости сердца смещены в «здоровую» сторону. На стороне поражения можно выявить проявления коллапса легкого.
Клинические проявления эмпиемы плевры те же, что и при экссудативном плеврите. Особенность выражения интоксикации – фебрильная гектическая лихорадка, потрясающие ознобы, профузная потливость.
Невоспалительные плевральные синдромы:
2.1 Гидроторакс – это скопление в плевральной полости выпота невоспалительного характера (транссудата).
Патофизиологические механизмы возникновения гидроторакса:
— повышение гидростатического давления в легочных капиллярах – при сердечной недостаточности, гиперволемии, затруднении венозного оттока;
— снижение коллоидно-онкотического давления плазмы крови – при нефротическом синдроме, печеночной недостаточности;
— нарушение лимфооттока – синдром полой вены опухоли плевры, средостения.
2.2 Хилоторакс– это скопление лимфы в плевральной полости.
Причины:
— повреждение грудного лимфатического протока при оперативных вмешательствах, травмах грудной клетки;
— блокада лимфатической системы и вен средостения опухолью или метастазами;
2.3 Гемоторакс– это скопление крови в плевральной полости.
Возможные причины гемоторакса:
1) ранения и травмы грудной клетки;
2) разрыв аневризмы аорты;
3) ятрогения – при катетеризации подключичной вены, транслюмбальной аортографии, неконтролируемом лечении антикоагулянтами;
4) спонтанные кровотечения у больных гемофилиями, тромбоцитопениями.
Клинические проявления гидроторакса, хилоторакса и гемоторакса обусловлены наличием плеврального выпота и соответствуют таковым при синдроме экссудативного плеврита. Однако имеются отличительные признаки: отсутствие синдрома интоксикации, при гемотораксе – проявления постгеморрагической анемии.
2.4 Синдром пневмоторакса – это патологическое состояние, обусловленное наличием воздуха в плевральной полости.
Клинические проявления синдрома пневмоторакса:
Жалобы:
1) боль в грудной клетке – возникает внезапно при кашле, физическом напряжении, усиливается при глубоком дыхании;
2) одышка инспираторная, возникает внезапно;
3) непродуктивный кашель.
Иногда пневмоторакс протекает бессимптомно и является диагностической находкой при рентгенологическом исследовании.
Общий осмотр. При бурном развитии пневмоторакса больной принимает вынужденное положение сидя, кожа влажная, холодная, бледная вследствие рефлекторного коллапса.
Осмотр грудной клетки. Пораженная половина увеличена в объеме, отстает в акте дыхания. Тахипное. Уменьшение экскурсии грудной клетки.
Пальпация грудной клетки – голосовое дрожание ослаблено или отсутствует.
Перкуссия легких: над областью пневмоторакса тимпанический звук, нижняя граница пораженного легкого поднята, ограничена подвижность нижнего легочного края.
Аускультация легких: ослабление или отсутствие везикулярного дыхания и бронхофонии. На стороне поражения можно выявить проявления синдрома коллапса легкого.
Исследование сердечно-сосудистой системы: набухание шейных вен, частый, малый, нитевидный пульс, тахикардия, смещение верхушечного толчка и границ относительной тупости сердца в здоровую сторону.
2.4 Синдром фиброторакса – это патологическое состояние обусловленное облитерацией (заращением) плевральной полости. Фиброторакс формируется в исходе таких состояний, как гемоторакс, эмпиема плевры, туберкулез, операции на грудной клетке.
Клинические проявления фиброторакса:
Жалобы:
1) одышка;
2) периодические боли в грудной клетке, усиливающиеся при глубоком вдохе, физической нагрузке, смене метеоусловий.
Осмотр грудной клетки: пораженная половина уменьшена в объеме, отстает в акте дыхания, ограничена экскурсия грудной клетки.
Перкуторно – притупленный звук, уменьшение высоты стояния верхушек и ширины полей Кренига, нижняя граница пораженного легкого приподнята, уменьшена подвижность нижнего легочного края.
Аускультация легких – ослабление везикулярного дыхания.
Дополнительные методы исследования при плевральных синдромах:
Источник
