Признаки мочевого синдрома при гломерулонефрите

 Гломерулонефрит представляет собой двухстороннее иммунно-воспалительное заболевание почек с преимущественным поражением почечных клубочков. Практически на встречается у маленьких детей и лиц пожилого возраста.
Гломерулонефрит представляет собой двухстороннее иммунно-воспалительное заболевание почек с преимущественным поражением почечных клубочков. Практически на встречается у маленьких детей и лиц пожилого возраста.
Основной этиологический фактор болезни – бета-гемолитический стрептококк группы А, который вызывает образование иммунного комплекса «антиген-антитело» и как следствие – воспалительный процесс.
Выделяют острое и хроническое течение гломерулонефрита. Классический вариант заболевания протекает в виде отечного, гипертонического и мочевого синдромов. Почечные проявления болезни относятся к последнему. Гломерулонефрит может протекать самостоятельно или быть проявлением других заболеваний (системная красная волчанка, эндокардит инфекционной природы и т. д.).
Диагностика заболевания не вызывает сложностей и основывается на комплексе клинических проявлений и показателях анализов мочи при гломерулонефрите.
Моча при гломерулонефрите
Заболевание развивается остро и проявляется нефротическим синдромом, который включает:
- олигурию – уменьшение количества урины;
- гематурию – кровь в урине;
- протеинурию – белок;
- цилиндрурию.
В норме белка и цилиндров в урине быть не должно, эритроциты (обуславливают наличие крови в моче) составляют 0-1 в поле зрения.
 Гематурия является одним из главных клинических проявлений и наблюдается у всех больных. В 50% случаев отмечается макрогематурия (более 100 эритроцитов в поле зрения). В этом случае урина становится цвета «мясных помоев»).
Гематурия является одним из главных клинических проявлений и наблюдается у всех больных. В 50% случаев отмечается макрогематурия (более 100 эритроцитов в поле зрения). В этом случае урина становится цвета «мясных помоев»).
Протеинурия часто имеет субнефротический характер и может быть очень выраженной. У трети пациентов развивается мочевой синдром:
- белок свыше 3,5 г/сутки;
- гипоальбуминемия;
- повышение белка в крови.
Через некоторое время появляются признаки фильтрационной дисфункции почек вплоть до острой почечной недостаточности: количество выделяемой урины снижается, развивается анурия (отсутствие мочеотделения), в крови – азотемия.

При гломерулонефрите цвет мочи имеет темный оттенок из-за разрушения эритроцитов, удельный вес урины превышает 1020 (гиперстенурия), водородный показатель сдвигается в кислую сторону (ацидоз).
Микроскопия осадка показывает свежие эритроциты, далее – выщелоченные. В большинстве случаев в урине присутствуют клеточные или гиалиновые цилиндры.
Белок в урине может снизиться в первые два-три месяца и периодически повышается в последующие один-два года.
Микрогематурия (менее 100 эритроцитов в поле зрения) проходит через шесть месяцев. Изредка это состояние сохраняется на протяжении одного-трех лет.
На хронизацию процесса указывают гематурия и протеинурия, которые держатся больше года.
Общий анализ
В общем анализе мочи при гломерулонефрите наблюдаются белок (а быть его вообще не должно), цилиндры в различном количестве (в норме нет), эритроциты (кровь в урине). Плотность биологической жидкости обычно остается неизменной.
В начале патологического процесса может отмечаться асептическая лейкоцитурия (признаки воспаления, но неинфекционного).
Для точной диагностики проводится суточная протеинурия. С помощью этой методики можно точно оценить динамику белка в урине, в том числе – на фоне медикаментозной терапии.

Проба Реберга
Функциональная проба Реберга позволяет оценить клубочковую фильтрацию (в норме – 80-120 мл/минуту) и канальцевую реабсорбцию (норма – 97-99%).
При гломерулонефрите в пробе отмечается снижение скорости клубочковой фильтрации. В начале заболевания может увеличиться канальцевая реабсорбция, которая нормализуется при выздоровлении.
Проба Зимницкого
При проведении пробы Зимницкого в каждой из восьми собранных порций биологической жидкости исследуется удельный вес и количество мочи. По объему мочи оценивают водовыводящую функцию почек. По колебанию удельного веса оценивают концентрационную функцию. Для этого из наибольшего удельного веса вычитают наименьший и полученный результат сравнивают с цифрой 8. Если разница составляет 8 и более, концентрация не нарушена, если менее – концентрация снижена.

При гломерулонефрите относительная плотность биожидкости сначала остается в норме. На стадии реконвалесценции при полиурии (увеличении количества мочи) плотность временно снижается.
Соотношение ночного и дневного диуреза сохраняется в норме.
Методика Нечипоренко
Если в общем анализе мочи присутствуют лейкоциты, эритроциты, цилиндры, назначают накопительную пробу по Нечипоренко. Этот анализ позволяет установить степень выраженности лейкоцитурии, гематурии и цилиндрурии.
Для проведения анализа собирается средняя порция биожидкости, форменные элементы исследуются в 1 мл выделений. В норме в 1 мл нет цилиндров эритроцитов до 1000 тысяч, лейкоцитов – до 2-4 тысяч.
При гломерулонефрите в накопительной пробе отмечается микро- или макрогематурия, лейкоцитурия, эритроцитарные цилиндры. В мочевом осадке эритроциты преобладают над лейкоцитами.

Показатели анализа мочи при остром гломерулонефрите
При остром течении заболевания у всех больных в биожидкости выявляют белок (1-10 г/литр, иногда до 20 г/литр), эритроциты, немного реже (у 92% пациентов) – лейкоцитурию и цилиндры (зернистые, гиалиновые), эпителий. Повышение белка наблюдается в первые семь-десять дней, поэтому при позднем обращении к врачу белок часто не превышает 1 г/литр.
Наибольшее значение для постановки диагноза имеет гематурия, выраженность которой варьируется. В большинстве случаев выявляют микрогематурию (у трети пациентов – до 10 эритроцитов в п/з), макрогематурия встречается в последние годы лишь в 7% случаев.
В одной порции биожидкости не всегда обнаруживаются эритроциты, поэтому при подозрении на острый гломерулонефрит проводят накопительную пробу по Нечипоренко.
Плотность мочи при остром течении болезни не изменяется, однако по мере нарастания отечности она может увеличиваться.
Мочевой синдром сопровождается лихорадкой, двухсторонней болью в пояснице, снижением количества отделяемой биожидкости. Выделения имеют красноватый оттенок или цвет «мясных помоев». Дополнительно проверяют кровь (увеличена СОЭ, лейкоцитоз).
Изменения при подострой стадии
Подострой стадии гломерулонефрита как таковой нет. Выделяют острое и хроническое течение. Подострым иногда называют быстропрогрессирующий гломерулонефрит, для которого характерны чрезвычайно быстрое развитие патологического процесса, тяжелое течение, нарастающая почечная недостаточность.
Такая форма заболевания проявляется стремительным нарастанием отечности, макрогематурией, снижением количества мочи, повышением артериального давления. В мочевом осадке обнаруживаются лейкоциты, цилиндры.
Со второй недели в крови наблюдаются гиперазотемия, повышение содержания креатинина и мочевины, снижение белка, анемия.
Выделяют также латентную (стертую) форму болезни, которая проявляется в виде мочевого синдрома (незначительное повышение эритроцитов в моче, белок до 1 г/сутки, цилиндры). Может быть нестойкое повышение давления. У трети больных ни гипертензии, ни существенного снижения функции почек нет. Нефротический синдром при этом отсутствует. Плотность мочи остается в норме.

Состав мочи при хроническом течении заболевания
Болезнь принимает затяжное течение, когда клинические проявления (гипертензия, нарушение функции почек, изменения в моче) держатся на протяжении полугода. Сохранение симптомов в течение года указывает на хронизацию патологического процесса (у 10% больных).
В урине присутствуют измененные эритроциты, эритроцитарные и альбуминовые слепки, удельный вес низкий. Белок свыше 1 г/сутки является предвестником быстрого развития почечной недостаточности. Лейкоцитурия при заболевании в основном имеет характер лимфоцитурии (до 1/5 лейкоцитов в мочевом осадке – лимфоциты).
При гематурической форме протеинурия не выражена, присутствуют эритроциты. Внепочечные проявления (гипертензия, отечность) отсутствуют.
Гипертоническая форма болезни сопровождается повышением артериального давления. Нефротический синдром маловыраженный: немного белка, в некоторых случаях в моче выявляют цилиндры и микрогематурию. Эти изменения, в отличие от гипертонической болезни, присутствуют в моче с самого начала патологического процесса.

При нефротической форме белок составляет свыше 3,5 г/сутки, наблюдаются отеки, в дальнейшем развивается липидурия (жир в выделениях). Основное клиническое проявление – массивная протеинурия, обусловленная повреждением фильтрующего механизма почек.
С мочой также выводится трансферрин, из-за чего развивается гипохромная анемия. Помимо белка в моче выявляют небольшое повышение эритроцитов, лейкоцитов и цилиндров.
У некоторых пациентов выявляют смешанную форму, которая сопровождается мочевым синдромом и гипертензией. Чаще такое течение отмечается при вторичном хроническом гломерулонефрите.
Таким образом, диагностика хронического гломерулонефрита не представляет сложности и основывается на выявлении приоритетного синдрома: нефротического, остро-нефротического, мочевого или артериальной гипертензии. Дополнительно на заболевание указывают признаки почечной недостаточности.
Нефротический синдром чаще всего бывает при минимальных изменениях в почках. Остро-нефротический синдром представляет собой комбинацию белка, крови в моче и артериальной гипертензии. Обычно имеет место при стремительном прогрессировании заболевания. Мочевой синдром сочетает признаки гематурии, цилиндрурии, повышение лейкоцитов и белка в урине.
Источник
Острый гломерулонефрит – это заболевание иммуновоспалительного характера, характеризующееся вовлечением структурных единиц почек – нефронов и преимущественным поражением клубочкового аппарата. Патология протекает с развитием экстраренальных синдромов (отечного и гипертонического) и ренальных проявлений (мочевого синдрома). В диагностике применяется исследование мочи (общий анализ, проба Реберга, Зимницкого, Нечипоренко), УЗИ почек, биохимическое и иммунологическое исследование крови, биопсия почечной ткани. Лечение требует соблюдения постельного режима и диеты, назначения стероидных гормонов, гипотензивных, диуретических средств.
Общие сведения
Острый гломерулонефрит развивается преимущественно у детей в возрасте 2-12 лет и взрослых до 40 лет. Мужчины заболевают в 15,2 раза чаще, чем женщины. Пик заболеваемости приходится на влажное и холодное время года. При болезни происходит преимущественное поражение клубочков (почечных телец), кроме этого в патологический процесс вовлекаются канальца и межуточная ткань обеих почек. Поражение почек связано со специфической иммунной реакцией, обусловленной инфекционным или аллергическим процессом.
Острый гломерулонефрит
Причины
В большинстве случаев развитие острого гломерулонефрита сопряжено с перенесенной стрептококковой инфекцией – фарингитом, ангиной, обострением тонзиллита, скарлатиной, рожистым воспалением кожи. Этиологическим агентом в этих случаях, как правило, выступает b-гемолитический стрептококк группы А. О стрептококковой этиологии острого гломерулонефрита свидетельствует определение повышенного титра антител к стрептококковой гиалуронидазе и стрептолизину-О, увеличение ЦИК, содержащих антигены к стрептококку.
Иногда развитию болезни предшествует вирусная инфекция – грипп, эпидемический паротит, ветряная оспа, краснуха, инфекционный мононуклеоз, герпес, гепатит. Реже патология возникает после дифтерии, стафилококковых и пневмококковых пневмоний, малярии, бруцеллеза, инфекционного эндокардита, брюшного и сыпного тифа и других инфекций.
Кроме инфекционно-иммунных острых гломерулонефритов встречаются неинфекционно-иммунные формы заболевания, вызванные введением сывороток и вакцин, индивидуальной непереносимостью пыльцы растений, приемом нефротоксичных лекарственных препаратов, укусом насекомых или змей, алкогольной интоксикацией и др. причинами. Предрасполагающими факторами служат переохлаждение, анатомо-физиологическая незавершенность строения нефронов у детей.
Патогенез
Специалисты в сфере современной урологии придерживаются мнения, что острый гломерулонефрит — это иммунокомплексная патология. После инфекционного или аллергического воздействия происходит изменение реактивности организма, что проявляется образованием антител к чужеродным антигенам. Взаимодействуя с комплементом, иммунные комплексы откладываются на поверхностях базальных мембран капилляров клубочков. Изменяется структура капиллярных стенок, увеличивается проницаемость сосудов, создаются условия для тромбообразования.
Расстройство трофики почечной ткани ведет к тому, что в ишемической почке активизируется функция ренин-ангиотензин-альдостероновой системы, что приводит к спазму периферических сосудов и, как следствие, повышению АД. На этом фоне нарушаются процессы фильтрации и реабсорбции, происходит задержка Na и воды, в моче появляются патологические элементы.
Классификация
По вызывающим поражение причинам различают первичный, идиопатический и вторичный гломерулонефрит. Первичный гломерулонефрит связан с инфекционным, аллергическим или токсическим воздействием на почечную ткань; вторичный – служит проявлением системной патологии (геморрагического васкулита, СКВ и др.); идиопатический гломерулонефрит развивается по неопределенным причинам. В зависимости от этиофакторов гломерулонефриты могут быть инфекционно-иммунными и неинфекционно–иммунными.
В зависимости от объема поражения клубочкового аппарата различают очаговую (поражено <50% клубочков) и диффузную (поражено <50% клубочков) формы болезни. Существует несколько различных морфологических типов — пролиферативный эндокапиллярный, пролиферативный экстаракапилярный, мезангиопролиферативный, мембранозно-пролиферативный, склерозирующий.
По клиническому течению заболевание может развиваться в классической развернутой форме (с гипертензивным, отечным и мочевым синдромами), в бисиндромной форме (сочетание мочевого синдрома с отечным или гипертензивным) или моносиндромной форме (только с мочевым синдромом). В МКБ-10 для обозначения острого диффузного гломерулонефрита используется понятие «острый нефритический синдром».
Симптомы острого гломерулонефрита
Классическая картина включает триаду симптомокомплексов: почечный (ренальный) – мочевой синдром и внепочечные (экстраренальные) – отечный и гипертензивный синдромы. Патология обычно манифестирует спустя 1-2 недели после имевшего место этиологического воздействия (инфекции, аллергической реакции и т. д.).
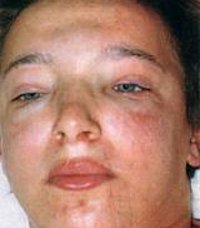
Появление отеков – наиболее ранний и частый признак острого гломерулонефрита, встречается у 70-90% пациентов, у половины из них отеки бывают значительными. Отеки располагаются преимущественно в области лица: наиболее выражены по утрам и спадают днем, сменяясь отечностью лодыжек и голеней. В дальнейшем отечный синдром может прогрессировать до анасарки, гидроперикарда, гидроторакса, асцита. В некоторых случаях видимые отеки могут отсутствовать, однако ежедневное увеличение массы тела пациента свидетельствует о задержке жидкости в тканях.
Артериальная гипертензия обычно выражена умеренно: у 60-70% пациентов АД не превышает 160/100 мм рт. ст. Однако стойкая длительная гипертензия имеет неблагоприятный прогноз. Для острого гломерулонефрита характерно сочетание артериальной гипертензии с брадикардией менее 60 уд. в мин., которая может держаться на протяжении 1-2 недель. При остро развивающейся гиповолемии возможны явления недостаточности левого желудочка, выражающейся сердечной астмой и отеком легких.
Нередко отмечается развитие церебральных нарушений, обусловленных отеком головного мозга — головной боли, тошноты и рвоты, снижения зрения, «пелены» перед глазами, понижения слуха, психо-моторной возбудимости. Крайним проявлением церебрального синдрома может стать развитие ангиоспастической энцефалопатии – эклампсии (тонико-клонических судорог, потери сознания, набухания шейных вен, цианоза шеи и лица, урежения пульса и т. д.).
Течение патологии может сопровождать болевой синдром различной степени выраженности: боли в пояснице чаще симметричны и обусловлены растяжением почечных капсул и нарушением уродинамики. Мочевой синдроме характеризуется ранним развитием олигурии и даже анурии в сочетании с сильной жаждой. При этом отмечается повышение относительной плотности мочи, появление в моче гиалиновых и зернистых цилиндров, эритроцитов, большого количества белка.
Эритроцитурия может протекать в виде микрогематурии (Er- 5 –50 – 100 в поле зрения) или макрогематурии, при которой моча становится цвета «мясных помоев». Протеинурия и гематурияе в большей степени выражены в первые сутки заболевания. Реже острый гломерулонефрит развивается по типу моносиндромной (мочевой) формы без отеков и при нормальном АД. На фоне болезни может формироваться нефротический синдром.
Диагностика
При диагностике острого гломерулонефрита учитывается наличие типичных клинических синдромов, изменений в моче, биохимическом и иммунологическом анализе крови, данные УЗИ и биопсии почки. Общий анализ мочи характеризуется протеинурией, гематурией, цилиндрурией. Для пробы Зимницкого типично уменьшение количества суточной мочи и повышение ее относительной плотности. Проба Реберга отражает снижение фильтрационной способности почек.
Изменения биохимических показателей крови могут включать гипопротеинемию, диспротеинемию (уменьшение альбуминов и увеличение концентрации глобулинов), появление СРБ, и сиаловых кислот, умеренную гиперхолестеринемию и гиперлипидемию, гиперазотемию. При исследовании коагулограммы определяются сдвиги в свертывающей системе – гиперкоагуляционный синдром. Иммунологические анализы позволяют выявить нарастание титра АСЛ-О, антистрептокиназы, антигиалуронидазы, антидезоксирибонуклеазы В; повышение содержания IgG, IgM, реже IgА; гипокомплементемию СЗ и С4.
УЗИ почек обычно показывает неизмененные размеры органов, уменьшение эхогенности, снижение скорости клубочковой фильтрации. Показаниями к проведению биопсии почки служат необходимость дифференциации острого и хронического гломерулонефрита, быстропрогрессирующее течение заболевания. При острой форме болезни в нефробиоптате определяются признаки клеточной пролиферации, инфильтрация клубочков моноцитами и нейтрофилами, наличие плотных депозитов иммунных комплексов и др. При гипертензивном синдроме необходимо проведение исследования глазного дна и ЭКГ.
Лечение острого гломерулонефрита
Терапия проводится в урологическом стационаре и требует назначения строгого постельного режима, бессолевого диетического питания с ограничением потребления животных белков, жидкости, назначением «сахарных» и разгрузочных дней. Производится строгий учет количества потребляемой жидкости и объема диуреза. Основная терапия заключается в применении стероидных гормонов — преднизолона, дексаметазона курсом до 5-6 недель.
При выраженных отеках и артериальной гипертензии одновременно назначаются диуретические и гипотензивные средства. Антибиотикотерапия проводится при имеющихся признаках инфекции (тонзиллите, пневмонии, эндокардите и др.). При острой почечной недостаточности может потребоваться назначение антикоагулянтов, проведение гемодиализа. Курс стационарного лечения составляет 1-1,5 месяца, после чего пациента выписывают под наблюдение врача-нефролога.
Прогноз и профилактика
В большинстве случаев патология хорошо поддается терапии кортикостероидными гормонами и заканчивается выздоровлением. В 1/3 случаев возможен переход в хроническую форму; смертельные исходы крайне редки. На этапе диспансерного наблюдения пациенту требуется динамическое исследование мочи.
Профилактика развития первичного острого гломерулонефрита и его рецидивов заключается в лечении острых инфекций, санации хронических очагов в носоглотке и полости рта, повышении сопротивляемости организма, недопущении охлаждения и длительного нахождения во влажной среде. Лицам с повышенным аллергическим фоном (крапивницей, бронхиальной астмой, сенной лихорадкой) профилактические вакцинации противопоказаны.
Источник
