Остеохондроз позвоночника компрессионные и рефлекторные синдромы

Стадии и рефлекторные синдромы шейного остеохондроза
В патогенезе и клиническом течении шейного остеохондроза схематически выделяют четыре стадии.
В I стадии развивается начальная дистрофия диска, сопровождающаяся снижением упругости и гидрофильности пульпозмого ядра, внутридисковыми перемещениями пульпозного вещества и раздражением нервных окончаний в фиброзном кольце диска (дискалгическая стадия). В зависимости от выраженности указанных изменений клинические проявления могут быть различными — от чувства дискомфорта в области шеи до внезапной и весьма интенсивной боли, чаще всего после резких движений.
Во II стадии появляются трещины в фиброзном кольце диска, нарушается фиксация смежных позвонков, что приводит к неустойчивости позвоночных сегментов (возможно, к их «блоку»), перегрузке позвоночных мышц, их постоянному переутомлению, развитию рефлекторных мышечно-тонических синдромов. В этой стадии могут наблюдаться ложные и истинные смещения позвонков (листез).
В III стадии происходит разрыв диска и выпадение его частей внутрь позвоночного канала, при этом нередко отмечается компрессия нервных и сосудистых образований. В ряде случаев заболевание осложняется рубцовоспаечиым (реактивно-пролиферативным) процессом.
В IV стадии в дистрофический процесс вовлекаются не только диски, но и суставы позвоночника (спондилоартроз).
Под нашим наблюдением находились 600 больных с неврологическими проявлениями, связанными в большей или меньшей степени с шейным остеохондрозом и изолированными поражениями позвоночных артерий. Среди неврологических синдромов, развивающихся при шейном остеохондрозе, целесообразно, по нашему мнению, выделить следующие: рефлекторные, корешковые, сосудистые спинальные (корешково-спииальные), расстройство кровообращения в вертсбробазиляриом бассейне, смешанные синдромы, кохлеовестибулярный синдром.

Рефлекторные синдромы шейного остеохондроза. Среди этих синдромов различают: цервикалгию, цервикокраниалгию или задний шейный симпатический синдром.
Рефлекторные синдромы в области шеи (миалгии) проявляются болью в виде «прострелов» или более постоянных болевых ощущений. При этом отмечается ограничение подвижности шеи. Причиной «шейных прострелов» является набухание студенистого ядра межпозвоночных дисков, возникающее при травмах, действии холода и других факторов. Боль возникает в результате раздражения рецепторов болевой чувствительности в фиброзной и мышечной тканях позвоночника, в капсуле, межпозвоночных суставах, связках, сухожилиях мышц шеи. Боль может локализоваться и в области затылка.
При пальпации шеи нередко определяется болезненность в области паравертебральных точек, остистых отростков, по ходу сосудов выявляются узелки Корнелиуса и Мюллера в мышцах, болезненность и напряжение передней лестничной мышцы (синдром передней лестничной мышцы Нафцичера). Этот синдром сопровождается симптомами сдавления нижнего нервного ствола плечевого сплетения, а также подключичной артерии и вены. Возникает ощущение боли и тяжести в верхней конечности, иногда усиливающееся при вдохе и наклоне головы в здоровую сторону. Боль может распространяться на плечевой пояс и грудную клетку. Левосторонняя локализация боли часто симулирует сердечную боль.
Верхняя конечность отечная, особенно кисть, отмечаются трофические нарушения на коже, ногтях, а также ослабление пульса. На рентгенограммах кисти выявляется остеопороз костей. Нейродистрофические брахиалгии проявляются илече-лопаточным периартрозом, плечевым эпикондилезом, стилоидозом, синдромом «плечо — кисть» (Стейнброкера). У больных появляется боль в области плечевого сустава, усиливающаяся при движениях, иррадиирующая в верхнюю конечность и шею. При пальпации в области сустава определяются болезненные участки. Постепенно верхняя конечность фиксируется в положении приведения, развивается атрофия дельтовидной мышцы. На рентгенограмме плечевого сустава видны признаки деформирующего артроза.
Важным фактором возникновения указанных синдромов является вовлечение в патологический процесс местных (шейных симпатических узлов и волокон) и общих (по типу рефлекторного вовлечения гипоталамических вегетативных центров) вегетативных образований.
При правосторонней локализации шейного остеохондроза вышеописанные изменения локализуются в правой верхней конечности и плечевом поясе справа. Им нередко сопутствует и холецистит (Б. Г. Петров).
Я. Ю. Попелянский рассматривает рефлекторные синдромы как результат вегетативно-дистрофического процесса — «остеофиброза», развивающегося вследствие патологической импульсации по измененным корешкам и шейным симпатическим образованиям. Наиболее часто причиной этих изменений является шейный остеохондроз, приводящий в дальнейшем к развитию остеофиброза и спондилоартроза.
— Также рекомендуем «Корешковые и сосудистые синдромы шейного остеохондроза»
Оглавление темы «Шейный остеохондроз»:
- Шейный остеохондроз. Остеодистрофия шейного отдела позвоночника
- Теории (причины) развития остеохондроза
- Механизмы развития шейного остеохондроза
- Смещения и сдавления позвоночных артерий при шейном остеохондрозе
- Стадии и рефлекторные синдромы шейного остеохондроза
- Корешковые и сосудистые синдромы шейного остеохондроза
- Связь шейного остеохондроза, ИБС и гипертонической болезни
- Боль в шее, плечевом поясе, сердце при остеохондрозе
- Особенности строения и функции вестибулярного аппарата
- Вестибулярная норма. Нормальные реакции вестибулярного аппарата
Источник
Компресссионно-корешковые шейные вертеброгенные синдромыКомпрессия корешка или корешковой артерии производится различными структурами. Передний отдел межпозвонкового отверстия суживается за счет грыжи диска или костно-хрящевых разрастаний при унковертебральном «артрозе». Задний отдел отверстия суживается при спондилоартрозе и цервикоспондилопериартрозе. При остеохондрозе уменьшается вертикальный размер межпозвонкового отверстия. Страдать может корешок и при склерозе позвоночной артерии, асептическом воспалении в зоне паутинных муфт, дуральных мешочков и манжеток с перегибом корешка.С компрессией каждого корешка связаны определенные двигательные, чувствительные и рефлекторные нарушения. Корешок С1 (кранио-вертебральный позвоночно-двигательный сегмент) лежит в борозде позвоночной артерии. Травмируется очень редко при обызвествлении последней, при подвывихе атланта или аномалии Киммерле. Проявляется в клинике болью и нарушением чувствительности в теменной области.
Корешок С2 (бездисковый позвоночно-двигательный сегмент С1-2). Вовлекается крайне редко. При поражении появляется боль в теменно-затылочной области. Возможна гипотрофия подъязычных мышц. Сопровождается нарушением чувствительности в теменно-затылочной области.
Корешок С3 (диск, суставы и межпозвонковые отверсти СII-III). Поражается редко. В клинической картине имеет место боль в соответствующей половине шеи и ощущение припухлости языка на этой стороне, затрудненно владение языком (ухудшается речь и передвижение пищи во рту). Парез и гипотрофия подъязычных мышц. Указанные нарушения обусловлены анастомозами корешка с подъязычным нервом. Нарушение чувствительности кожи в области шеи.
Корешок С4 (диск, суставы и межпозвонковые отверстие СIII-IV). Поражается нечасто. Боли в надплечье, ключице. Слабость, снижение тонуса и гипотрофия ременной, трапециевидной, поднимающей лопатку и длиннейшей мышцы головы и шеи. В связи с наличием в корешке волокон диафрагмального нерва возможны нарушения дыхательной функции, а также наличие боли в области сердца и печени. Могут быть дисфония и икота. Чувствительные нарушения в надплечье.
Корешок C5 (диск, суставы и межпозвонковые отверстие СIV-V). Поражаются довольно редко. Боли иррадируют от плеча до надплечья и наружной поверхности плеча. Слабость и гипотрофия дельтовидной мышцы. Нарушение чувствительности по наружной поверхности плеча.
Корешок С6 (диск, суставы и межпозвонковые отверстие СV-VI). Частая локализация. Боли распространяются с шеи на лопатку, надплечье по наружной поверхности плеча к лучевому краю предплечья и к большому пальцу, сопровождаясь парестезиями дистальной зоны дерматома. Слабость и гипотрофия двуглавой мышцы. Снижение или отсутствие рефлекса с указанной мышцы. Нарушение чувствительности с нижней трети предплечья по радиальному краю, по передне-боковой поверхности большого пальца.
Корешок С7 (диск, суставы и межпозвонковые отверстие СVI-VII). Боли иррадируют с шеи под лопатку по наружно-задней поверхности плеча и дорзальной поверхности предплечья ко II и III пальцам, возможны парастезии в дистальном отделе указанной зоны. Слабость и гипотрофия трехглавой мышцы, снижение или исчезновение рефлекса с нее. Нарушение чувствительности кожи по наружной поверхности предплечья на кисть до тыльной поверхности II-го и III-го пальцев.
Корешок С8 (диск, суставы и межпозвонковые отверстие СVII-TI). Боли иррадиируют с шеи до локтевого края предплечья и к мизинцу; парастезии в дистальных отделах этой зоны. Возможна частичная гипотрофия и снижение рефлекса с трехглавой мышцы, атрофия мышц возвышения мизинца. Выпадение стило-радиального и супинаторного рефлексов. Нарушение чувствительности кожи от верхнего края лопатки по наружной поверхности плеча и предплечья до мизинца.
Характерными чертами корешковой патологии является острый болевой дебют и усиление болевой картины при активных движениях шеи и при вызывании феномена межпозвонкового отверстия (пассивном наклоне шеи в больную сторону).
Источник
Этиологически люмбаго, люмбалгии и люмбоишиалгии могут быть связаны с самыми различными факторами: врожденными аномалиями (сакрализацией L5, люмбализацией S1 и др.), дистрофическими изменениями дисков и суставов позвоночного столба, эндокринными причинами (диабет), слабостью пара-вертебральных мышц, гипермобильностью ПДС и т. д. Способствуют возникновению «прострелов» и других рефлекторных синдромов различные внешние факторы (травма, напряжение, охлаждение и др.). Врачами Востока эти характерные признаки были замечены, и они приписали причину возникновения этой боли «злому ветру» (переохлаждение) с поражением вторичных «мышечно-сухожильных каналов» (четко подмечено страдание мышц) и др.
В настоящее время, как отмечает Д. Костадинов, имеется тенденция к гипердиагностике — определяют грыжи диска и спондилоартроз. Эти диагнозы выставляются более чем у 90 % больных с пояснично-крестцовым синдромом. В то же время нарушения диска, по данным разных авторов, являются причиной болей приблизительно у 26—29 % больных, у 20—23 % — боли вызваны блокадой ПДС, у 16 % — слабостью и дистоническими нарушениями паравертебральных мышц, у 7—10 % —спондилолистезом и у 25—30 % — другими причинами и комбинацией разных причин.
Вертеброгенные болевые абдомиальные синдромы
Следовательно, для выбора правильной тактики лечения важное значение приобретает дифференциальная диагностика. Это особенно относится к наиболее часто встречающимся нарушениям диска (выпячивания, грыжи) и блокадам дугоотростчатых суставов.
Клинически боль при патологии диска характеризуется обычно четкой локализацией, значительной остротой; усиливается при кашле и чиханье, ночью, иррадиирует по ходу нервных корешков; характерна ограниченная или распространенная миофиксация. Боль при блокадах ПДС, как правило, менее острая, не так четко локализована, отмечается при движениях и значительно реже — в покое, иррадиирует по соответствующим склеротомам, как правило, не ниже колена, характерна локальная, реже ограниченная миофиксация.
К локальной миофиксации относятся такие ее виды, когда обездвиженность возникает только в одном ПДС. Ограниченная миофиксация характеризуется фиксацией нескольких ПДС. Распространенная миофиксация отличается тем, что в мышечно-тонические реакции вовлекаются мышцы конечностей и туловища.
Функциональные блокады ПДС поясничного отдела позвоночного столба крестцово-подвздошного сустава могут быть непосредственной причиной боли в области поясницы. Наиболее часто встречаются блокады на уровне ПДС L4-S1, несколько реже — крестцово-подвздошных суставов, при этом клиническая картина нарушения пояснично-крестцового перехода отличается тем, что боли локализуются ближе к средней линии. Как отмечалось ранее, блокады верхнепоясничного отдела часто сопровождаются иррадиацией болей в брюшную полость.
Вертеброгенная торакалгия
При блокаде поясничного отдела наблюдается его иммобилизация, причем она отмечается при наклонах не только в положении стоя, но и сидя. Ограничение наклона в сторону характерно для блокады ПДС в области пояснично-грудного перехода. Главный признак блокады — отсутствие сближения и отдаления остистых отростков в соответствующем ПДС при мануальном обследовании, а также болезненность надкостницы позвонков и мышц в этой области при пальпации. Исследование функциональных тестов показывает, что симптом Ласега, как и симптомы Нери, Дежерина и другие, не бывают явно положительными при блокадах ПДС, в отличие от корешковых синдромов.
Характерным признаком блокады крестцово-подвздошного сустава является спазм подвздошной мышцы. Другим симптомом является ограничение аддукции согнутой под углом 90° нижней конечности и главным признаком — твердое, а не пружинящее сопротивление при мануальном исследовании этого сустава. Эта блокада может сопровождаться и иррадиацией боли по задней стороне нижней конечности до колена.
Источник
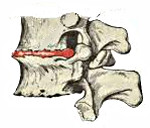
Остеохондроз позвоночника — это хроническое заболевание, при котором происходят дегенеративные изменения позвонков и находящихся между ними межпозвонковых дисков. В зависимости от места поражения позвоночника различают: остеохондроз шейного отдела, остеохондроз грудного отдела и остеохондроз поясничного отдела. Для диагностики остеохондроза позвоночника необходимо проведение рентгенографии, а в случае его осложнений (например, грыжи межпозвонкового диска) — МРТ позвоночника. В лечении остеохондроза позвоночника наряду с медикаментозными методами широко применяют, рефлексотерапию, массаж, мануальную терапию, физиопроцедуры и лечебную физкультуру.
Этиология и патогенез
В той или иной степени остеохондроз позвоночника развивается у всех людей в возрасте и является одним из процессов старения организма. Раньше или позже в межпозвонковом диске возникают атрофические изменения, однако травмы, заболевания и различные перегрузки позвоночника способствуют более раннему возникновению остеохондроза. Наиболее часто встречается остеохондроз шейного отдела и остеохондроз поясничного отдела позвоночника.
Разработано около 10 теорий остеохондроза: сосудистая, гормональная, механическая, наследственная, инфекционно-аллергическая и другие. Но ни одна из них не дает полного объяснения происходящих в позвоночнике изменений, скорее они являются дополняющими друг друга.
Считается, что основным моментом в возникновении остеохондроза является постоянная перегрузка позвоночно-двигательного сегмента, состоящего из двух соседних позвонков с расположенным между ними межпозвонковым диском. Такая перегрузка может возникать в результате двигательного стереотипа — осанка, индивидуальная манера сидеть и ходить. Нарушения осанки, сидение в неправильной позе, ходьба с неровным позвоночным столбом вызывают дополнительную нагрузку на диски, связки и мышцы позвоночника. Процесс может усугубляться из-за особенностей строения позвоночника и недостаточности трофики его тканей, обусловленных наследственными факторами. Чаще всего пороки в строении встречаются в шейном отделе (аномалия Кимерли, краниовертебральные аномалии, аномалия Киари) и приводят к сосудистым нарушениям и раннему появлению признаков остеохондроза шейного отдела позвоночника.
Возникновение остеохондроза поясничного отдела чаще связано с его перегрузкой при наклонах и подъемах тяжести. Здоровый межпозвоночный диск может выдерживать значительные нагрузки благодаря гидрофильности находящегося в его центре пульпозного ядра. Ядро содержит большое количество воды, а жидкости, как известно, мало сжимаемы. Разрыв здорового межпозвонкового диска может произойти при силе сдавления более 500 кг, в то время как измененный в результате остеохондроза диск разрывается при силе сдавления в 200 кг. Нагрузку в 200 кг испытывает поясничный отдел позвоночника человека весом 70 кг, когда он удерживает 15-ти килограммовый груз в положении наклона туловища вперед на 200. Такое большое давление обусловлено малой величиной пульпозного ядра. При увеличении наклона до 700 нагрузка на межпозвонковые диски составит 489 кг. Поэтому часто первые клинические проявления остеохондроза поясничного отдела позвоночника возникают во время или после подъема тяжестей, выполнения работы по дому, прополки на огороде и т. п.
При остеохондрозе пульпозное ядро теряет свои гидрофильные свойства. Это происходит из-за нарушений в его метаболизме или недостаточного поступления необходимых веществ. В результате межпозвонковый диск становится плоским и менее упругим, в его фиброзном кольце при нагрузке появляются радиальные трещины. Уменьшается расстояние между соседними позвонками и они смещаются по отношению друг к другу, при этом происходит смещение и в фасеточных (дугоотростчатых) суставах, соединяющих позвонки.
Разрушение соединительной ткани фиброзного кольца диска, связок и капсул фасеточных суставов вызывает реакцию иммунной системы и развитие асептического воспаления с отечностью фасеточных суставов и окружающих их тканей. Из-за смещения тел позвонков происходит растяжение капсул фасеточных суставов, а измененный межпозвонковый диск уже не так прочно фиксирует тела соседних позвонков. Формируется нестабильность позвоночного сегмента. Из-за нестабильности возможно ущемление корешка спинномозгового нерва с развитием корешкового синдрома. При остеохондрозе шейного отдела позвоночника это часто возникает во время поворотов головой, при остеохондрозе поясничного отдела — во время наклонов туловища. Возможно формирование функционального блока позвоночно-двигательного сегмента. Он обусловлен компенсаторным сокращением позвоночных мышц.
Грыжа межпозвоночного диска образуется, когда диск смещается назад, происходит разрыв задней продольной связки и выпячивание части диска в спинномозговой канал. Если при этом в спинномозговой канал выдавливается пульпозное ядро диска, то такая грыжа называется разорвавшейся. Выраженность и длительность болей при такой грыже значительно больше, чем при неразорвавшейся. Грыжа диска может стать причиной корешкового синдрома или сдавления спинного мозга.
При остеохондрозе происходит разрастание костной ткани с образованием остеофитов — костных выростов на телах и отростках позвонков. Остеофиты также могут вызвать сдавление спинного мозга (компрессионную миелопатию) или стать причиной развития корешкового синдрома.
Симптомы остеохондроза позвоночника
Главным симптомом остеохондроза позвоночника является боль. Боль может быть острой с высокой интенсивностью, она усиливается при малейшем движении в пораженном сегменте и поэтому заставляет пациента принимать вынужденное положение. Так при остеохондрозе шейного отдела позвоночника пациент держит голову в наименее болезненной позе и не может ее повернуть, при остеохондрозе грудного отдела боль усиливается даже при глубоком дыхании, а при остеохондрозе поясничного отдела пациенту сложно садиться, вставать и ходить. Такой болевой синдром характерен для сдавления корешка спинномозгового нерва.
Примерно в 80% случаев наблюдается тупая боль постоянного характера и умеренной интенсивности. В подобных случаях при осмотре врачу необходимо дифференцировать проявления остеохондроза позвоночника от миозита мышц спины. Тупая боль при остеохондрозе обусловлена избыточным компенсаторным напряжением мышц, удерживающих пораженный позвоночно-двигательный сегмент, воспалительными изменениями или значительным растяжением межпозвонкового диска. У пациентов с таким болевым синдромом вынужденное положение отсутствует, но выявляется ограничение движений и физической активности. Пациенты с остеохондрозом шейного отдела позвоночника избегают резких поворотов и наклонов головой, с остеохондрозом поясничного отдела — медленно садятся и встают, избегают наклонов туловища.
Все симптомы остеохондроза, проявляющиеся только в районе позвоночного столба, относятся к вертебральному синдрому. Все изменения, локализующиеся вне позвоночника, формируют экстравертебральный синдром. Это могут быть боли по ходу периферических нервов при сдавлении их корешков на выходе из спинного мозга. Например, люмбоишиалгия — боли по ходу седалищного нерва при остеохондрозе поясничного отдела позвоночника. При остеохондрозе шейного отдела позвоночника это сосудистые нарушения в вертебро-базилярном бассейне головного мозга, вызванные сдавлением позвоночной артерии.
Осложнения остеохондроза позвоночника
Осложнения остеохондроза связаны с грыжей межпозвонкового диска. К ним относят сдавление спинного мозга (дискогенная миелопатия), для которого характерно онемение, слабость определенных мышечных групп конечностей (в зависимости от уровня сдавления), приводящая к появлению парезов, мышечные атрофии, изменение сухожильных рефлексов, нарушения мочеиспускания и дефекации. Межпозвоночная грыжа может стать причиной сдавления артерии, питающей спинной мозг, с образованием ишемических участков (инфаркт спинного мозга) с гибелью нервных клеток. Это проявляется появлением неврологического дефицита (нарушение движений, выпадение чувствительности, трофические расстройства), соответствующего уровню и распространенности ишемии.
Диагностика остеохондроза позвоночника
Диагностику остеохондроза позвоночника проводит невролог или вертебролог. На начальном этапе производят рентгенографию позвоночника в 2-х проекциях. При необходимости могут сделать съемку отдельного позвоночного сегмента и съемку в дополнительных проекциях. Для диагностики межпозвонковой грыжи, оценки состояния спинного мозга и выявления осложнений остеохондроза применяют магнитно — резонансную томографию (МРТ позвоночника). Большую роль играет МРТ в дифференциальной диагностике остеохондроза и других заболеваний позвоночника: туберкулезный спондилит, остеомиелит, опухоли, болезнь Бехтерева, ревматизм, инфекционные поражения. Иногда в случаях осложненного остеохондроза шейного отдела позвоночника необходимо исключение сирингомиелии. В некоторых случаях при невозможности проведения МРТ показана миелография.

МРТ поясничного отдела позвоночника. 1- выраженная дегидратация межпозвонковых дисков во всех сегментах. 2- дегидратация в сегментах L3-L4, L4-L5 справа (разные пациенты)
Прицельное исследование пораженного межпозвонкового диска возможно при помощи дискографии. Электрофизиологические исследования (вызванные потенциалы, электронейрография, электромиография) применяют для определения степени и локализации поражения нервных путей, наблюдения за процессом их восстановления в ходе терапии.
Лечение остеохондроза позвоночника
В остром периоде показан покой в пораженном позвоночно-двигательном сегменте. С этой целью при остеохондрозе шейного отдела позвоночника применяют фиксацию с помощью воротника Шанца, при остеохондрозе поясничного отдела — постельный режим. Фиксация необходима и при остеохондрозе шейного отдела с нестабильностью позвоночного сегмента.
В медикаментозной терапии остеохондроза применяют нестероидные противовоспалительные препараты (НПВП): диклофенак, нимесулид, лорноксикам, мелоксикам, кеторалак. При интенсивном болевом синдроме показаны анальгетики, например, анальгетик центрального действия флупиртин. Для снятия мышечного напряжения используют миорелаксанты — толперизон, тизанидин. В некоторых случаях целесообразно назначение противосудорожных препаратов — карбамазепин, габапентин; антидепрессантов, среди которых предпочтение отдают ингибиторам обратного захвата серотонина (сертралин, пароксетин).
При возникновении корешкового синдрома пациенту показано стационарное лечение. Возможно локальное введение глюкокортикоидов, противоотечная терапия, применение вытяжения. В лечении остеохондроза широко используется физиотерапия, рефлексотерапия, массаж, лечебная физкультура. Применение мануальной терапии требует четкого соблюдения техники ее выполнения и особой осторожности при лечении остеохондроза шейного отдела позвоночника.
Операции на позвоночнике показаны прежде всего при значительном сдавлении спинного мозга. Оно заключается в удалении грыжи межпозвонкового диска и декомпрессии спинномозгового канала. Возможно проведение микродискэктомии, пункционной валоризации диска, лазерной реконструкции диска, замены пораженного диска имплантатом, стабилизации позвоночного сегмента.
Источник
