Обтурация слезного канала при синдроме сухого глаза
 В арсенале терапевтических средств, массово применяемых сегодня в целях увлажнения глаза и лечения синдрома сухости глаз, достаточно много препаратов. Кроме того, в случае их недостаточной эффективности, могут применяться и хирургические методы лечения ССГ, которые также основываются на дополнительном увлажнении органа зрения.
В арсенале терапевтических средств, массово применяемых сегодня в целях увлажнения глаза и лечения синдрома сухости глаз, достаточно много препаратов. Кроме того, в случае их недостаточной эффективности, могут применяться и хирургические методы лечения ССГ, которые также основываются на дополнительном увлажнении органа зрения.
Первая операция подобного плана была разработана Филатовым В. П. и Шевалевым В. Е., еще в 1951 году. В ходе ее, предусматривалась пересадка стенонового протока от околоушной слюнной железы в конъюнктивальную полость. Правда, в связи с техническими сложностями, а главное, ее травматичностью, данная оперативная техника, сегодня практически не применяется. Кроме того, создаваемый таким образом искусственный «синдром крокодиловых слез», обязательно требовал повторных вмешательств, с целью уменьшения секрета околоушной слюнной железы. Вместе с тем, в последние годы, особенно широкое распространение получила операция по пересадки в полость конъюнктивы малых подъязычных слюнных желез.
Одним из новых, весьма важных направлений лечения пациентов с ССГ, стало создание временных либо постоянных условий для снижения оттока из конъюнктивальной полости слезной жидкости. Эта задача, сейчас решается посредством различных средств манипуляционного и хирургического характера.
Наиболее простой, а потому широко распространенный способ создания препятствий оттока слезы естественными путями — обтурация слезных канальцев. Благодаря подобному вмешательству, в полости конъюнктивы, задерживается нативная слеза, с восстановлением ее осмолярности, что в немалой степени нормализует метаболизм роговицы и конъюнктивы. В частности, при проведении исследований, было установлено, что по прошествии 2-х лет после закупорки слезных канальцев плотность бокаловидных клеток конъюнктивы постепенно увеличивается. Что же касаемо стабильности слезной пленки, а также выявления субъективных симптомов синдрома сухости глаз, то их постепенная нормализация становится очевидной даже в первые дни послеоперационного периода окклюзии слезных точек либо канальцев. Рассматриваемая процедура, кроме того, способствует продлению эффекта внесенных в глаз препаратов искусственной слезы и дает возможность существенно сократить кратность инстилляций, а иногда прекратить их вовсе.
Немаловажная проблема хирургического лечения ССГ – отсутствие до настоящего времени единого мнения о прямых показаниях к выполнению окклюзии слезоотводящих путей. Данная процедура, безусловно показана пациентам с выраженным снижением слезопродукции (проба Ширмера менее 5мм/5мин, проба Джонес — 2мм/5мин или ниже), а также тяжелыми поражениями роговицы (истончение, изъязвление, нитчатый кератит). Окклюзия, в этом случае, необходима даже при небольшом снижении основной секреции слезной жидкости (проба Джонес — 8мм/5мин или ниже).
Проведение процедуры медицинской окклюзии слезных точек либо канальцев, требует обязательного контроля проходимости носослезного протока пациента. Если проток закрыт и выявляются признаки скрытого хронического дакриоцистита (наличие характерного для дакриоцистита отделяемого и отсутствие слезостояния), окклюзия может спровоцировать возникновение флегмоны слезного мешка.
Для продолжительной обтурации слезоотводящих путей, первоначально применяли желатиновые, а также коллагеновые имплантаты и цианакрилатные клеи. Но, они не подтвердили свою эффективность. Позже, зарубежные офтальмологи, в качестве имплантатов начали успешно внедрять жесткие силиконовые пробочки-обтураторы, которые вводятся в слезные точки либо канальцы с применением специальных проводников.
Сегодня разработано несколько моделей долгосрочных силиконовых обтураторов слезоотводящих путей двух типов:
- Обтураторы-пробочки слезных точек.
- Обтураторы слезного канальца.
При введении посредством специального проводника, каждая силиконовая пробочка фиксируется рабочим расширенным концом в ампуле слезного канальца или перетяжкой — в устьице слезной точки. Наружная часть ее — «крышечка» прикрывает слезную точку сверху. Обтураторы подобного типа не составляет труда имплантировать и удалять, при необходимости. Недостатком их считают то, что упомянутая выше «крышечка» может травмировать ткань слезной точки, прилегающую конъюнктиву и даже роговицу. У пациентов в этой связи могут возникать различные осложнения: эрозии роговицы, а также гранулематозные разрастания у слезного сосочка. Вместе с тем, не исключена
и дислокация обтураторов внутри канальца, что может спровоцировать разрыв его стенки. Данная проблема оказалась весьма актуальной, поэтому, был предложен специфический инструмент для извлечения и репозиции обтураторов.
Обтураторы слезных канальцев из силикона (особенно популярны продукты фирмы Lacrymedics), предназначаются для введения их в горизонтальную область. Процедура имплантации, данного типа изделий довольно проста не сопровождается, как правило, возникновением существенных осложнений.
После блокирования слезных точек либо канальцев, выполненного по выбранной методике, все пациенты отмечают выраженное слезостояние, а иногда, и слезотечение. Об этом побочном эффекте лечения основной патологии, их необходимо предупреждать заранее.
Для оценки ожидаемого эффекта долгосрочной обтурации слезоотводящих путей, первоначально рекомендуется вводить в слезные канальца пробки из коллагена, которые рассасываются самостоятельно спустя 4-7 дней. Если за этот срок будет отмечен значимый клинический эффект, в канальцы можно вводить уже силиконовые пробки (для начала — в верхний, затем в нижний — при недостаточном эффекте). Необходимость постоянной блокировки нижнего слезного канальца определяется описанным выше способом, после повторной временной его обтурации коллагеновой пробкой.
Сегодня существуют и хирургические методы обтурации слезоотводящих путей. Наиболее эффективной и малотравматичной среди них, считается операция покрытия слезной точки конъюнктивой. При этом, свободный лоскут, рекомендуется брать с бульбарной конъюнктивы. Клинический опыт выполнения подобных операций свидетельствует об их высокой эффективности при лечении пациентов с тяжелым течением роговично-конъюнктивального ксероза на фоне синдрома Съегрена.

В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в «Московскую Глазную Клинику» Вы можете по телефонам в Москве 8 (800) 777-38-81 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Источник
 Арсенал терапевтических методов, применяемых на сегодняшний день в лечении синдрома сухого глаза, насчитывает большое количество фармакопрепаратов. Также в случае недостаточной эффективности терапевтических средств применяются хирургические методики коррекции синдрома сухого глаза, которые так же основаны на увлажнении глаза.
Арсенал терапевтических методов, применяемых на сегодняшний день в лечении синдрома сухого глаза, насчитывает большое количество фармакопрепаратов. Также в случае недостаточной эффективности терапевтических средств применяются хирургические методики коррекции синдрома сухого глаза, которые так же основаны на увлажнении глаза.
Первая операция в лечении синдрома сухого глаза была проведена в 1951 году В.П. Филатовым и В.Е. Шевалевым. Суть данного вмешательства заключалась в том, что проводилась пересадка стенонового протока околоушной слюнной железы в конъюнктивальную полость. Операция сопровождалась существенными техническими сложностями, большой травматичностью, поэтому в настоящее время практически не проводится. Создаваемый таким путем «синдром крокодиловых слез» искусственного характера требовал повторной операции для уменьшения количества секрета слюнной железы. Но в последнее время получила распространение операция пересадки протока малых слюнных желез.
Более новым направлением хирургического лечения пациентов с синдромом сухого глаза является создание ременного или постоянного затруднения на пути оттока слезной жидкости из полости конъюнктивы. В настоящее время это решается хирургическими и манипуляционными техниками.
Более простой и распространенный способ создания препятствия оттоку слезной жидкости – обтурация слезных канальцев. В результате такого вмешательства нативная слеза задерживается в конъюнктивальной полости, что улучшает метаболизм в конъюнктиве и роговице. Проведенные исследования показали, что через два года после проведения такого вмешательства количество бокаловидных клеток в конъюнктиве увеличивается. Уже в первые дни после вмешательства существенно снижаются субъективные симптомы патологии, а также улучшается стабильность слезной пленки. Более того, обтурация слезных канальцев приводит к тому, что продлевается эффект инстиллированных препаратов, что позволяет сократить кратность закапываний глазных капель, а иногда и вовсе прекратить.
Важная проблема хирургических методов лечения синдрома сухого глаза – отсутствующие в настоящее время четкие прямые показания к проведению процедур окклюзии слезоотводящих путей. Безусловно, операция показана пациентам, имеющим существенное снижение продукции слезной жидкости (проба Ширмера меньше 5мм/5мин, проба Джонес 2 мм/5 мин и меньше), а также страдающим тяжелыми заболеваниями роговицы (изъязвление, истончение, нитчатый кератит) – при таких заболеваниях окклюзия проводится при результате пробы Джонес 8мм/5 мин и ниже, то есть при небольшом снижении секреции слезной жидкости.
Процедура окклюзии слезных канальцев или слезных точек требует контроля проходимости носослезного протока. В случае его закрытия или при наличии признаков хронического скрытого дакриоцистита окклюзия может стать причиной развития флегмоны слезного мешка.

С целью длительной обтурации слезоотводящих путей изначально использовали желатиновые и коллагеновые импланты, цианакрилатные клеи, однако эффективность не была подтверждена. Позже зарубежными офтальмологами стали применяться жесткие силиконовые обтураторы-пробочки, которые при помощи специальных проводников вводятся в слезные каналы.
В настоящее время применяются такие модели долгосрочных силиконовых обтураторов слезоотводящих путей:
- Пробочки-обтураторы слезных точек.
- Обтураторы слезных каналов.
Силиконовые пробки вводятся при помощи специальных проводников. Далее каждая пробочка расширенным рабочим концом фиксируется в ампуле слезного канала, перетяжкой – в устьице слезной точки. Крышка пробочки (ее наружная часть) прикрывает слезную точку вверху. Такие обтураторы очень легко имплантируются и при необходимости удаляются. Их недостатком является возможность травматизации ткани слезной точки, роговицы, конъюнктивы крышкой пробочки. При этом могут развиваться такие осложнения, как эрозии роговицы, гранулематозные разрастания около слезного сосочка. Также не исключается возможность дислокации обтуратора внутри слезного канальца, что может привести к разрыву его стенки. Поскольку данная проблема весьма актуальна, был разработан специальный инструмент для выполнения извлечения и репозиции обтураторов.
После выполнения блокировки слезных канальцев или слезных точек у всех пациентов возникает выраженное слезостояние, иногда слезотечение. О данном побочном эффекте пациентов следует предупреждать заранее.
Для того чтобы оценить эффективность долгосрочной обтурации слезоотводящих путей, изначально целесообразно в слезные канальцы вводить коллагеновые пробки, которые через 4-7 дней самостоятельно рассасываются. Если за период их нахождения в слезных канальцах будет получен положительный эффект, в дальнейшем уже проводится долгосрочная обтурация силиконовыми пробками.
На сегодняшний день существуют хирургические методики обтурации слезоотводящих путей. Наиболее малотравматичный и эффективный метод – перекрытие слезной точки конъюнктивой. В ходе оперативного вмешательства свободный конъюнктивальный лоскут берется с бульбарного отдела. Данное вмешательство обладает высокой эффективностью при синдроме Шегрена.
Цена операции обтурации слезных канальцев
Стоимость проведения операции обтурации слезных канальцев при синдроме сухого глаза отличается в зависимости от клиники, квалификации офтальмохирурга, объема вмешательства.
Рекомендуемые глазные клиники Москвы
Источник
Энциклопедия / Заболевания / Глаза, зрение / Синдром сухого глаза
Синдром сухого глаза — это комплексное заболевание, возникающее вследствие снижения качества и/или количества слезной жидкости, которая формирует на поверхности глаза слезную пленку, выполняющую ряд важнейших функций, в том числе питательную, защитную и оптическую.
- Неполное смыкание или чрезмерное раскрытие глазной щели на почве рубцового или паралитического лагофтальма, эндокринной офтальмопатии, а также буфтальма
- Нарушение питания роговицы
- Деформация поверхности роговицы
- Несостоятельность слезной железы, дополнительных слезных желез после перенесенных дакриоаденита и воспалительных заболеваний конъюнктивы
- Климакс
- Паралич лицевого нерва
- Рассеянный склероз
- Хронический мейбомит (воспаление желез века)
- Глазной офисный и глазной мониторный синдромы, возникающие под действием кондиционированного воздуха, электромагнитных излучений от офисной аппаратуры и других подобных источников
- Операции на глазах
- Прием некоторых лекарственных средств, таких как пероральные контрацептивы, трициклические антидепрессанты, гипотензивные средства, кортикостероиды, а также постоянные инстилляции бета-блокаторов, проводимые при лечении глаукомы, прием цитостатиков и антимигренозных препаратов.
Одним из типичных начальных признаков синдрома является ощущение инородного тела в глазу, которое сочетается с сильным слезотечением, в дальнейшем сменяемым ощущением сухости.
Характерны жжение и резь в глазах, особенно при воздействии ветра, дыма, кондиционированного воздуха и других подобных раздражителей, при использовании тепловентиляторов.
В дополнение к этому признаками синдрома сухого глаза являются светобоязнь, ухудшение зрительной работоспособности к вечеру, колебания остроты зрения в течение рабочего дня.
Характерна негативная реакция больных на закапывание в глаза совершенно индифферентных капель, например раствора левомицетина 0,25 % или раствора дексаметазона 0,1 %: при закапывании пациенты испытывают боль, жжение или резь в глазу.
Наиболее же частым признаком заболевания является уменьшение или полное отсутствие у краев век слезных менисков. Их место обычно заполняет отекшая и потускневшая конъюнктива, «наползающая» на свободный край века.
Несколько реже у таких больных можно обнаружить появление разнообразных «засоряющих» включений в слезной пленке. Обычно они представлены мельчайшими глыбками слизи, остатками отделившихся эпителиальных нитей, воздушными пузырьками и другими микрочастицами. Они плавают в толще слезной пленки, слезном мениске и нижнем конъюнктивальном своде, смещаются по роговице и хорошо заметны в свете щелевой лампы.
Еще одним признаком служит характерное отделяемое из глаза: вследствие высокой вязкости оно вытягивается в тонкие слизистые нити, которые вызывают у больных дискомфорт.
Диагностика синдрома сухого глаза осуществляется офтальмологом и включает:
- опрос больного, в том числе выяснение истории заболевания и возможной связи его с профессиональной деятельностью обследуемого;
- стандартный осмотр органа зрения, но с прицельной биомикроскопией роговицы, конъюнктивы и свободных краев век.
При обнаружении признаков синдрома производится уточняющее обследование:
- дополнительная прицельная биомикроскопия переднего сегмента глазного яблока;
- функциональное обследование (определение стабильности слезной пленки, исследование слезопродукции);
- постановка проб, направленных на диагностику изменений, ассоциированных с синдромом сухого глаза.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Наиболее широкое употребление в лечении получили так называемые препараты искусственной слезы
Закапанная в глаз искусственная слеза образует на поверхности глазного яблока достаточно стабильную пленку, включающую в себя и компоненты слезы больного, если ее продукция еще сохранена.
Схема применения подбирается в каждом случае индивидуально.
Препарат закапывается от 3 до 8 раз в день.
Хирургическое лечение синдрома сухого глаза – это полимерная обтурация слезоотводящих путей.
Процедура показана больным с выраженным снижением основной слезопродукции или с тяжелыми изменениями роговицы.
Также весьма эффективной и относительно малотравматичной является операция по покрытию слезной точки свободным конъюнктивальным лоскутом.
Источник: diagnos.ru
Источник
Общие сведения
Синдром сухого глаза или сухость глаз – это офтальмологическое заболевание, спровоцированное состоянием, при котором либо понижается выработка слез, либо повышается испарение слезной жидкости в связи с нарушением свойств и качества слезной жидкости. Термин «синдром сухого глаза» подразумевает комплекс симптомов высыхания (ксероза) поверхности конъюнктивы и роговицы ввиду нарушенной стабильности слезной пленки, которая покрывает роговицу. По МБК-10 код заболевания H-04.1.
Слезы важны для обеспечения нормального зрения и поддержания здорового состояния глаз. Эффект сухого глаза – широко распространенная проблема. Чаще всего такое состояние отмечается у работников, вынужденных много времени проводить в условиях офиса, а также у людей после 40 лет.
Однако это состояние в последнее время все чаще наблюдается и у людей молодого возраста. Это существенно ухудшает их качество жизни, а иногда – снижает работоспособность и даже вынуждает сменять сферу деятельности.
По статистике, болезнь диагностируется у 9-18% людей, но в последние годы частота подтверждения этого диагноза существенно увеличилась.
Патогенез
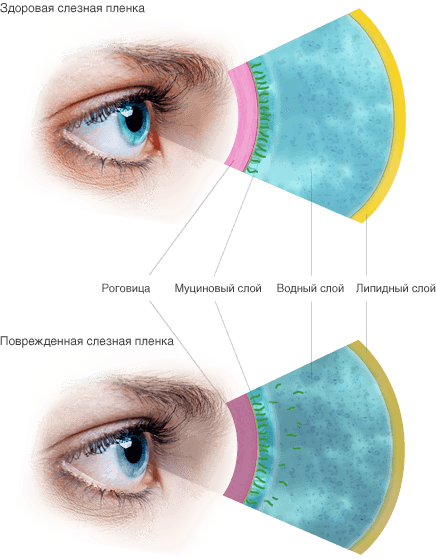
В основе развития этого состояния – нарушенная стабильность слезной пленки, которая при нормальном состоянии покрывает переднюю поверхность глазного яблока. У здорового человека в норме толщина слезной пленки равна 10 мкм, ее структура неоднородна. Наружную ее сторону покрывает тонкая пленка липидов, которые предупреждают слишком активное испарение влаги и отдачу тепла с конъюнктивы и роговицы. Второй слой – водянистый, его вырабатывают главные и добавочные слезные железы. Именно он является основой слезной пленки. Благодаря его постоянному обновлению обеспечиваются защитные, метаболические и другие функции слезной пленки.
Патологическое состояние возникает вследствие нарушения естественных процессов обновления слезной пленки. Такие нарушения могут быть связны с разными факторами – сбоем продукции слез, липидов и муцинов, нарушением скорости испарения пленки и др.

Здоровая и поврежденная слезная пленка
Классификация
Синдром сухого глаза, в зависимости от его этиологии, подразделяют на синдромальный, симптоматический и артифициальный.
- Проявление синдромального типа болезни связано с понижением секреторной функции слезных желез и бокаловидных клеток конъюнктивы, что происходит вследствие заболевания. Это состояние может быть следствием эндокринных болезней, коллагенозов, климактерического синдрома, синдрома Стивенса-Джонсона и других заболеваний.
- Симптоматический – его развитие связано с сухостью тканей вследствие анатомических причин, рубцеванием слизистых и слезных желез, применением некоторых лекарственных препаратов (адреноблокаторов, антидепрессантов, антиаритмических лекарств, местных анестетиков и др.). Также к этому типу заболевания относится транзиторный тип синдрома сухого глаза, развивающийся вследствие воспалений в роговице и конъюнктиве.
- Артефициальный – развивается вследствие воздействия внешней среды – дыма, излучения монитора, действия ультрафиолета, косметических средств. Также этот тип болезни может развиваться вследствие ношения неправильно подобранных линз. У молодых людей этот тип болезни часто связан с так называемым офисным синдромом, когда слезная пленка испаряется из-за постоянной работы кондиционеров и снижения частоты мигания во время работы за мониторами. К отдельной группе относятся изменения, происходящие после оперативных вмешательств, связанные с наличием швов, рубцами и др.
В зависимости от тяжести болезни выделяют три степени: легкую, среднюю и тяжелую.
- Легкая степень – возможно компенсаторное увеличение продукции слез, усиливающееся при влиянии негативных внешних факторов.
- Средняя степень – есть четкие признаки недостатка продукции слезной жидкости: глаза краснеют, в конъюнктивальной полости есть слизистое отделяемое, есть жалобы на сухость в глазах.
- Тяжелая степень – выраженные симптомы ксероза с выраженным снижением продукции слез.
Причины синдрома сухого глаза
Причины заболевания связаны с неправильным процессом образования слезы и распределением ее по поверхности глаза. Причины этого связаны со следующими явлениями:
- Недостаточное количество слез – процесс их выработки нарушается с возрастом, при разнообразных болезнях, после приема некоторых лекарственных средств, в связи с определенными условиями окружающей среды.
- Плохое качество слезы – в состав слезной жидкости входит жир, вода и муцин (клейкое вещество). Если какого-либо из составляющих недостаточно, человек может жаловаться на сухие глаза.
Итак, синдром сухого глаза могут спровоцировать следующие факторы:
- Возраст – это состояние может являться честью естественного старения организма. Очень часто люди после 65 лет испытывают неприятные симптомы, связанные с такими проявлениями.
- Лечение медикаментами – прием целого ряда лекарственных препаратов вызывает подобные побочные эффекты. Речь идет о лечении антигистаминными и противоотечными средствами, антидепрессантами, препаратами для понижения артериального давления и др.
- Пол – у женщин такая проблема возникает чаще, так как у них более выражены гормональные изменения, связанные с беременностью, климаксом, приемом оральной контрацепции.
- Болезни – подобная проблема характерна для людей, страдающих диабетом, ревматоидным артритом, заболеваниями щитовидной железы. Сухость глаз характерна для тех, у кого отмечается воспалительный процесс глазных мышц, век или роговицы.
- Ношение контактных линз – применение линз приводит к нарушению водно-жирового баланса роговицы. Особенно часто возникает это состояние, если линзы неправильно подобраны.
- Влияние окружающей среды – сухой климат, задымление, сильный ветер приводят к усиленному испарению влаги и вызывают сухость глаз.
- Длительное пребывание у монитора – если человек слишком долго сидит перед монитором, он реже моргает, и поверхность глаз высыхает быстрее.
- Проведение офтальмологических операций – лазерная коррекция зрения и другие вмешательства могут привести к проявлению чрезмерной сухости.
- Нарушение питания и дефицит витаминов — к такой патологии приводит кератомаляция. Это состояние, вызываемое недостатком витамина А у людей, которые потребляют недостаточно белковой пищи. Кератомаляция – это дегенерация роговицы, при котором также поражаются слезные железы и конъюнктива.
Ученые отмечают, что в развитии патологии некоторую роль играет и наследственный фактор, связанный с генетической недостаточностью продукции слезного секрета.
Это состояние достаточно часто развивается у людей с хроническим конъюнктивитом и болезнью Шегрена.
Симптомы синдрома сухого глаза
Если у человека развивается синдром сухого глаза, он жалуется на следующие симптомы:
- ощущение постоянного раздражения, зуда и жжения в глазах;
- чувство постоянного напряжения;
- повышенная слезливость, обильное слезотечение после сильного раздражения;
- скопление вязкой слизи внутри или вокруг глаза;
- чувство наличия в глазу инородного предмета;
- высокая чувствительность и гиперемия;
- светобоязнь, невозможность сконцентрировать зрение в сумерках;
- неприятные ощущения при ношении линз;
- затуманивание зрения, боль в глазу.
Как правило, сухой глаз приводит к проявлению части таких симптомов эпизодически. Их интенсивность может меняться, а влияние некоторых факторов, описанных выше, может усугубить состояние и усилить интенсивность таких симптомов.
Часто выраженность симптомов снижается в туманные или дождливые дни, когда влажность достаточно высокая.
Конъюнктива у таких больных гиперемирована, они очень часто моргают.
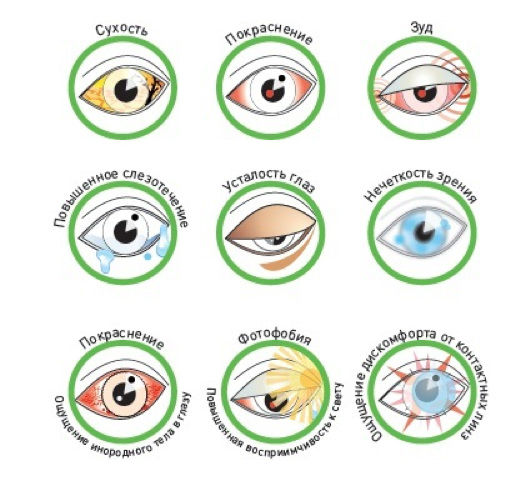
Симптомы синдрома сухого глаза
Анализы и диагностика
Для того, чтобы установить диагноз и провести всестороннее обследование, применяются традиционные клинические методики, а в сомнительных случаях проводятся специальные функциональные пробы.
Проведение клинического обследования включает сбор анамнеза, определение того, какие жалобы есть у больного, осмотра с применением всех необходимых для этого инструментов, чтобы подтвердить диагноз и установить причины таких проявлений.
В процессе осмотра врач определяет объективные микропризнаки ксероза.
Проводится биомикроскопическое исследование конъюнктивы и роговицы, в процессе которого применяют разнообразные диагностические красители, что облегчает диагностику.
Свидетельствовать о развитии синдрома «сухого глаза» может наличие дегенеративных изменений на конъюнктиве и роговице и в пределах открытой глазной щели.
Если в процессе перечисленных выше обследований врачу не удается обнаружить природу изменений, проводят функциональное обследование. Для этого последовательно применяют две специальные пробы (метод Норна и метод Ширмера), которые дают возможность оценить, насколько стабильна прероговичная слезная пленка, и измерить, как продуцируются слезы.
Также проводится специальное исследование осмолярности слезной жидкости.
Те пациенты, которые постоянно используют контактные линзы, должны регулярно посещать офтальмолога, чтобы вовремя выявить и скорректировать нарушения.
Лечение синдрома сухого глаза
Тем, у кого диагностирован сухой глаз, необходимо обязательно применять ту схему лечения, которую назначает врач. Ведь в каждом конкретном случае практикуется индивидуальный подход к терапии.
Как правило, правильно подобранные капли для глаз помогают эффективно решить эту проблему. При лечении синдрома сухого глаза применяются так называемые препараты искусственной слезы, которые способствуют тому, чтобы естественная пленка выполняла свои функции. Но такие капли тоже нужно подбирать индивидуально.
Иногда слезной канал приходится закрывать с помощью специальной пробки, которую производят из силикона или коллагена. Этот метод помогает уменьшить просвет слезного канала, и отток слезной жидкости тоже снижается.
Чтобы предупредить усугубление ситуации, необходимо сразу же после появления неприятных ощущений обращаться к врачу.
Доктора
Лекарства
После установления диагноза глазные капли от сухого глаза врач назначает индивидуально. Препараты «искусственной слезы», которые используют для лечения, отличаются вязкостью, а также химическим составом. Их фармакологическое действие обусловливает протезирующее влияние на водянисто-муциновый слой слезной пленки.
Такие препараты содержат в составе гидрофильные полимеры. После применения такие капли смешиваются с остатками слезы, после чего образуют прероговичную пленку. Как правило, все препараты – как импортные средства, так и их недорогие аналоги, капают в конъюнктивальную полость глаза от 4 до 6 раз в день. Как следствие, стабильность слезной пленки увеличивается, и ее разрывы появляются реже.
Для лечения этого заболевания чаще всего применяются препараты из перечня, поданного ниже.
Лекарства низкой вязкости – их целесообразно использовать при легких формах заболевания:
- Слеза натуральная.
- Офтолик.
- Оксиал.
- Лакрисифи.
- Дефислез.
- Гипромелоза-П.
- Хило-Комод.
- Визмед-лайт.
Лекарства средней вязкости – применяют при средней степени тяжести болезни, а также при ее тяжелых формах:
- Лакрисин.
- Визмед.
Лекарства, производящие трансформационный эффект, превращаясь после закапывания в гель:
- Систейн.
- Систейн Ультра.
Препараты в виде глазных гелей:
- Офтагель.
- Визмед гель.
- Видисик.
Особо вязкие:
- ВитА-ПОС.
Так как список этих препаратов достаточно широк, очень важно, чтобы их назначение проводил врач после обследования и установления индивидуальных особенностей течения заболевания.
Важным пунктом в процессе лечения болезни является купирование воспаления в тканях глазной поверхности. Чаще всего в данном случае применяют глюкокортикостероиды, однако их применяют только после полной эпителизации роговицы.
Для инсталляции в конъюнктивальную полость применяют Дексаметазон, разводя его в пропорции 1:10 в гемодезе (или полиглюкине). Однако при этом очень важно контролировать толщину роговицы, особенно в тех местах, где изначально она была истончена.
С целью стимуляции секреции мейбомиевых желез век, которые производят липидный слой слезной пленки, применяют тетрациклин, который, к тому же, купирует воспалительные процессы.
При тяжелой форме болезни проводят инсталляцию препаратов 0,01% раствора циклоспорина.
При дегенеративных изменениях конъюнктивы местно применяют препарат витамина А — ВитА-ПОС, который нормализует функцию бокаловидных клеток конъюнктивы, производящих муцин.
Процедуры и операции
Если медикаментозное лечение неэффективно, врач может назначить проведение обтурации слезоотводящих путей с помощью полимерных обтураторов или путем хирургического вмешательства.
Также при необходимости проводят операцию по пересадке слюнных желез в конъюнктивальную полость.
Лечение народными средствами
Народные средства можно использовать как вспомогательные методы и способ справиться с легкой формой сухости глаз. Практикуют следующие народные методы лечения:
- Компрессы с чаем. Необходимо залить 1 ч. л. зеленого чая 1 ст. кипятка и подождать 5 минут, накрыв емкость крышкой. Процедить чай и остудить его. Смочить в нем два ватных диска и положить на закрытые глаза. Полежать с компрессом 3 минуты. Повторить процедуру несколько раз.
- Компрессы с настоем календулы и ромашки. Настой готовят так, как и зеленый чай, взяв по 1 ч. л. сухого сырья каждого растения. Компрессы проводят аналогично.
- Глицерин. Это средство помогает избавиться от сухости слизистых оболочек. Необходимо аккуратно капнуть несколько капель на роговицу и немного поморгать, чтобы средство равномерно распределилось. Проводить такую процедуру нужно один раз в два дня.
- Капли из алое. Необходимо взять равные части свежего сока алое и настоя ромашки, тщательно смешать и капать в глаза утром и вечером.
- Промывание отваром ромашки. Чтобы приготовить раствор для промывания, следует 2 ст. л. сухого сырья залить 1 ст. кипятка. Когда средство настоится, процедить и промывать глаза утром и вечером. Для промывания также можно использовать траву шалфея, кору дуба.
- Компрессы из петрушки. Свежие листья петрушки нужно измельчить, выложить на веки и подержать 15 минут. Компрессы можно проводить каждый день, так как сок петрушки полезен для глаз.
- Промывание отваром липы. Готовят настой аналогично настою ромашки. Его можно использовать как для промывания глаз, так и для холодных компрессов. Для этого из отвара готовят кубики льда и прикладывают их к глазам, завернув в салфетки.
- Компрессы из мяты. Свежие или сухие листья мяты нужно измельчить и 1 ст. л. этого сырья залить стаканом кипятка. Примерно через час нужно достать листья мыты и приложить их к глазам, подержав компресс около 20 минут.
- Компресс из сока картофеля. Нужно натереть картофель, выдавить сок и смочить в нем марлю или ватные диски. Положить компресс на глаза на 20 мин. После компресса важно дать спокойствие глазам на несколько часов.
- Компресс из огуречного сока. В летнее время можно аналогично проводить компрессы из сока огурцов.
Профилактика
Чтобы не допустить развития этого заболевания, необходимо следовать таким правилам:
- Приучить себя регулярно моргать в проц?
