Какой симптом типичен для синдрома дресслера

Постинфа́рктный синдро́м (или синдро́м Дре́сслера) — реактивное[3]аутоиммунное осложнение инфаркта миокарда, развивающееся через 2—6 недель после его начала[4].
История[править | править код]
Впервые это понятие, позже ставшее эпонимом, предложил польский кардиолог, эмигрировавший в США Уильям Дресслер (англ.)русск. в 1956[5].
Этиология[править | править код]
В основе постинфарктного синдрома лежат аутоиммунные процессы[6].
Эпидемиология[править | править код]
Постинфарктый синдром развивается в подостром периоде (не ранее 10-го дня от момента заболевания) у 3—4 % пациентов, перенёсших инфаркт миокарда[6].
Классификация[править | править код]
- Типичная (развёрнутая) форма[4]. При ней возможны следующие расстройства: перикардит, плеврит, пневмонит и полиартрит в разных комбинациях (отсюда названия: 4П, 3П и 2П. Реже бывают моноварианты.
- Атипичная форма со следующими синдромами: артритическим, кардио-плече-грудным, кожным (эритема, крапивница, дерматит), перитонеальным, астматоидным.
- Малосимптомные формы с длительной лихорадкой, артралгиями, лабораторными изменениями крови (лейкоцитоз, эозинофилия, гипергаммаглобулинемия, увеличеное СОЭ)[4].
Клиническая картина[править | править код]
Клинические проявления: лихорадка, боли в области сердца различной интенсивности, нередко постоянные, связанные с актом дыхания. Клиническая картина постинфарктного синдрома характеризуется клиническим симптомокомплексом:
- перикардит;
- плеврит;
- пневмонит[6][4].
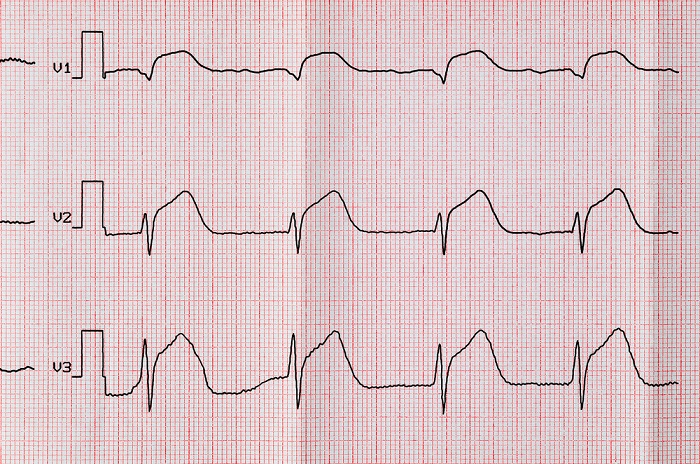
Перикардит[править | править код]
На данной ЭКГ видна элевация сегмента ST при перикардите.
Перикардит протекает типично: появляется боль в грудной клетке, шум трения перикарда, гипертермия, лейкоцитоз и высокая СОЭ[4]. На ЭКГ возникает конкордантный (однонаправленная по отношению к изолинии одноимённых зубцов электрокардиограммы в разных отведениях) подъём сегмента ST в I, II и III стандартных отведениях (при повторном инфаркте миокарда характерна дискордантная элевация). Позже сегмент ST опускается, а зубец T становится инвертированным.
Иногда возможно появление экссудата с ухудшением самочувствия: одышкой, набуханием шейных вен, гепатомегалией, асцитом и отёками ног[4]. Это ухудшает прогноз заболевания.
Плеврит[править | править код]
Плеврит при синдроме Дресслера может быть сухим и экссудативным. При первом возникает боль в грудной клетке при дыхании и шум трения плевры. При накоплении экссудата в плевральной полости шум исчезает и самочувствие ухудшается: появляется одышка, акроцианоз, тупой перкуторный звук[4].
Пневмонит[править | править код]
Пневмонит при синдроме Дресслера более редкий, чем предыдущие два расстройства[7]. Фокусы воспаления размещены в нижних отделах лёгких. Над этими участками перкуторный звук укорочен и слышны влажные хрипы. В мокроте можно обнаружить кровь.
Дифференциальная диагностика[править | править код]
Повторное развитие болевого синдрома в подостром периоде инфаркта миокарда является поводом для дифференциальной диагностики данного осложнения и повторного инфаркта миокарда[6].
Течение[править | править код]
Возможно циклическое течение постинфарктного синдрома, характеризующееся повторными резкими повышениями температуры тела, развитием клинической картины перикардита, плеврита и сопровождающееся изменением лабораторных показатей[6].
Лечение[править | править код]
При лечении антибиотики неэффективны[7]. Применяют глюкокортикоиды: преднизолон, начиная со стартовой дозы 30—40 мг[7]. После получение позитивного эффекта её уменьшают на 2,5 мг каждые 5—7 суток. Курс: 2—4 недели, при рецидиве — месяц в дозе 2,5—5 мг.
См. также[править | править код]
- Инфаркт миокарда
- Аутоиммунные заболевания
Примечания[править | править код]
Литература[править | править код]
- Н. М. Середюк, Є. М. Нейко, І. П. Вакалюк, І. Г. Купновицька, С. Я. Орнат, Н. Л. Глушко, В. Н. Середюк. Ускладнення інфаркту міокарда та їх лікування // Внутренняя медицина: учебник = Внутрішня медицина: підручник / Є. М. Нейко. — Київ: Медицина, 2009. — С. 124-144. — 1104 с. — ISBN 978-966-10-0067-3.
Источник

Синдром Дресслера (или постинфарктный синдром) – это аутоиммунное осложнение инфаркта миокарда, при котором иммунная система больного начинает вырабатывать антитела, разрушающие собственную соединительную ткань в разных частях организма. Под такие аутоиммунные атаки могут попадать различные органы и ткани: плевра, легкие, перикард, внутренние суставные оболочки.
Обычно это постинфарктное осложнение возникает на 2-8 (иногда 11) неделе после перенесенного инфаркта и выражается характерной триадой – перикардит, пневмонит и плеврит. Кроме этих трех проявлений недуга может наблюдаться поражение синовиальных оболочек суставов или кожи. Такой синдром длится около 3-20 суток и его опасность заключается в том, что после ремиссии могут возникать его периодические обострения, которые в значительной мере отражаются на общем самочувствии больного и осложняют его жизнь.
В этой статье мы ознакомим вас с причинами, формами, симптомами, методами диагностики и терапии синдрома Дресслера. Эта информация поможет вам вовремя заподозрить развитие недуга и принять своевременные меры для его лечения.
Причины
 Синдром Дресслера — аутоиммунный процесс, в котором антигены — видоизмененные белки, образующиеся в ответ на попадание продуктов некроза клеток миокарда в кровь
Синдром Дресслера — аутоиммунный процесс, в котором антигены — видоизмененные белки, образующиеся в ответ на попадание продуктов некроза клеток миокарда в кровь
Первопричиной развития постинфарктного синдрома является гибель клеток миокарда и выход продуктов некроза тканей. В ответ на эти процессы в организме образуются измененные белки, и иммунная система начинает вырабатывать против них антитела. При повышенной иммунной чувствительности к денатурированному белку вырабатываемые вещества начинают атаковать и собственные белки, расположенные на соединительнотканных оболочках, выстилающих поверхность сердца, легких, грудной полости или суставов. В результате такой аутоиммунной агрессии возникают асептические воспалительные процессы в этих органах и тканях.
Подобные сбои в работе иммунной системы могут возникать не только при трансмуральном или крупноочаговом инфаркте, но и в ответ на выполнение кардиохирургических вмешательств. Спровоцировать развитие таких аутоиммунных реакций могут реконструктивные операции на митральном клапане – посткомиссуротомный синдром, или операции на сердце, сопровождающиеся рассечением внешней оболочки сердца – посткардиотомный синдром. Такие синдромы во многом схожи с синдромом Дресслера, и часто их объединяют именно под этим названием. Кроме этого, запускать подобные аутоиммунные процессы могут повреждения сердца, возникающие вследствие травм.
В более редких случаях синдром Дресслера вызывается вирусными инфекциями. При этом в крови больного выявляется повышенное количество антивирусных антител.
Риск возникновения постинфарктного синдрома возрастает под влиянием следующих факторов:
- наличие в анамнезе больного аутоиммунных заболеваний;
- позднее начало двигательной активности после перенесенного инфаркта.
Формы
В зависимости от сочетания тех или иных аутоиммунных поражений соединительной ткани выделяют несколько форм синдрома Дресслера.
Типичная форма
При таком течении синдрома выявляются следующие варианты поражений:
- перикардиальный – аутоиммунное повреждение внешней оболочки сердца (перикарда);
- пневмонический – аутоиммунное повреждение тканей легких;
- плевральный – аутоиммунное повреждение покрывающей грудную клетку и легкие оболочки (плевры);
- перикардиально-плевральный – аутоиммунное повреждение перикарда и плевры;
- перикардиально-пневмонический – аутоиммунное повреждение перикарда и тканей легких;
- плевро-пневмонический – аутоиммунное повреждение плевры и тканей легких;
- перикардиально-плеврально-пневмонический – аутоиммунное повреждение перикарда, плевры и тканей легких.
Атипичная форма
При таком течении постинфарктного синдрома возможны такие варианты:
- суставный – аутоиммунное поражение синовиальных оболочек суставов;
- кожный – аутоиммунное поражение кожи, проявляющееся высыпаниями и покраснениями.
Малосимптомные формы
Такое течение синдрома Дресслера может выражаться следующими проявлениями:
- продолжительная субфебрильная лихорадка;
- увеличение уровня СОЭ в сочетании с лейкоцитозом и эозинофилией;
- упорные боли в суставах (артралгии).
Симптомы
 Помимо болей в области сердца человека с синдромом Дресслера беспокоят общая слабость, повышение температуры тела, озноб и ряд других симптомов
Помимо болей в области сердца человека с синдромом Дресслера беспокоят общая слабость, повышение температуры тела, озноб и ряд других симптомов
Впервые признаки синдрома Дресслера возникают через 2-8 (иногда 11) недель после приступа инфаркта миокарда. У больного возникает сжимающая или давящая боль в груди, ощущение разбитости и слабости, лихорадка (иногда до 39°C, но чаще 37-38°C). После этого клиническая картина дополняется симптомами гидроперикарда и гидроторакса.
Боли в груди могут отдавать в левую руку или лопатку. Они обычно не устраняются приемом Нитроглицерина и длятся от 30 до 40 минут и более. При осмотре больного определяется бледность кожи, учащенный пульс, снижение давления. Выслушивание тонов сердца выявляет «ритм галопа» и глухость тонов. При атипичном течении постинфарктного синдрома могут появляться высыпания и покраснения на коже, боли в суставах.
Классическая триада синдрома Дресслера
Наиболее типичными проявлениями этого недуга являются: перикардит, плеврит и пневмонит.
Перикардит
Интенсивность болей в сердце при этом синдроме может быть различной и варьироваться от умеренной до приступообразной или мучительной. Как правило, в положении стоя она выражена слабее, а в положении лежа на спине становится наиболее ощутимой. Усиливать ее проявления может кашель или попытки глубокого дыхания. Боль может возникать периодически или быть постоянной.
Кроме болей, перикардит при постинфарктном синдроме проявляется следующими симптомами:
- сердцебиение;
- лихорадка и озноб;
- признаки общей интоксикации: слабость, боли в мышцах и суставах, недомогание;
- сухой кашель.
У левого края грудины при выслушивании сердца определяется шум трения перикарда. Особенно явно он прослушивается при наклоне больного вперед. После накопления жидкости в околосердечной сумке шум становится менее выраженным.
В анализе крови выявляется повышение уровня СОЭ, эозинофилов и лейкоцитов.
При тяжелом течении синдрома у больного появляются такие симптомы:
- одышка с эпизодами поверхностного и учащенного дыхания;
- набухание вен на шее;
- отеки на ногах;
- увеличение размеров печени;
- асцит.
Признаки перикардита являются обязательными компонентами синдрома Дресслера и чаще имеют нетяжелое течение. Обычно через несколько дней боли становятся не такими интенсивными, устраняется лихорадка, и общее самочувствие больного улучшается.
Плеврит
При постинфарктном синдроме воспаление плевры может протекать самостоятельно или дополняется другими признаками патологии (перикардитом, пневмонитом и пр.). Плеврит проявляется такими жалобами и симптомами:
- боль или ощущения царапания в груди;
- затрудненность дыхания;
- лихорадка;
- шум трения плевры.
Боли при аутоиммунном плеврите усиливаются при глубоком дыхании или кашле. Как правило, они проходят самостоятельно спустя несколько дней.
При постинфарктном синдроме плеврит может быть сухим, влажным, одно- или двухсторонним.
Пневмонит
Аутоиммунное воспаление легочной ткани выявляется несколько реже, чем плеврит или перикардит. Пневмонит проявляется следующими симптомами:
- сухой или влажный кашель (в мокроте может присутствовать кровь);
- боли в груди;
- одышка.
Как правило, при синдроме Дресслера чаще поражаются именно нижние доли легких. При выстукивании их воспаление проявляется укорочением перкуторного звука, а при выслушивании – мелкопузырчатыми влажными хрипами.
Другие симптомы
В некоторых случаях постинфарктный синдром протекает в виде аутоиммунного воспаления синовиальных оболочек суставов, высыпаний на коже или малосимптомно.
Поражения суставов
При аутоиммунном поражении внутренней суставной оболочки у больного возникают признаки артрита:
- лихорадка;
- боли в пораженном суставе;
- покраснение и отечность кожи над суставом;
- ограничения подвижности;
- парестезии.
При синдроме Дресслера может поражаться один или сразу несколько суставов.
Поражения кожи
Постинфарктный синдром может проявляться в виде поражений кожи. В таких случаях на кожных покровах появляются участки покраснений и элементы сыпи, схожие с эритемой, крапивницей, экземой или дерматитом.
Малосимптомное течение
При малосимптомном варианте течения синдрома Дресслера у больного появляются атралгии и стойкий, продолжительный и необоснованный другими причинами субфебрилитет. В клиническом анализе крови в таких случаях длительное время выявляются следующие отклонения:
- повышение СОЭ;
- эозинофилия;
- лейкоцитоз.
Течение постинфарктного синдрома
Впервые возникнувший синдром Дресслера может длиться от 3 до 20 дней. После этого наступает ремиссия, которая периодически сменяется обострениями.
Как правило, ремиссия достигается лечением. Однако прекращение терапии способно провоцировать рецидивы синдрома, продолжительность которых может составлять от 1-2 до 8 недель.
Диагностика
 В диагностике большое значение имеют данные о недавно перенесенном инфаркте миокарда
В диагностике большое значение имеют данные о недавно перенесенном инфаркте миокарда
Заподозрить развитие синдрома Дресслера возможно по появлению характерных симптомов и жалоб больного, перенесшего инфаркт миокарда 2-3 месяца назад. Для уточнения диагноза назначаются следующие инструментальные и лабораторные виды обследования:
- развернутый клинический анализ крови;
- клинический анализ мочи;
- биохимические, иммунологические анализы крови и ревмопробы;
- ЭКГ;
- Эхо-КГ;
- рентген органов грудной клетки;
- рентген суставов;
- МРТ или КТ органов грудной клетки.
Лечение
В зависимости от тяжести симптомов больным с синдромом Дресслера может предлагаться амбулаторное или стационарное лечение.
Медикаментозное и консервативное лечение
Для устранения признаков аутоиммунного воспаления могут применяться следующие препараты:
- нестероидные противовоспалительные – Индометацин, Аспирин, Диклофенак;
- глюкокортикоидные – Дексаметазон, Преднизолон.
При нетяжелом течении синдрома может быть достаточно назначения только нестероидных противовоспалительных препаратов. При их неэффективности или более тяжелом течении недуга больному рекомендуются глюкокортикоидные средства, которые в более короткие сроки устраняют воспалительную аутоиммунную реакцию. После их приема уже через 2-3 дня состояние пациента значительно улучшается. Как правило, при постинфарктном синдроме рекомендуется длительный прием таких гормональных средств.
В качестве симптоматической терапии больным могут назначаться следующие препараты:
- бета-блокаторы – Конкор, Атенолол и др.;
- кардиотропные средства – Аспаркам, Триметазидин и др.;
- ингибиторы АПФ – Энам, Каптоприл и др.;
- гиполипидемические средства – Ловастатин, Пробуркол и др.;
- антикоагулянты – Аспирин-кардио, Клопидогрель и др.
При необходимости для устранения интенсивных болей могут назначаться инъекции Анальгина с Димедролом или Кетонала. В некоторых случаях, при присоединении инфекций, рекомендуются антибиотики.
Кроме медикаментозного лечения, больным необходимо полностью отказаться от вредных привычек. В свой ежедневный рацион они должны включать больше свежих овощей, зелени, ягод, фруктов, растительных жиров, злаков и круп. Дополнить консервативную терапию недуга могут занятия лечебной физкультурой и дыхательной гимнастикой.
Хирургическое лечение
При возникновении острого выпотного перикардита или плеврита в околосердечной сумке или плевральной полости может скапливаться большой объем жидкости. Для ее удаления могут выполняться такие хирургические манипуляции:
- перикардиальная пункция;
- плевральная пункция.
Синдром Дресслера почти всегда является аутоиммунным осложнением инфаркта миокарда и намного реже провоцируется другими факторами. Его проявления обычно выражаются в характерной триаде: перикардит, плеврит, пневмонит. Для лечения этого ухудшающего качество жизни больного недуга применяются нестероидные противовоспалительные или глюкокортикоидные препараты.
Специалист рассказывает о синдроме Дресслера (англ. яз.):
Источник
Описание:
Синдром Дресслера – одно из возможных осложнений инфаркта миокарда. Основной симптомокомплекс синдрома Дресслера включает в себя перикардит, плеврит, пневмонию, воспалительные поражения суставов, лихорадку. В крови при синдроме Дресслера наблюдаются типичные признаки воспаления (увеличение количества лейкоцитов и скорости оседания эритроцитов), а также, характерное для аутоиммунной реакции повышение титра антимиокардиальных антител. Антитела появляются в ответ на некроз миокарда и проникновения в кровь продуктов распада тканей.
Синдром Дресслера может регистрироваться на 2 – 6 неделе инфаркта миокарда, но иногда сроки его появления могут уменьшаться до 1 недели или растягиваться до нескольких месяцев. Течение синдрома иногда принимает тяжелый и затяжной характер, может длиться в течение нескольких лет с периодическими с ремиссиями и обострениями.
Симптомы:
Все симптомы синдрома Дресслера редко появляются одновременно. Основным обязательным симптомом является перикардит.
При перикардите появляются боли в области сердца, которые могут иррадиировать в шею, левое плечо, лопатку, брюшную полость. По своему характеру боли бывают острыми, приступообразными, давящими или сжимающими. Боли обычно усиливаются от кашля, глотания или даже дыхания, а ослабевают в положении стоя или лежа на животе. Боли обычно длительные и уменьшаются после выделения воспалительного экссудата в полость перикарда. При выслушивании больных перикардитом – определяется шум трения перикарда. Шум также уменьшается после появления жидкости в полости перикарда. Течение перикардита в большинстве случаев нетяжелое. Боли стихают в течение нескольких дней, а количество скопившегося в полости перикарда экссудата в очень незначительной степени ухудшает работу сердца
Плеврит при синдроме Дресслера проявляется болями в боковых отделах грудной клетки. Боли усиливаются при дыхании. Характерно затруднение дыхания. При выслушивании определяется шум трения плевры. Простукивание грудной полости указывает на скопление жидкости в плевральной полости в местах притупления перкуторного звука. Плеврит может быть односторонним и двусторонним, сухим (фибринозным) или экссудативным.
Лихорадка при синдроме Дресслера необязательна. Чаще значения температуры поднимаются не выше 38 градусов, но могут находиться и в пределах нормы.
Пневмония является более редким симптомом синдрома Дресслера. Больные могут жаловаться на кашель со слизистой мокротой, иногда – с примесью крови. При выслушивании большого очага воспаления выявляется жесткое дыхание и влажные хрипы. На рентгеновском снимке выявляться небольшие очаги уплотнения легочной ткани.
Суставные нарушения обычно затрагивают левый плечевой сустав. Воспалительный процесс приводит к болям и ограничению подвижности сустава. Распространение антител по организму может привести к вовлечению в патологический процесс других крупных суставов конечностей.
При синдроме Дресслера может наблюдаться сердечная недостаточность, а также типичные аутоиммунные проявления – поражения почек (гломерулонефрит) и сосудов (геморрагический васкулит).
Причины возникновения:
Основными причинами, приводящими к развитию синдрома Дресслера, являются крупноочаговые и осложненные инфаркты миокарда, а также инфаркты, осложненные кровотечениями в полость перикарда. Типичные признаки синдрома Дресслера могут появляться и после повреждений сердца – кардиохирургических вмешательств, ранений, контузий сердца, непроникающих ударов в область сердца и некоторых других причин.
Механизмом развития синдрома Дресслера считается аутоиммунная реакция, возникающая в ответ на антигены тканей миокарда и перикарда. Определенную роль играют и антигены крови, попадающей через разрывы сердечной мышцы в полость перикарда (наружной оболочки сердца). Антитела к тканям сердца могут обнаруживаться и у больных без признаков синдрома Дресслера, но при диагностированном заболевании антитела присутствуют в крови постоянно и в большом количестве. При аутоиммунной реакции образуются растворимые иммунные комплексы, которые оседают в различных органах, приводя к их повреждению.
При синдроме Дресслера в крови также наблюдается большое количество цитотоксических лимфоцитов (Т-клеток). Цитотоксические клетки атакуют и разрушают клетки, содержащие соответствующие специфические антигены, в том числе и собственные ткани организма.
Лечение:
Традиционным средством лечения аутоиммунных заболеваний считаются нестероидные противовоспалительные средства. Больным назначают ибупрофен или индометацин, реже – аспирин и его аналоги. Другие препараты этой группы не показаны из-за возможности отрицательного влияния на зону вокруг инфаркта.
При отсутствии эффекта от противовоспалительных средств используют кортикостероидные гормоны (преднизолон). Применение глюкокортикостероидов не должно быть длительным, так как под их влиянием возможно формирование аневризмы и разрыв миокарда, а также торможение процесса рубцевания пораженных тканей и истончение рубца. Иногда хороший терапевтический эффект достигается при использовании малых доз гормональных препаратов в сочетании с противовоспалительными средствами. В тяжелых случаях может потребоваться внутривенное введение глюкокортикоидов.
Редким осложнением синдрома Дресслера является тампонада сердца. При тампонаде происходит сдавление сердца жидкостью, скопившейся в полости перикарда. В этом случае может быть проведен прокол полости перикарда (перикардиоцентез) для освобождения его от жидкости.
Посмотреть профильные лечебные заведения
Источник
