Изолированный мочевой синдром при гломерулонефрите прогноз

Гломерулонефрит это поражение клубочков в почках, отвечающих за трансформацию плазмы крови в мочу первичного типа. Наиболее распространены острый и хронический виды, протекающие в разных вариантах.
Загрузка …
Причины заболевания и его тяжесть различаются, в одних случаях изменения видны только в поле зрения микроскопа обычного типа, в других случаях необходим электронный, с большим увеличением. Но независимо от морфологии, врач ставят подозрение на гломерулонефрит в случаях повышенного давления, белка и эритроцитов в анализах мочи, а также общей отечности.
Виды гломерулонефрита
В зависимости от степени преобладания тех или иных симптомов и их выраженности, среди разновидностей гломерулонефрита есть несколько клинических вариантов.
Хронический гломерулонефрит с изолированным мочевым синдромом
Хронический гломерулонефрит с изолированным мочевым синдромом встречается чаще прочих вариантов, и, как правило, обнаруживается совершенно случайно. У больного нет жалоб на состояние, нет отёков и повышенного давления, цвет мочи неизмененный и в нормальных пределах. И только при плановой диспансеризации на анализах мочи случайно обнаруживается белок и эритроциты вплоть до 2г в сутки.

Протекание гломерулонефрита такого рода (ХГН) доброкачественное и не требует применения агрессивных схем лечения. Поскольку пациенты не могут обнаружить симптомы, часто начало заболевания пропускают и обращаются к врачу только на стадии развития почечной недостаточности.
Специалисты отмечают, что в некоторых случаях у пациентов отмечается повышенная утомляемость, слабость и утренняя пастозность лица. При обследовании отсутствуют признаки гипертрофии левого желудочка, глазное дно изменениям не подвержено.
Обострение этой формы заболевания происходит при инфицировании, переохлаждении или беременности. Обострение сопровождается возрастанием гематурии и протеинурии в два раза и выше. При этом повреждается клубочковая структура в почках и развивается иммунокомплексная патология. На этой стадии возможно появление отёков и высоких отметок артериального давления.
Рецидивы встречаются довольно редко, но приводят к преобразованию этого вида в гипертонический или нефротический. Гломерулонефрит такого вида длится до 25 лет. Выживаемость пациентов составляет 90%. Дифференциация заболевания происходит с хроническим пиелонефритом, на анализах мочи по методу Нечипоренко заметны лейкоциты в активной форме, неизмененные эритроциты, внеклубочковая микрогематурия.
Нефротический вид
Гломерулонефрит невротического вида бывает в 22% всех случаев заболевания, и пропустить его начало очень сложно. Нефротический синдром характеризуется следующими факторами:
- выделение белка в объеме 3 грамм в сутки вместе с мочой, при этом ставится диагноз протеинурии;
- сильная отечность всего лица и ног, а также внутренних полостей, при этом в легких возникают плевриты, в полости брюшины – асциты, а в сердечной сумке – гидроперикардит;
- белок в плазме крови резко снижается, ставится диагноз гипопротеинемии;
- вместе с мочой теряются альбумины, более лёгкие части белковых клеток, диагноз звучит как гипоальбуминемия;
- обнаружение гиперлипидемии, когда холестерин доходит до отметки 12 г на литр и выше. Липопротеиды с низкой плотностью повышаются и вместе с триглицеридами.
Этот вариант гломерулонефрита требует серьезного и длительного лечения, поскольку помимо перечисленных симптомов, у пациента возникают следующие состояния:
- снижается иммунная система и сопротивляемость проникающим инфекциям, поскольку вместе с мочой выводится медь и цинк;
- повышается риск тромбозов, остеопороза, поскольку вместе с белком организм теряет витамин D;
- проявляются симптомы начального гипотериоза, из-за потери тиреотропных гормонов;
- из-за возникшей гиперлипидемии осложняется атеросклероз и возрастает риск инсульта или инфаркта;
- самая опасное из всех осложнений при нефротическом синдроме – гиповолемический шок и отёк мозга.
Гипертонический вид
Самый яркий симптом этого заболевания заключается в повышенном артериальном давлении. На анализах мочи отмечается небольшая по показателям протеинурия и рост эритроцитов. При выявлении болезни нужно начинать лечение как можно скорее, применяя гипотензивные препараты в правильной дозировке.
Систематический прием и соблюдение рекомендаций может нормализовать артериальное давление и стабилизировать состояние на долгий срок. Если проигнорировать симптомы и не начать лечение, почечная недостаточность проходит в ускоренном темпе развития.

Смешанный вид
Гломерулонефрит смешанного варианта заключается в дополнении нефротического синдрома высоким давлением. Таким образом, к симптомам нефротического вида добавляются все опасности для организма при высоком давлении. Дисфункция почек достигается очень быстро, к тому же пациент подвержен различным сосудистым заболеваниям.
Гематурический вид
Чаще всего эта разновидность проявляется у мужчин. Характеризуется отсутствием повышенного давления и отечности, на анализах мочи явных отклонений нет, кроме эритроцитурии и небольшой протеинурии, до 1 грамма в сутки. Многие провоцирующие факторы вызывают макрогематурию, когда моча окрашивается в красный цвет, и не обнаруживается более 100 тел эритроцитов на поле зрения микроскопа.
В отличие от патологии урологического плана и мочекаменной болезни, при гематурическом виде заболевания нет болевых синдромов в пояснице или в области живота. Как ни странно, чем ярче симптоматика заболевания такого типа, тем лучше прогноз на выздоровление, сохранение функции почек.
Острый вид
Острая форма патологии не самый частый вариант, но и не самый хороший. Часто начинается нефротическим синдромом, но после переходит в хронический. Возможен ациклический вариант, когда изменение заметно лишь на анализах мочи и слегка повышенном давлении. В таком случае перехода в хроническую стадию не будет.
Классическое протекание острого гломерулонефрита – циклическое. Через неделю или 2 после проникновения инфекции появляются симптомы нефротического синдрома в виде гематурии, отёков и высокого давления. Возможно появление болевого синдрома в пояснице или животе, но через 2 или 3 дня наступает улучшение.
Быстропрогрессирующий вид
Подострый гломерулонефрит в начальной стадии симптомами напоминает острый. Возникает нефротический синдром, но выздоровления с течением времени не обнаруживается. Усиливаются отёки, появляется диурез и нарастает давление. Буквально через месяц развивается почечная недостаточность.
Диагностика и выбор специалиста для лечения
Лечением гломерулонефрита занимаются неврологи, но диагностика производится терапевтами и педиатрами. При необходимости прибегают к помощи кардиолога, особенно в случаях высокого давления.
Диагностика гломерулонефрита очень разноплановая и состоит из разных компонентов. Обследование пациентов с подозрением на эту болезнь предполагает исследование почек, скорость развития заболевания и множество других факторов.
Традиционными считаются следующие способы обследования:
- общий анализ мочи, где наиболее информативными показателями будут эритроциты, белки и лейкоциты;
- общий анализ крови для выявления СОЭ, биохимия;
- исследование в лаборатории мочи по показателю удельного веса;
- выявление общего уровня белка в крови;
- проведение электрокардиограммы пациенту;
- УЗГД, представляющее собой допплерографию сосудов в почках;
- ультразвуковое исследование почек;
- в некоторых случаях нужна биопсия почек;
- обследование микропрепарата в почках.
Лечение
Гломерулонефрит в хронической форме требует строго соблюдения рекомендаций доктора, что может приостановить распространение болезней и ее обострение.
- Пациент должен придерживаться почечной диеты, ограничивающей острые блюда, соль и алкоголь. Суточная норма белка должна быть увеличена, поскольку большая часть белков выводится вместе с мочой при протеинурии;
- Необходимо исключить повышенную влажность, переутомление и нахождение долгое время в холодном месте;
- Важно избегать заражения вирусными инфекциями, не делать вакцины и не контактировать с аллергенами.
Типовая медикаментозная схема лечения гломерулонефрита заключается в применении и иммуномодулирующих и иммуносупрессивных препаратов, противовоспалительных средств негормонального типа, антикоагулянтов при выявленной гематурии, цитостатиков и глюкокортикостероидов.
Также применяют лекарственные средства для снятия отеков, это диуретическая группа, и снижения давления, гипотензивные препараты. Специалисты рекомендуют во время обострения ложиться в стационар, а при наступлении ремиссии поддерживать терапию в амбулаторных условиях и желательно отправиться на санаторно-курортное лечение.
Прогноз
При заболевании гломерулонефритом прогноз зависит от формы болезни и степени распространения в организме:
| № | Полезная информация |
|---|---|
| 1 | латентный гломерулонефрит с изолированным мочевым синдромом долгие годы не проявляет себя и прогрессирует достаточно медленно. У 20% больных гематурическая форму можно вылечить сочетанием стероидных препаратами и медикаментов – коагуляторов |
| 2 | воспаления без осложнений, которые выявляются у ребенка школьного возраста, при проведении гормональной терапии щадящего свойства в сочетании с цитостатиками, позволяют добиться успеха в 80% случаев |
| 3 | гипертензивные гломерулонефриты лечатся препаратами различных дозировок, снижающими артериальное давление. Если будет назначена неправильно терапия, может возникнуть сердечная недостаточность, атеросклеротические бляшки и возрастет риск инсульта |
| 4 | при отечной разновидности заболевания прогноз чаще всего неблагоприятный. Нефротические виды являются свидетельством дисфункции почек и отсутствия фильтрации. Развитие почечной недостаточности наступает достаточно быстро |
| 5 | смешанная форма гломерулонефрита отмечается самыми негативными прогнозами |

Профилактика
Необходимо проходить профилактические мероприятия, которые помогут не допустит возникновения гломерулонефрита, в частности:
- стараться избегать переохлаждения. Если у человека замерзают ноги или всё тело, это напрямую оказывает влияние на почки, которые могут воспалиться. На этом фоне возможно развитие гломерулонефрита, хронических невритов и пиелонефрита;
- нельзя раздражать почки вредной пищей и алкоголем в избытке, это касается и газированных напитков, поскольку они провоцируют возникновение патологии;
- при гломерулонефрите хронической формы важно регулярно обследоваться у врача и получать рекомендации по излечению;
- стараться вести здоровый образ жизни, спать достаточное количество часов, а при бодрствовании уделять некоторое время спорту. Это способствует укреплению иммунитета и защите от многих видов болезней.
YouTube responded with an error: The request cannot be completed because you have exceeded your <a href=»/youtube/v3/getting-started#quota»>quota</a>.
Загрузка…
Источник
Содержание статьи:
Гломерулонефрит – диффузное мультифакторное заболевание клубочкового аппарата почек иммунного или аллергического генеза.
Хронический воспалительный процесс в клубочках ведет к утрачиванию функциональной способности почек избавлять кровь от токсинов.
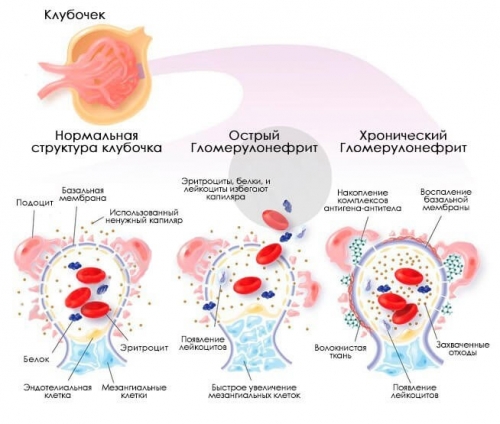
Длительно существующая патология всегда осложняется развитием хронической почечной недостаточности.
О хронизации процесса ведут речь, когда иммунное воспаление в почках существует в течение года.
Код по международной классификации болезней МКБ-10:
N03 Хронический нефритический синдром
Патогенез
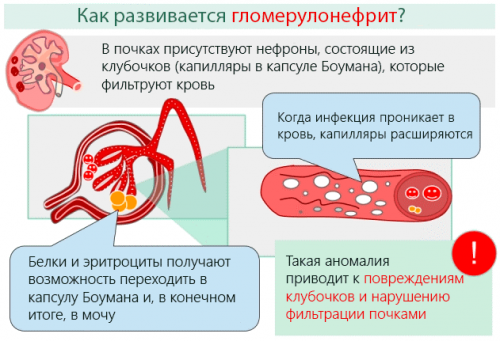
1. В стенках сосудов почечных клубочков происходят следующие изменения:
Повышается проницаемость сосудистой стенки почечного клубочка для клеточных элементов.
Происходит формирование микротромбов с последующей закупоркой просвета сосудов гломерулярного аппарата.
Кровообращение в видоизмененных сосудах нарушается, вплоть до полной ишемии.
Происходит оседание эритроцитов на важных почечных структурах нефрона: боумановой капсуле, почечных канальцах.
Процесс фильтрации крови и выработка первичной мочи нарушается.
Нарушение кровообращения в почечном клубочке влечет за собой запустевание просвета и склеивание стенок, с последующим преобразованием нефрона в соединительную ткань. Постепенная утрата структурных единиц приводит к уменьшению объема фильтруемой крови (одна из причин ХПН). Способных нормально выполнять свою работу нефронов становится все меньше, что приводит к отравлению организма продуктами обмена веществ, при этом необходимые вещества возвращаются в кровь в неполном объеме.
Этиология и провоцирующие факторы
Этиология ХГН следующая:
— Инфекционные агенты — бактериальные (Str,Staf, Tbs и др.), вирусные (гепатит В,С, цитомегаловирус, ВИЧ)
— Токсические агенты — алкоголь, наркотики, органические растворители, ртуть
Причина в большинстве случаев – бета-гемолитический стрептококк группы А.
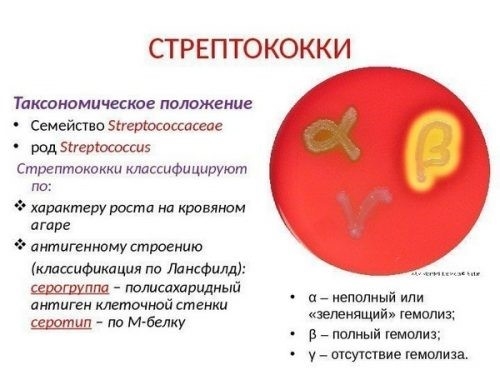
Заболевания, способствующие развитию патологии:
• Ангина и хронический тонзиллит,
• Скарлатина,
• Инфекционные болезни сердца,
• Сепсис,
• Воспаление легких,
• Паротит,
• Ревматологические болезни,
• Аутоиммунная патология.
Классификация хронического гломерулонефрита
| Форма гломерулонефрита | Активность почечного процесса | Состояние функций почек |
| 1. Острый гломерулонефрит — с нефритическим (гематурическим) синдромом | 1. Период начальных проявлений (разгара) 2. Период обратного развития 3. Переход в хронический гломеруло-нефрит | 1. Без нарушений функций почек 2. С нарушением функций почек 3. Острая почечная недостаточность |
| 2. Хронический гломерулонефрит — гематурическая форма | 1. Период обострения 2. Период частичной ремиссии 3. Период полной клинико-лабораторной ремиссии | 1. Без нарушений функций почек 2. С нарушением функций почек 3. Хроническая почечная недостаточность |
| 3. Подострый (злокачественный) гломерулонефрит | 1. С нарушением функций почек 2. Хроническая почечная недостаточность |
Морфологическая классификация ХГН
— Диффузный пролифертивный
— С «полулуниями»
— Мезангиопролиферативный
— Мембрано-пролиферативный (мезангиокапиллярный)
— Мембранозный
— С минимальными изменениями
— Фокально-сегментарный гломерулосклероз
— Фибриллярно-иммунотактоидный
— Фибропластический
Классификация основана на оценке клинико – лабораторных синдромов, патогенеза (первичный, вторичный), функциональной способности почек (с утратой, без утраты, ХПН) и морфологии.
Течение ХГ бывает:
• Рецидивирующим (ремиссия сменяется обострением).
• Персистирующим, (постоянная активность иммунного воспаления в клубочках с сохранением функциональных способностей нефронов длительно).
• Прогрессирующим (постоянная активность процесса с тенденцией к почечной недостаточности, и постепенным снижением клубочковой фильтрации).
• Быстро прогрессирующим (процесс протекает настолько активно, что уже через небольшой промежуток времени формируется ХПН).
Клинические проявления
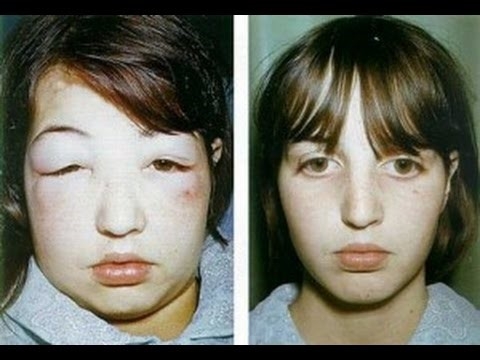
В большинстве случаев, для патологии характерно медленное развитие. Многие больные не могут вспомнить, когда было начало и после чего они заболели.
Наиболее типичные признаки:
• Диурез зависит от степени выраженности хронической почечной недостаточности: уменьшение суточного диуреза (олигоурия) на начальной стадии, при прогрессировании — полиурия (много мочи) с исходом в анурию в терминальной стадии ХПН, в клиническом анализе мочи патологическое содержание белка и эритроцитов.
• Преобладает мочеиспускание, преимущественно, в ночные часы: ноктурия.
• Отеки: от незначительных до выраженных, локализация различна.
• Слабость, утомляемость.
• Повышение температурной реакции.
• Развитие стойкой гипертензии.
• Жажда, запах ацетона в выдыхаемом воздухе, кожный зуд свидетельствуют о запущенности болезни и прогрессе ХПН.
Различают несколько форм хронического гломерулонефрита
Гломерулонефрит с изолированным мочевым синдромом
Изолированный мочевой синдром характеризуется следующими признаками:
• Бессимптомная гематурия
• Бессимптомная протеинурия
• Отсутствие жалоб
• Отсутствие отеков, АГ
Наиболее распространенный вариант, отличается доброкачественностью течения (агрессивного лечения не назначают). Жалоб у пациента при этой форме нет.
При обследовании в моче обнаруживается белок в незначительном количестве и эритроциты.
Так как заболевание протекает скрытно, а прогрессирование почечной недостаточности медленное, но постоянное, иногда у впервые обратившихся больных обнаруживают все лабораторные и клинические признаки ХПН.
Латентная форма хронического гломерулонефрита, несмотря на доброкачественность течения при своевременной диагностики, может быть причиной почечной недостаточности.
Нефротическая форма гломерулонефрита
Занимает чуть более 20% случаев. Отличается выраженными клиническими проявлениями, ведущим симптомом является появление значительных отеков.
В клиническом анализе мочи потеря белка (преимущественно, альбуминов) более 3 г/сут., из – за чего в плазме белковых субстанций, наоборот, не хватает.
Повышение уровня холестерина крови, триглицеридов и липопротеидов низкой плотности.
Нефротическая форма гломерулонефрита — показание к экстренной госпитализации пациента, так как состояние его расценивается, как тяжелое, из-за развившегося асцита, плеврита и т.д. на фоне массивных отеков. Помимо этого, больной имеет риск развития вторичной инфекции на фоне сниженного иммунитета, остеопороза, тромбообразования, гипотиреоза, атеросклероза, инфаркта, инсульта.
Вся вышеперечисленная патология является следствием нарушения водно–электролитного баланса (потеря с мочой цинка, меди, витамина Д, кальция, тиреотропных гормонов и т.д.).
Самыми грозными осложнениями нефротической формы гломерулонефрита является отек мозга и гипволемический шок.
Смешанный вариант или гипертоническая форма гломерулонефрита
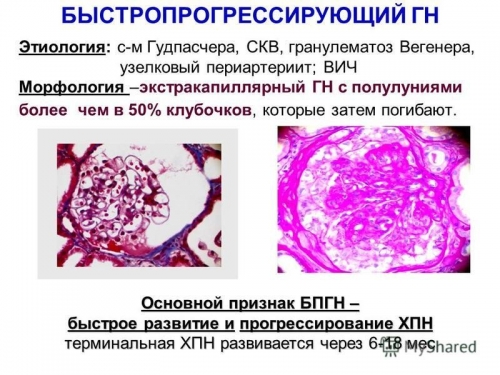
Характеризуется сочетанием нефротического синдрома и стойкой гипертензии (повышение артериального давления). Типично быстрое прогрессирование с исходом в ХПН, из-за пагубного влияния гипертензии на сосуды почек.
Гематурическая форма гломерулонефрита
Хронический гломерулнефрит у мужчин чаще бывает в гематуричекой форме.
Отеки не проявляются, нет повышения артериального давления.
Выраженной протеинурии нет (не более 1г/сут.), но есть гематурия (эритроциты в моче).
К провоцирующим гематурический хронический гломерулонефрит факторам, относятся:
• алкогольная интоксикация,
• отравление какими- либо веществами,
• простудные заболевания при болезни Берже.
Нефрологи отмечают такую закономерность: чем ярче клинические проявления, тем больше шансов на полное восстановление функциональной способности почек.
Необходимо помнить, любая форма ХГ, при стечении определенных обстоятельств, может переходить в острую стадию с клиникой, типичной для острого гломерулонефрита.
Хронический гломерулонефрит в стадии обострения будет лечиться по схеме, используемой в терапии острого иммунного воспаления почек.
Как диагностировать хронический гломерулонефрит

Важную роль в диагностике ХГ отводят клинико-лабораторным исследованиям. Во время беседы врача с пациентом обращают внимание на наличие инфекционных заболеваний в анамнезе, сопутствующую патологию, в частности, системные заболевания, уточняют урологический анамнез.
• Общий клинический анализ мочи
Моча при хроническом гломерулонефрите вариабельна, это зависит от морфологии патологического процесса. Типично снижение удельного веса; чем больше количество белка в моче (до 10 г/сут.), тем больше данных за нефротическую форму.
Присутствуют эритроциты: макрогематурия или микрогематурия. В осадке мочи обнаруживают гиалиновые и зернистые цилиндры (нефротическая и смешанная форма), фибрин.
Для гипертонической формы типично снижение клубочковой фильтрации.
• Биохимия крови
1. повышение уровня кретинина, мочевины,
2. гипопротеинемия и диспротеинемия,
3. гиперхолестеринемия.
4. повышение титра антител к стрептококку (АСЛ-О, антигиалуронидаза, антистрептокиназа),
5. снижение уровня С3 и С4,
6. повышение всех иммуноглобулинов М, G, А
7. нарушение электролитного баланса.
• Посев мочи на флору и чувствительность к препаратам.
• Проба Зимницкого.
• Проба Нечипоренко.
• проба Реберга.
Инструментальная диагностика
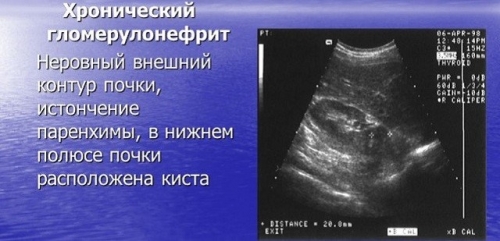
• УЗИ почек с допплером
На начальных этапах ультразвуковая диагностика выраженных изменений не выявляет.
Если имеет место прогрессирование хронического гломерулонефрита, возможны склеротические процессы в почках с уменьшением их размеров.
• Обзорная и экскреторная урография, радиоизотопная сцинтиграфия позволяют оценить функцию каждой почки по отдельности и общее состояние паренхимы.
• ЭКГ
Если у пациента стойкая гипертензия, электрокардиография подтвердит гипертрофию (увеличение размеров) левого желудочка.
• Осмотр глазного дна
Симптомы аналогичны с таковыми при гипертонии:
1. сужение артерий,
2. расширение вен,
3. точечные кровоизлияния,
4. микротромбоз,
5. отечность.
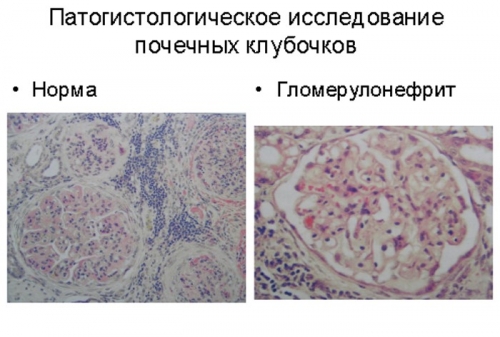
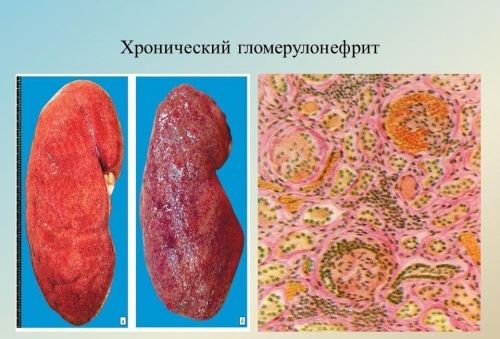
Для определения морфологической составляющей формы ХГ возможно проведение диагностической биопсии. По результатам морфологического заключения выбирается тактика лечения.
Процедура считается инвазивной и имеет ряд противопоказаний:
• Единственная почка или отсутствие функции коллатеральной почки.
• Коагулопатии.
• Правожелудочковая недостаточность.
• Инфекционные процессы.
• Гидронефроз.
• Поликистоз.
• Тромбоз почечных артерий.
• Рак почки.
• Инфаркты, инсульт в острой стадии.
• Спутанность сознания.
Дифференциальную диагностику проводят со следующими заболеваниями:
• хроническим пиелонефритом,
• геморрагической лихорадкой с почечным синдромом,
• нефролитиазом,
• гипертонической болезнью,
• туберкулезным поражением мочеполовых органов и др.
Лечение при хроническом гломерулонефрите

Схема терапии будет зависеть от формы заболевания, клинических проявлений, сопутствующей патологии, присутствием осложненений.
Основные аспекты лечения при хроническом гломерулонефрите на нормализацию артериального давления, устранение отеков и максимального удлинения додиализного промежутка времени.
Рекомендуется нормализовать режим труда и отдыха, избегать переохлаждения, работ с токсическими веществами.
Обращают внимание на своевременную санацию очагов возможной инфекции: кариес, миндалины, горло и т.д.
Диета при хроническом гломерулонефрите

Важное значение придают правильному режиму питания.
Хроническая почечная недостаточность приводит к нарушению электролитного баланса крови, самоотравлению организма в результате скопления токсических веществ.
Грамотно подобранное питание в состоянии скорректировать неблагоприятное воздействие токсинов на организм на начальной стадии ХПН. Да и на всех прочих стадиях хронической почечной недостаточности без диеты никуда.
Что можно кушать при гломерулонефрите — объединяет диета (стол №7).
Ее основные тезисы:
• Отказ от соли.
• Уменьшение количества потребляемой жидкости.
• Введение в рацион продуктов питания с повышенным содержанием калия и кальция.
• Ограничение потребления животных белков.
• Введение в рацион растительных жиров и углеводов.
Правильное питание при ХГ позволит дольше обходиться без гемодиализа или трансплантации почки
Лекарства при хроническом гломерулонефрите

Иммуносупрессивные препараты
Препаратами первой линии являются иммуносупрессивные средства. За счет подавляющего действия на активность иммунитета происходит замедление патологических процессов в клубочковом аппарате почки.
Стероиды
Дозировка преднизолона рассчитывается индивидуально, 1 мк/кг на сутки, в течение 2 месяцев, с постепенным снижением во избежание синдрома отмены. Периодически назначают пульс-терапию (введение кортикостероидных препаратов в высокой дозе краткосрочно). При нерегулярности приема, неправильной дозировке, несвоевременно начатой терапии и при тяжелой степени иммунных нарушений эффективность снижается.
Противопоказанием для лечения нестероидными гормонами служат следующие состояния:
• туберкулез и сифилис в активной форме,
• вирусные офтальмологические заболевания,
• инфекционные процессы,
• лактация,
• пиодермии.
С осторожностью стероиды применяют при сахарном диабете, тромбоэмболии, герпесе,
системном кандидозе, гипертонии, болезни Иценко-Кушинга, тяжелая форма ХПН.
Цитостатики
Применяют при прогрессирующих формах хронического пиелонефрита у мужчин и женщин, и во всех случаях, когда имеются противопоказания к назначению стероидных лекарств, либо появлении осложнений, либо при отсутствии эффекта от терапии.
Иногда в схему лечения включают одновременно и гормональные препараты и цитостатики.
Противопоказания: беременность и активная фаза инфекционных процессов.
С осторожностью: выраженные нарушения функции печени и почек, патология крови.
Список цитостатиков при хроническом гломерулонефрите у мужчин и женщин:
• Циклофосфамид,
• Хлорамбуцил,
• Циклоспорин,
• Азатиоприн.
Осложнения: геморрагический цистит, пневмония, агранулоцитоз (патологические изменения в крови, угнетение кроветворения).
При развившихся побочных эффектах терапию цитостатиками при хроническом гломерулонефрите у мужчин и женщин отменяют.
Нестероидные противовоспалительные средства
Считалось, что Индометацин, Ибуклин, Ибупрофен способны подавлять аутоиммунный ответ. НПВС назначают не все нефрологи, так как препараты из группы НПВС обладают токсическим влиянием на почки и часто провоцируют развитие лекарственной нефропатии даже без гломерулонефрита.
Антиокоагуляны и антиагреганты
Способствуют улучшению реологических свойств крови. Препятствуют процессам тромбообразования в почечных клубочках и слипанию сосудов. Наиболее часто используют Гепарин курсом от 3 до 10 недель в индивидуальных дозировках, которые зависят от множества факторов, в том числе, и от показателей коагулограммы.
Симптоматическая терапия
Симптоматическая терапия зависит от клинических проявлений хронического гломерулонефрита и включает в себя:
• Гипотензивные препараты.
• Мочегонные средства.
• Антибиотики.
Гипотензивные препараты
Некоторые формы ГМ характеризуются стойким повышением артериального давления, поэтому обосновано назначение гипотензивных средств из группы ингибиторов АПФ:
• каптоприл,
• эналаприл,
• рамиприл.
Мочегонные препараты
Для активации тока жидкости в нефроне применяют мочегонные средства:
гипотиазид,
фуросемид.
Антибактериальные препараты
Иногда ХГ протекает на фоне каких — либо инфекций, в этом случае назначают антибактериальные препараты для предупреждения вторичного инфицирования. Чаще назначают защищенные пенициллины, так как лекарства обладают меньшей токсичностью и эффективны против бета — гемолитического стрептококка группы А.
При непереносимости пенициллинов можно применять антибиотики цефалоспорины. Обосновано применение антибиотиков при доказанной связи развития гломерулонефрита с инфекционным процессом, например, у мужчины или женщины гломерулонефрит после стрептококковой ангины появился спустя 14 дней.
Исход хронического диффузного гломерулонефрита – всегда — вторичное сморщивание почек и наступление хронической почечной недостаточности.
Если ХПН привела к значительным нарушениям в работе организма, при достижении уровня креатинина от 440 мкмоль/л показано проведение программного гемодиализа. В этом случае обосновано направление пациента для освидетельствования на инвалидность. Сам по себе диагноз ХГ, без нарушения функции почек, права на инвалидность не дает.
При гиперхолестеринемии назначают статины, чтобы снизить уровень холестерина.
Есть хорошие отзывы от применения плазмофереза при гломерулонефрите.
Хронический гломерулонефрит у детей
В педиатрии гломерулонефрит у детей занимает второе место после инфекций мочевыводящих путей. Чаще заболеванию подвержены дети в возрасте от 3 до 9 лет.
Мальчики сталкиваются с иммунным воспалением в почках в 2 раза чаще, чем девочки. В ряде случаев, патология развивается спустя 10-14 дней после перенесенной детской инфекции. Также как и у взрослых мужчин и женщин, хронический гломерулонефрит является исходом острого иммунологического процесса в почках.
Клинические проявления, формы, признаки идентичны.
Лечение менее агрессивно из-за возраста.
Хронический гломерулонефрит у детей лечит врач нефролог.
Профилактика обострений при хроническом гломерулонефрите сводится к своевременной санации очагов воспаления, регулярном контроле клинико-лабораторных показателей, соблюдении диеты, избегании переохлаждения, своевременного прохождения терапии.
Прогноз при хронических гломерулонефритах в зависимости от морфологического варианта
• ГН минимальных изменений — сохранность функции почек через 5 лет — 95%;
• Мембранозный ГН — сохранность функции почек через 5 лет — 50-70%
• ФСГС — сохранность функции почек через 5 лет — 45 -50%
• Мезангиопролиферативный — сохранность функции почек через 5 лет — 80%
• Мембранозно-пролиферативный — сохранность функции почек через 5 лет — 45 — 60%
Длительность жизни зависит от клинического варианта болезни и особенностей функционального состояния почек.
Благоприятный прогноз при латентном варианте (при условии своевременного лечения), сомнительный при гематурическом и гипертоничском вариантах.
Прогноз неблагоприятный при нефротической и смешанной форме гломерулонефрита.
Автор
Врач-уролог Виктория Мишина
Дата публикации
30.06.2017
Источник
