Грануляционный полип код по мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
Названия
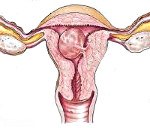
Название: Плацентарный полип.

Плацентарный полип
Описание
Плацентарный полип. Полипозное образование, формирующееся в полости матки из остатков ткани плаценты после осложненных родов, искусственного прерывания беременности или выкидыша. Патологические проявления, вызываемые плацентарным полипом, включают в себя поздние послеродовые или послеабортные кровотечения, иногда довольно интенсивные, приводящие к развитию анемии и присоединению вторичной инфекции. Плацентарный полип диагностируется путем сбора акушерско-гинекологического анамнеза, проведения бимануального исследования, УЗИ, гистероскопии и РДВ с гистологическим анализом соскоба. Лечение плацентарного полипа – хирургическое (удаление корнцангом, лазером, гистерорезектоскопия и тд ).
Дополнительные факты
Плацентарный полип – патологическое разрастание, образующееся из оставшихся в полости матки частей плаценты. Может иметь широкое основание или тонкую ножку. По данным зарубежных авторов, плацентарные полипы встречаются примерно в 0,36% родов. Плацентарный полип следует отличать от децидуального полипа матки – доброкачественного разрастания слизистой эндоцервикса с его гормональной трансформацией (децидуализацией) в период беременности, которое не требует специального лечения и не угрожает здоровью женщины и плода. Между тем, плацентраный полип расценивается в гинекологии как патологическое образование, поскольку не исчезает самостоятельно, сопровождается выраженными кровотечениями, предрасполагает к развитию серьезных осложнений: малокровия, эндометрита, сепсиса, бесплодия.
Плацентарный полип
Причины
Формированию плацентарного полипа предшествует завершившаяся или прервавшаяся беременность. При этом исход беременности может быть различным: роды (естественные или кесарево сечение), самопроизвольное прерывание (выкидыш), медицинский аборт, замершая беременность с последующим инструментальным удалением плодного яйца. Однако во всех случаях начало развитию полипа дают задержавшиеся в полости матки дольки плаценты или плацентарные ворсины, замурованные в слои фибриноида или тромботические массы. Задержке плацентарной ткани в полости матки способствует нерациональное ведение последового периода, неполное отделение и удаление последа при кесаревом сечении, неполный кюретаж полости матки при медицинском аборте или выкидыше.
Оставшийся в полости матки и плотно прикрепленный к ее стенке фрагмент плацентарной ткани в течение короткого времени покрывается сгустками крови и фибрина, прорастает соединительной тканью. Внешне плацентарный полип выглядит как плоское (стелющееся) или грибовидное разрастание. В патоморфологическом отношении принято выделять плацентарные полипы, состоящие из сохранных ворсин (формируются после медаборта), деструктивных ворсин (возникают на фоне неполной послеродовой инволюции матки), а также изолированных долек плаценты, имеющих сосудистые связи с маткой.
Симптомы
Окончательная организация плацентарного полипа происходит спустя несколько недель после завершения беременности. Именно поэтому клиническая манифестация заболевания приходится на третью-пятую неделю после родов, аборта, выкидыша. Ведущий симптом – кровотечение, которое часто воспринимается женщиной как естественное явление после перенесенных событий. Тем не менее, в отличие от физиологического послеродового кровотечения, кровянистые выделения, вызванные плацентарным полипом, появляются достаточно поздно, а в отличие от послеабортного – сохраняются более длительное время. Поначалу кровяные выделения могут быть достаточно скудными, однако со временем кровотечение усиливается настолько, что заставляет пациентку обратиться к гинекологу.
Выделения из влагалища (бели). Кровянистые выделения из влагалища.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Фибромиксома носоглотки.
Названия
Название: Хоанальный полип.
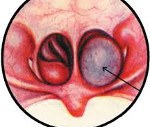
Хоанальный полип
Синонимы диагноза
Фибромиксома носоглотки.
Описание
Хоанальный полип. Это доброкачественное образование носоглотки. Основными симптомами являются одностороннее нарушение носового дыхания вплоть до его полного отсутствия, чувство сухости и заложенности, наличие выделений из носа, закрытая гнусавость, храп. В дальнейшем развиваются тубоотиты, кондуктивная тугоухость, нарушение акта глотания и хроническая гипоксия. В процессе диагностики используются анамнестические сведения, данные общего осмотра, риноскопии, мезофарингоскопии, рентгенографии и компьютерной томографии, при симптомах отита – отоскопии и аудиометрии. Основной метод лечения – хирургическое удаление.
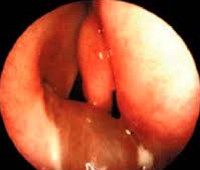
Хоанальный полип
Дополнительные факты
Хоанальный полип или фибромиксома носоглотки – относительное редкое заболевание, его распространенность колеблется в пределах 3-7% от всего количества полипозных риносинуситов. Самые часто встречающиеся формы – антрохоанальная и сфенохоанальная. Они составляют порядка 75% от общего числа случаев. Чаще всего болезнь диагностируется у лиц в возрасте от 15 до 35 лет. Патология с одинаковой частотой обнаруживается среди мужчин и женщин. Географических особенностей не прослеживается. Осложнения развиваются у 25-30% больных, зачастую – в виде аносмии, хронических заболеваний верхних дыхательных путей, дисфункции слуховой трубы. Нарушение слуха наблюдается 15-20% пациентов. Частота рецидивов после полноценного лечения не превышает 1,5%.
Причины
Точная этиология неизвестна. Большинство отоларингологов отводят ведущую роль наследственной предрасположенности и аллергическим заболеваниям, реже – муковисцидозу и неврологическим нарушениям. Существуют также эндокринная и дисэмбриональная теории развития. Возникновение фибромиксомы связывают с одновременным воздействием нескольких факторов, к числу которых относятся:
• Врожденные аномалии носа. Склонность к образованию полипов характерна для лиц с деформированными, узкими носовыми ходами, искривленной носовой перегородкой, пороками развития слизистых оболочек носовой полости.
• Частые инфекционные заболевания. Включают все респираторные вирусные инфекции, которые сопровождаются устойчивым к терапии или рецидивирующим ринитом.
• Длительное употребление медикаментов. Спровоцировать развитие фибромиксомы может регулярный или постоянный прием антибактериальных препаратов, топических кортикостероидов.
• Иммунодефицит. Может быть обусловлен прохождением лучевой или химиотерапии, присутствующими онкогематологическими патологиями, ВИЧ-инфекцией, генетическими аномалиями, хроническим стрессом и переутомлением.
Патогенез
Хоанальный полип развивается из пораженных слизистых оболочек полости носа или придаточных пазух, зачастую – на фоне рецидивирующих или хронических воспалительных реакций. Гистологически подобные образования представляют собой пропитанную серозной жидкостью соединительную ткань со слабо выраженной мелкоклеточной инфильтрацией. Часто они содержат малые кистозные полости, небольшое число кровеносных сосудов, экзокринных желез. Внешне полипы имеют форму «языка колокола» – продолговатые, с шаровидным дистальным утолщением. В процессе роста они постепенно заполняют полость носоглотки, со временем распространяясь в пространство между мягким небом и задней глоточной стенкой. Редко наблюдается одновременный рост нескольких полипозных образований.
Классификация
В зависимости от локализации выделяют следующие морфологические формы заболевания:
• Антрохоанальная. Полип берет свое начало из полости верхнечелюстной пазухи. Наиболее распространенный вариант.
• Сфенохоанальная. Зоной первичной локализации является клиновидный синус.
• Этмохоанальная. Характеризуется ростом полипа из решетчатой пазухи.
• Фронтохоанальная. Полип вырастает из тканей лобного синуса.
• Септохоанальная. Образование развивается из носовой перегородки.
• Конхохоанальная. Сопровождается формированием полипозной структуры из носовых раковин. Встречается крайне редко.
Симптомы
Клинические симптомы развиваются постепенно. Первым проявлением зачастую становится одностороннее осложнение носового дыхания. По мере увеличения размеров полипа этот симптом усугубляется, к нему присоединяется сухость, дискомфорт, ощущение инородного тела в одной из половин носа, отечность носовых ходов, постоянное чихание. Постепенно ухудшается и полностью исчезает обоняние. Во время сна возникает выраженный храп. Часто наблюдаются скудные слизистые или слизисто-гнойные выделения из носа, которые пациент не может удалить из-за наличия экспираторного клапана – обтурации носоглотки полипом. Позже дыхание через нос становится полностью невозможным, из-за чего больной постоянно держит рот несколько приоткрытым. Формируется изменение тембра голоса по типу закрытой гнусавости.
Заложенность носа. Лейкоцитоз. Нарушение обоняния. Потеря обоняния.
Возможные осложнения
Нарушение проходимости носоглотки приводит к постоянному скоплению слизистых выделений в носовой полости, развитию хронических гипертрофических ринитов и синуситов, потере обоняния. Дисфункция слуховой трубы, спровоцированная хоанальным полипом, становится причиной рецидивирующих и хронических гнойных средних отитов, на фоне которых в дальнейшем возникает стойкое ухудшение слуха. Необходимость дыхания через рот обуславливает склонность к частым ОРВИ, бронхитам, пневмониям, обострениям бронхиальной астмы. У детей хроническая гипоксия может стать причиной задержки физического и умственного развития.
Диагностика
Для постановки диагноза опытному отоларингологу достаточно физикального обследования и жалоб пациента. При опросе больного выясняется последовательность и скорость развития имеющихся клинических проявлений, наличие потенциальных этиологических факторов, сопутствующие патологии. Полное обследование больного с подозрением на хоанальный полип включает:
• Физикальный осмотр. При общем осмотре обращают внимание на характер носового дыхания или его полное отсутствие, выражение и цвет кожи лица. При разговоре с больным выслушивают гнусавость. Постоянные носовые выделения провидят к отечности и гиперемии крыльев носа.
• Риноскопия. При классической передней риноскопии определяется отечность и гиперемия слизистых оболочек, наличие слизистых или слизисто-гнойных масс. Выполнение риноэндоскопии позволяет визуализировать в общем носовом ходу плотное образование бледно-серого или красноватого цвета.
• Мезофарингоскопия. При осмотре ротовой полости у больных с полипами больших размеров позади свободного края мягкого неба определяется нижний полюс плотного образования розоватого цвета.
• Лабораторные тесты. Общий анализ крови информативен только при наличии инфекционных осложнений и длительной гипоксии. В первом случае в нем отображается нейтрофильный лейкоцитоз и повышение СОЭ, во втором повышается количество эритроцитов.
• Рентгенография лицевого скелета. На рентгенограмме видна структура с четкими контурами, которая прорастает из одного из околоносовых синусов, заполняет общий носовой ход, пространство между задней стенкой глотки и мягким небом. Деструкции костных тканей не наблюдается.
• КТ лицевого скелета. Показана при низкой информативности рентгенограммы и невозможности провести дифференциальную диагностику с раковыми опухолями. Выполняется с контрастным усилением. Томография более детально отображает аналогичные рентгенографии изменения, а также подтверждает отсутствие неоваскуляризации.
При наличии признаков дисфункции евстахиевой трубы и среднего отита используется отоскопия и тональная пороговая аудиометрия. Визуальный осмотр барабанной перепонки позволяет выявить ее втяжение и ограничение подвижности, исчезновение светового рефлекса, выпячивание короткого отростка молоточка. На аудиограмме у таких больных присутствует ухудшение проводимости на фоне нормального костного звуковосприятия.
Лечение
Основной способ лечения – хирургический. Цель операции – иссечение тканей полипа, восстановление проходимости носоглотки. Параллельно при необходимости проводится вспомогательная медикаментозная терапия. Полная терапевтическая программа предусматривает:
• Полипотомию. Характер оперативного вмешательства зависит от размеров и локализации ножки образования. Полипы небольших размеров могут удаляться эндоназально под местной анестезией при помощи специальной петли или изогнутых носовых ножниц. В тяжелых случаях удаление хоанального полипа проводится с широким доступом к носоглотке и околоносовым синусам.
• Фармакотерапию. Применяется при развитии бактериальных осложнений, состоит из антибактериальных средств, обезболивающих, антигистаминных и противовоспалительных препаратов, местной обработки полости носа антисептическими растворами. В качестве предоперационной подготовки используются топические кортикостероиды.
Прогноз
В целом прогноз при хоанальном полипе благоприятный. Ранняя диагностика и терапия позволяют избежать осложнений. Рецидивы практически не встречаются. При больших размерах фибромиксомы формируется стойкая аносмия и кондуктивная тугоухость.
Профилактика
Специфическая профилактика в отношении этой патологии не разработана. Неспецифические мероприятия подразумевают борьбу с потенциальными этиологическими факторами: коррекцию иммунодефицитных состояний и врожденных аномалий развития области носоглотки, рациональный прием медикаментов, лечение способствующих патологий.
Источник
Полип цервикального канала (код МКБ-10. №84.1) является опухолевидным образованием, которое произрастает в области просвета шейки матки. В большинстве случаев является распространенной фоновой патологией, при которой наблюдаются патологические разрастания слизистых оболочек каналов шейки матки. Полипы имеют доброкачественное происхождение, состоят из соединительных тканей и кровеносных сосудов, имеют тонкую или толстую ножку, при помощи которой могут прикрепиться к цервикальному каналу.
Классификация
 Доброкачественные новообразования в шейке матки могут быть как единичными, так и множественным, сверху покрыты цилиндрическим или плоским многослойчатым эпителием. Классификация полипов осуществляется следующим образом:
Доброкачественные новообразования в шейке матки могут быть как единичными, так и множественным, сверху покрыты цилиндрическим или плоским многослойчатым эпителием. Классификация полипов осуществляется следующим образом:
- Фиброзные полипы сформированы из соединительных тканей, наблюдаются преимущественно у женщин старше 40 лет, изредка – у молодых девушек. Фиброзный тип новообразования сопровождается высоким риском преобразования в опухолевое новообразование.
- Образование железистых полипов происходит из слизистого слоя, который состоит из желез. Железистый полип может иметь крупный размер (более 1 см), после качественной терапии повторное возникновение новообразования в большинстве случаев не происходит.
- Железисто-фиброзные полипы могут достигать размеров более 2 см, после удаления новообразований пациентке рекомендовано лечение с использованием гормональных медикаментов и постоянное наблюдение лечащего врача-гинеколога.
- При развитии атипичных полипов (достигающих более 3,5 см) существует наиболее высокая вероятность трансформации в злокачественное новообразование, поражающее эндометрий. После процедуры удаления пациентке может быть предложен курс химиотерапии.
Причины
Основные причины, оказывающие непосредственное воздействие на образование полипов изучаются. Известно, что новообразования могут формироваться под воздействием:
- Гормональных нарушений, сопровождающихся снижением прогестерона и увеличением эстрогена, дисфункцией яичников. При чрезмерном повышении количественного содержания эстрогена слизистый слой утолщается, повышается риск возникновения новообразования.
- Хронических инфекционно-воспалительных процессов: цервицита, аднексита, эндометрита, вируса папилломы человека.
- Травмирующих факторов: хирургический аборт, подразумевающий выскабливание слизистой оболочки, диагностическое выскабливание.
Среди предрасполагающих факторов к образованию полипов выделяют воздействием климакса, беременности, инфекций, передающих половым путем, сахарного диабета.
В большинстве случаев полип может сочетаться с другими нарушениями в виде эрозий или псевдоэрозий, образованием кист, миом, полипов, развитием эндометриоза, дисфункции яичников, атрофического кольпита.
Симптомы

Фото полипа цервикального канала
При возникновения небольших по размерам, одиночных новообразований симптомы не проявляются и полип обнаруживают случайно в ходе очередного планового осмотра. Проявления нарушения могут возникать под воздействием других сопутствующих патологий. Наиболее частыми признаками, свидетельствующими о возникновении полипов, являются жалобы пациентки на:
- Нарушения менструации: длительное, обильное кровотечение более 1 недели, сопровождающееся повышенным риском развитий анемий.
- Сложности с зачатием, которые обусловлены изменением гормонального фона и механическим препятствием в виде полипа, затрудняющего прохождение сперматозоидов.
- Болевые ощущения, возникающие в области поясницы и внизу живота. Боль может усиливаться после половой близости.
- Возникновение выделений: полип может кровить перед и после завершения менструального кровотечения, во время и после половой близости. Также может наблюдаться возникновение серозных или серозно-гнойных выделений.
При возникновении любого из перечисленных симптомов рекомендовано воздерживаться от самолечения и как можно скорее обратиться за консультацией к квалифицированному гинекологу, который объяснит, нужно ли удалять полип, насколько целесообразно задействование народных средств, есть ли необходимость дополнительного задействования гормональных препаратов.
Для постановки точного диагноза требуется очный осмотр врача-гинеколога, осуществление ультразвукового исследования, кольпоскопии, цервикоскопии, гистероскопии, гистологического анализа соскоба шейки матки.
Терапия
Наиболее эффективный метод лечения – удаление новообразований с последующей противовоспалительной или гормональной терапией. Полип удаляют несколькими способами:
- Устранение единичных новообразований осуществляют путем откручивания их ножки: врач осуществляет вращательные движения специальным инструментом, захватывая полип. После этого врач выскабливает шеечный канал специальной лопаткой, что способствует тщательному удалению ножки новообразования.
- Для удаления полипа с более массивной ножкой может ножкой может потребоваться хирургическая операция. Для ликвидации единичных, небольших по размеру полипов врачи могут использовать лазер. Процедуру проводят с дополнительным использованием оптического прибора-гистероскопа. Недостаток данной методики заключается в том, что с ее использованием не удастся устранить сразу несколько новообразований. Преимуществами методики являются: отсутствие кровотечения, минимальный риск повреждения стенок цервикального канала, быстрый период реабилитации.
При беременности удаление полипов осуществляют в том случае, если размер новообразований превышает 9 мм и сопровождается быстрым ростом, кровотечением и болевыми ощущениями.
Удаление методом гистероскопии
 Гистероскопия – одна из наиболее современных, эффективных, безболезненных и безопасных методик, которую задействуют в ходе лечения полипов. Врач осуществляет введение прибора-гистероскопа, осматривает место поражения при помощи специальной камеры и удаляет полипы с использованием резектоскопа или петли, откручивающей ножку полипа.
Гистероскопия – одна из наиболее современных, эффективных, безболезненных и безопасных методик, которую задействуют в ходе лечения полипов. Врач осуществляет введение прибора-гистероскопа, осматривает место поражения при помощи специальной камеры и удаляет полипы с использованием резектоскопа или петли, откручивающей ножку полипа.
Проведение гистероскопии противопоказано:
- Беременным женщинам.
- При патологическом сужении цервикального канала.
- Выявлении инфекционных, воспалительных или онкологических процессов.
Гистероскопию проводят не позже, чем спустя 10 дней после завершения менструации. После того как удаляют новообразования пациентка должна находиться под динамическим наблюдением врача. Рекомендовано предотвратить воздействие любых факторов, способствующих травмированию шейки матки и своевременное лечение нарушений со стороны эндокринной и репродуктивной системы.
Использование медикаментов
Часто женщины интересуются можно ли обойтись без операции. Врачи указывают, что лекарственные препараты не способствуют устранению новообразования, а могут лишь замедлить процесс его роста и разрастания. Медикаментозное лечение подразумевает задействование:
- Гормонотерапии.
- Антибактериального лечения.
- Медикаментов с противовоспалительным действием.
- Дополнительное использование витаминных комплексов.
Лекарства могут быть использованы в ходе терапии сопутствующих нарушений, которые провоцируют возникновение полипа.
Народные методы лечения
Народные средства не способствуют оказанию выраженного терапевтического воздействия и могут быть использованы только по рекомендации и под наблюдением врача в качестве вспомогательного элемента лечения. Могут быть задействованы марлевые тампоны, пропитанные маслом или лечебным отваром трав: ромашки, календулы, череды, шалфея, чистотела, облепихового масла.
Профилактика
Для профилактики повторного образования полипа рекомендовано регулярно проходить плановый гинекологический осмотр (не реже 1 раза в полгода), своевременно лечить возникающие нарушения. Если женщина отмечает возникновение тревожным симптомов об этом следует как можно скорее сообщить лечащему врачу.
Источник
