Гипотиреоидизм при синдроме шихана со снижением ттг проявляется
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Ишемический некроз гипофиза и стойкое снижение его функций вследствие послеродового кровотечения получил название синдром Шихана. Это редкое осложнение родов, сопровождаемых угрожающей жизни потерей крови, также называют послеродовой гипофизарной недостаточностью, послеродовым гипопитуитаризмом, гипофизарной (диэнцефально-гипофизарной) кахексией или болезнью Симмондса.
Данная эндокринная патология имеет код E23.0 по МКБ-10.
 [1], [2], [3], [4], [5], [6], [7]
[1], [2], [3], [4], [5], [6], [7]
Код по МКБ-10
E23 Гипофункция и другие нарушения гипофиза
Эпидемиология
В развитых странах, за счет высокого уровня акушерской помощи, синдром Шихана встречается редко: его частота за 50 лет снизилась с 10-20 случаев на 100 тыс. женщин до 0,5% всех случаев гипопитуитаризма у женщин.
По данным Еuropean Society of Endocrinology, некоторые симптомы легкой степени повреждения передней доли гипофиза отмечаются у 4% женщин, потерявших много крови при родах. Умеренные признаки синдрома Шихана диагностированы у 8%, а тяжелые формы послеродового гипопитуитаризма имеют 50% женщин после гиповолемического шока.
В международной базе данных фармакоэпидемиологического реестра KIMS (Pfizer International Metabolic Database) за 2012 год числится 1034 пациента с дефицитом гормона роста (СТГ), и в 3,1% случаев у пациенток-женщин причиной данной патологии является синдром Шихана.
Послеродовой гипопитуитаризм представляет серьезную угрозу для женщин в слаборазвитых и развивающихся странах, Например, в Индии распространенность синдрома Шихана оценивается в 2,7-3,9% среди рожавших женщин старше 20 лет.
 [8], [9], [10], [11], [12], [13], [14]
[8], [9], [10], [11], [12], [13], [14]
Причины синдрома Шихана
Все причины синдрома Шихана являются результатом гиповолемического шока, который развивается при резком уменьшении объема циркулирующей крови и падении кровяного давления, обусловленных кровотечением во время родов.
При массивной кровопотере (более 800 мл) нарушается кровоснабжение органов и поступление к ним кислорода. И, в первую очередь, это касается головного мозга. Синдром Шихана возникает из-за повреждения гипофиза (pituitary gland) – железы головного мозга, ответственной за синтез важнейших гормонов.
Больше всего страдают гормонпродуцирующие клетки его передней доли – аденогипофиза. В период вынашивания ребенка – под действием гормонов плаценты – размер этой железы увеличивается, по некоторым оценкам, на 120-136%. В частности, происходит гипертрофия и гиперплазия лактотропоцитов – клеток, синтезирующих пролактин, необходимый для развития и подготовки молочных желез к выработке молока.
 [15]
[15]
Факторы риска
Акушеры-гинекологи отмечают факторы риска развития синдрома Шихана:
- нарушения свертывания крови у беременных (в частности, тромбоцитопению);
- отеки периферических тканей (при которых активизируется гормон гипоталамуса вазопрессин, повышающий сосудистый тонус и АД);
- гестационную гипертензию (повышенное артериальное давление);
- преэклампсию (высокое АД и протеинурия);
- повышенный гемолиз (разрушение эритроцитов крови, чаще всего связанное с почечной недостаточностью).
Повышен риск кровотечения при родах и возникновения синдрома Шихана в случаях предлежания плаценты, ее преждевременной отслойки, а также при многоплодной беременности (двойней или тройней) и при стремительных (бурных) родах, во время которых может быть эмболия сосудов легких околоплодной жидкостью.
 [16], [17], [18]
[16], [17], [18]
Патогенез
Патогенез синдрома Шихана связан с гипоксией тканей гипофиза и их отмиранием. В повышенной уязвимости аденогипофиза главную роль играет особенность его кровоснабжения: через портальную венозную систему и сеть капиллярных анастомозов воротных сосудов. При сильном кровотечении и падении АД локальный кровоток в увеличенной передней доле железы отсутствует; связанный с шоком спазм кровеносных сосудов, питающих гипофиз, приводит к недостатку кислорода и ишемическому некрозу железы.
Вследствие этого гипофиз не производит достаточного количества таких тропных гормонов:
- соматотропина (СТГ), активирующего клеточный синтез протеинов, регулирующего обмен углеводов и гидролиз липидов;
- пролактина (лютеотропного гормона), стимулирующего развитие и функции молочных желез и желтого тела;
- фолликулостимулирующего гормона (ФСГ), обеспечивающего рост фолликулов яичника и пролиферативные процессы тканей матки;
- лютеинизирующего гормон (ЛГ), ответственного за овуляцию;
- адренокортикотропного гормона (АКТГ), активизирующего выработку кортикостероидов корой надпочечников;
- тиреотропного гормона (ТТГ), регулирующего секреторную функцию щитовидной железы.
 [19], [20], [21], [22], [23], [24], [25], [26]
[19], [20], [21], [22], [23], [24], [25], [26]
Симптомы синдрома Шихана
Нарушение баланса гормонов, вырабатываемых гипофизом, порождает весьма разнообразные симптомы синдрома Шихана, которые зависят от степени недостаточности секреции конкретных гипофизарных гормонов.
Объем поврежденных клеток гипофиза определяет острую и хроническую формы заболевания. Острая форма отражает значительное повреждение передней доли железы, и симптомы становятся очевидными вскоре после родов. В хронических случаях выявляемые повреждения меньше, и симптомы могут не появляться в течение нескольких месяцев или лет после родов.
Наиболее распространенные первые признаки синдрома Шихана – агалактия, то есть отсутствие лактации. Из-за длительного недостатка эстрогенов в положенное время после родов не возобновляется менструальный цикл, уменьшаются молочные железы, истончается слизистая оболочка влагалища. А дефицит гонадотропина выражается в аменорее, олигоменорее, снижении либидо. У некоторых женщин месячные возобновляются, и повторная беременность возможна.
Характерная симптоматика дефицита тиреотропного гормона при синдроме Шихана проявляется усталостью и нарушением терморегуляции с непереносимостью холода; сухостью кожи, выпадением волос и ломкостью ногтей; запорами и увеличением массы тела. Эти симптомы обычно развиваются постепенно.
Последствия дефицита соматотропина ограничиваются некоторой потерей мышечной силы, увеличением жировой ткани в организме и повышенной чувствительностью к инсулину. Как при острой, так и при хронической форме могут быть признаки несахарного диабета: сильная жажда и повышенный диурез (объем мочи).
Симптомы синдрома Шихана включают и признаки вторичной недостаточность коры надпочечников, то есть недостатка АКТГ. Это снижение общего тонуса организма и потеря массы тела, гипогликемия (низкий уровень сахара в крови), анемия и гипонатриемия (низкий уровень натрия). Дефицит данного гормона приводит к хронической гипотонии с обмороки и ортостатической гипотензией, неспособности реагировать на стресс. Также наблюдается гипопигментация и складки на коже (через нескольких недель или месяцев после родов).
Обострение надпочечниковой недостаточности, требующее срочной медицинской помощи, происходит при тяжелых инфекциях или хирургических вмешательствах.
Осложнения и последствия
Тяжелая гипофизарная недостаточность при синдроме Шихана может приводить к коме и летальному исходу.
Менее распространен также потенциально опасный для жизни послеродовой пангипопитуитаризм – когда поражается 90% тканей аденогипофиза. Последствия и осложнения этой тяжелой формы синдрома Шихана: постоянное низкое артериальное давление, сердечная аритмия, низкий уровень сахара в крови (гипогликемия), анемия гипохромного типа.
 [27], [28], [29], [30]
[27], [28], [29], [30]
Диагностика синдрома Шихана
Обычно диагностика синдрома Шихана основана на клинических признаках и истории болезни пациенток, в частности, имело ли место кровотечение во время родов или какие-либо другие осложнения, связанные с родами. Важна информация относительно проблем с лактацией или отсутствие менструаций после родов, которые являются двумя важными признаками данного синдрома.
Для проверки уровня гормонов гипофиза (ТТГ, АКТГ, ФСГ, ЛГ, Т4), кортизол и эстрадиола необходим анализы крови.
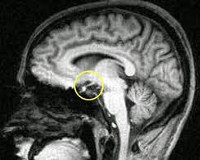
Инструментальная диагностика – с использованием компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) головного мозга – позволяет исследовать размер и структуру гипофиза. На ранних стадиях гипофиз расширен, с течение времени железа атрофируется, и развивается такой выявляемый при сканировании диагностический признак патологии, как «пустое турецкое седло», то есть отсутствие гипофиза в гипофизарной костной ямке у основания мозга.
 [31], [32], [33], [34], [35], [36]
[31], [32], [33], [34], [35], [36]
Дифференциальная диагностика
Задача, которую должна выполнить дифференциальная диагностика, заключается в определении других заболеваний, проявляющихся гипопитуитаризмом: аденомы гипофиза, краниофарингиомы, менингиомы, хордомы, эпендимомы или глиомы.
Гипофиз может быть поврежден при абсцессе мозга, менингите, энцефалите, нейросаркоидозе, гистиоцитозе, гемохроматозе, аутоиммунном или лимфобластном гипофизите, а также при аутоиммунном антифосфолипидном синдроме.
 [37], [38], [39], [40], [41]
[37], [38], [39], [40], [41]
Лечение синдрома Шихана
Лечение синдрома Шихана – пожизненная заместительная гормональная терапия с применением синтетических аналогов тропных гормонов яичников, щитовидной железы, коры надпочечников.
Так, дефицит АКТГ и кортизола компенсируется приемом глюкокортикоидов (Гидрокортизона или Преднизолона). Препараты тироксина (Левотироксин, Тетрайодтиронин и др.) заменяет гормон щитовидной железы, а скорректировать их дозировку помогают данные анализов крови о сывороточных уровнях свободного тироксина.
Недостаток эстрогена обычно пополняется использованием оральных контрацептивов, и эти гормоны должны приниматься женщинами с синдромом Шихана до наступления возраста менопаузы.
Эндокринологи отмечают, что если уровень содержания гормонов в крови контролируется, побочных эффектов, как правило, не бывает. Побочные эффекты могут быть, когда доза гормональных препаратов слишком высокая или слишком низкая. Поэтому пациентки с данным синдромом находятся на диспансерном учете, проходят регулярные осмотры и сдают анализы крови на гормоны.
Профилактика
Профилактика развития данного синдрома заключается в предотвращении сильных кровотечение во время родов.
 [42], [43], [44], [45], [46], [47]
[42], [43], [44], [45], [46], [47]
Прогноз
При ранней диагностике синдрома Шихана и правильном лечении гормонами прогноз вполне благоприятный. Однако отсутствие лечения может быть опасным для жизни.
 [48], [49], [50]
[48], [49], [50]
Источник

Синдром Шихана — нейроэндокринное расстройство, вызванное гибелью клеток гипофиза вследствие осложненных родов или аборта. Проявляется снижением секреции молока вплоть до полного прекращения, олигоменореей и аменореей, отечностью тела, ломкостью волос и ногтей, головокружениями, обмороками, слабостью, быстрой утомляемостью, гиперпигментацией кожи. Для диагностики используют анализ уровня гормонов гипофиза, щитовидной железы, яичников, надпочечников, прицельную рентгенографию черепа, КТ, МРТ. Схема лечения синдрома Шихана предполагает назначение заместительной гормонотерапии, симптоматических противоанемических и анаболических средств.
Общие сведения
Синдром Шихана является второй по частоте причиной возникновения гипопитуитаризма во взрослом возрасте. Заболевание впервые описано в конце XIX века, названо в честь британского ученого Гарольда Лиминга Шихана, установившего связь между некрозом аденогипофиза и тяжелой кровопотерей в родах в 1937 году. Распространенность клинически выраженного заболевания не превышает 0,1%, в бедных и развивающихся странах этот показатель выше, например, в Индии послеродовый гипопитуитаризм определяется у 2,7-3,9% рожениц старше 20 лет. Легкие формы расстройства могут не распознаваться, часто расцениваются как гипофункция щитовидной железы или вегетососудистая дистония по гипотоническому типу. При массивных кровотечениях после родов и абортов признаки гипопитуитаризма определяются у 40-45% женщин. Болезнь Шихана развивается у 25% пациенток, потерявших в родах до 800 мл крови, у 50% рожениц с кровопотерей до 1 л и у 65-67% — с потерей более 1 л крови.

Синдром Шихана
Причины синдрома Шихана
Морфологическая основа для развития послеродового гипопитуитаризма — гибель клеток аденогипофиза с последующим развитием гормональной недостаточности. Деструктивно-некротические процессы в гипофизарной ткани обычно связаны с нарушением кровоснабжения железы, компенсаторно увеличивающейся во время беременности. Непосредственными причинами артериальной гипотонии, приводящей к необратимым повреждениям клеток гипофиза, являются:
- Массивные кровопотери. Критичным для развития синдрома объемом потерянной крови считается 800-1000 мл. Угрожающие акушерские кровотечения наблюдаются при внематочной беременности, преждевременной отслойке, предлежании или приращении плаценты, гипотонии матки, родовом травматизме (разрыве матки или ее шейки, влагалища, промежности).
- Инфекционно-токсический шок. Выраженные микроциркуляторные нарушения при септическом шоке возникают под действием эндо- и экзотоксинов микробных агентов. Значительное бактериальное обсеменение возможно при длительном безводном периоде в результате преждевременного излития околоплодных вод, хориоамнионите, послеродовом эндометрите, перитоните, сепсисе.
- ДВС-синдром. Генерализованное внутрисосудистое свертывание крови с тромбозом сосудистого русла и коагулопатическим кровотечением вызывает тяжелые ишемические нарушения в различных органах, в том числе гипофизе. ДВС развивается на фоне кровопотерь, шоковых состояний, эмболии околоплодными водами и иммунных конфликтов, усугубляет их течение.
Предрасполагающими факторами к возникновению болезни Шихана являются гестоз, протекающий с повышенным артериальным давлением и нарушением функции почек, идиопатические и вторичные тромбоцитопении, артериальная гипертония и симптоматические артериальные гипертензии, выраженная почечная недостаточность. В группу риска также входят пациентки с многоплодной беременностью и стремительными родами.
Патогенез
Ключевое звено в развитии синдрома Шихана — несоответствие между потребностью гипофиза в кровоснабжении и объемом поступающей крови. У беременных отмечается физиологичное увеличение размеров гипофизарной ткани на 120-136%, связанное с необходимостью вынашивания плода и подготовки организма женщины к родам. В первую очередь гипертрофируются и гиперплазируются лактотропоциты — клетки, секретирующие гормон пролактин, под действием которого развивается и готовится к выработке молока ткань молочных желез. При этом кровоток в органе остается неизменным, поэтому гипофиз становится особенно чувствительным к нарушениям кровообращения. Гиповолемические и коагулопатические кровотечения, возникающие во время родов, приводят к дефициту кровоснабжения железистой ткани, что сопровождается вазоконстрикцией и последующим белым инфарктом с коагуляционным некрозом. В результате гибели клеток прекращается выработка гормонов передней доли гипофиза, что формирует типичную клиническую картину болезни Шихана.
Классификация
Систематизация форм послеродового гипопитуитаризма осуществляется с учетом тяжести клинической картины и степени повреждения аденогипофиза. По выраженности симптоматики заболевание бывает легким, средним и тяжелым. На основании глубины поражения железистой ткани современные специалисты в сфере акушерства и гинекологии выделяют следующие варианты синдрома Шихана:
- Глобальный. Из-за необратимых повреждений отсутствует или резко снижена секреция тиреотропного гормона, гонадолиберинов, АКТГ с выпадением соответствующих функций.
- Частичный. Секретирующая ткань частично сохранена, вследствие ее деструкции отмечается тиреотропная, гонадотропная и адренокортикотропная недостаточность.
- Комбинированный. Разрушение гипофизарной ткани привело к нарушению работы пары желез внутренней секреции (надпочечников и щитовидной или половых и щитовидной).
Степень тяжести синдрома напрямую связана с выраженностью повреждений гипофиза: легкая форма расстройства возникает при деструкции 60-70% клеток аденогипофиза, клинические повреждения средней тяжести становятся заметными при разрушении более 80% гипофизарной ткани, гибель 90% клеток сопровождается тяжелой питуитарной недостаточностью.
Симптомы синдрома Шихана
В зависимости от глубины деструктивных процессов заболевание дебютирует сразу или в течение нескольких месяцев после родов. Зачастую первым признаком послеродового гипопитуитаризма становится инволюция грудных желез и нарушение секреции молока (гипогалактия, агалактия). В последующем клиническая картина синдрома дополняется другими проявлениями нейроэндокринной недостаточности. При легком течении заболевания количества секретируемого молока недостаточно для удовлетворения пищевых потребностей младенца. Женщина периодически испытывает головные боли, жалуется на быструю утомляемость, головокружения, возникающие на фоне падения артериального давления.
Болезнь Шихана средней тяжести проявляется полным отсутствием молока, постоянным упадком сил, сонливостью, снижением памяти, склонностью к обморочным состояниям. У пациентки отмечается отечность, увеличивается масса тела, возникают запоры. Несмотря на отсутствие грудного вскармливания, месячный цикл восстанавливается не сразу, менструации становятся скудными и укорачиваются до 2-3 дней (олигоменорея). При тяжелом течении клиника усугубляется стойкой аменореей, генерализованными отеками всего тела, снижением веса. Молочные железы и наружные половые органы гипотрофируются. Женщины жалуются на ломкость ногтей, выпадение волос. Кожа приобретает ровный бронзовый оттенок.
Осложнения
Характерным последствием средней и тяжелой форм синдрома Шихана является терапевтически резистентная анемия. В наиболее тяжелых случаях гормональная недостаточность, возникающая при послеродовом гипопитуитаризме, осложняется глубоким угнетением функций нервной, дыхательной, сердечно-сосудистой и других систем вследствие гипопитуитарной или гипотиреоиодной комы, развития синдрома Уотерхауса-Фридериксена (острой надпочечниковой недостаточности). Нарушение гонадотропной функции гипофиза приводит к преждевременной инволюции молочных желез, раннему климаксу, стойкому бесплодию.
Диагностика
Появление признаков нейроэндокринной недостаточности после недавних осложненных родов либо аборта является основанием для детального исследования функции гипофиза. Диагностический поиск при подозрении на синдром Шихана направлен на оценку состояния и функциональных возможностей гипофизарной ткани. Наиболее информативными для постановки диагноза послеродового гипопитуитаризма считаются:
- Исследование содержания гормонов. О нарушении секреторной функции аденогипофиза свидетельствует снижение концентрации ТТГ, АКТГ, ФСГ, ЛГ, пролактина. Косвенным признаком недостаточного синтеза тропных гормонов является низкий уровень эстриола, трийодтиронина (Т3), тироксина (Т4), кортизола.
- Методы медицинской визуализации. Прицельный рентгенологический снимок турецкого седла позволяет выявить уменьшение размеров железы. Более подробную информацию о структуре и изменениях органа предоставляют томографические методики (МРТ, компьютерная томография).
В качестве дополнительных обследований рекомендованы анализ мочи на 17-кетостероиды, глюкозотолерантный тест (после сахарной нагрузки отмечается гипогликемическая кривая). Заболевание дифференцируют с опухолями гипофиза, энцефалитом, нейросаркоидозом, гипокортицизмом (болезнью Аддисона), гипотиреозом, вторичной гипофункцией яичников. При необходимости пациентку консультируют эндокринолог, невропатолог, нейрохирург, онколог.
Лечение синдрома Шихана
Основными задачами терапии послеродового гипопитуитаризма являются восстановление нормального гормонального фона и коррекция возможных симптоматических расстройств. Курс патогенетического лечения назначают с учетом формы и степени тяжести заболевания. Стандартная схема лечения предусматривает использование таких методов и подходов, как:
- Заместительная гормонотерапия. С учетом дефицита тропных гормонов пациенткам на постоянной основе или курсами назначают глюкокортикоиды, препараты щитовидной железы. До 45 лет при нарушении менструального цикла циклически применяют оральные контрацептивы.
- Симптоматические средства. Поскольку болезнь Шихана часто проявляется устойчивой к терапии анемией, показано периодическое использование препаратов железа под контролем общего анализа крови. Для обеспечения физиологичного белкового обмена рекомендованы анаболики.
Прогноз и профилактика
Ранняя диагностика и адекватное лечение (в большинстве случаев — пожизненное) позволяет существенно повысить качество жизни пациентки и исключить развитие опасных осложнений. Для профилактики синдрома Шихана рекомендуется планирование беременности, отказ от абортов. Своевременная постановка на учет в женской консультации, регулярные плановые осмотры акушера-гинеколога обеспечивают своевременное выявление осложнений беременности, генитальной и соматической патологии, способных привести к возникновению массивных акушерских кровотечений, ДВС-синдрома, ИТШ.
Источник
