Гиперэозинофильный синдром у детей диагноз

Гиперэозинофильный синдром (МКБ 10 — D72.1) – это синдром, при котором главным диагностическим критерием является возрастание количества клеток крови, относящихся к группе лейкоцитов, выявляемая в кровеносном русле и вызывающая, в свою очередь, дисфункцию органов. На данный момент в научном обществе патология не рассматривается как самостоятельная нозологическая единица. Но тем не менее, диагностика, симптомы и лечение гиперэозинофильного синдрома интересуют многих.
Эпидемиология
Несмотря на то, что этот синдром больше всего обнаруживается у взрослых людей, дети не являются исключением и, как показывает статистика, среди них мальчики болеют намного чаще девочек в соотношении 4:1.

Для подробного разбора темы необходимо вспомнить основные функции эозинофилов:
- По последним клиническим исследованиям, ученые относят эозинофильный гранулоцит к числу эффекторных клеток воспаления в организме.
- Гранулы, высвобождаемые гранулоцитом, обеспечивают поддержание микробицидного потенциала, оказывающего влияние как на чужеродные субстанции, так и на окружающие ткани.
- Эозинофилы выполняют ключевую роль в аллергических реакциях и в создании противогельминтного иммунитета.
- Участвуют в поддержании тканевого и иммунологического гомеостаза.
Гиперэозинофильный синдром в детском возрасте зачастую оказывается обусловленным аллергическим триггером, но может также вызываться аутоиммунными процессами, гемато- и онкопатологией. В развитии этой патологии выделяют также генетический генез – у детей данная проблема может быть ассоциирована с трисомией 8-й или 21-й хромосомы.
Классификация гиперэозинофильного синдрома
По этиологическому фактору:
- Реактивная эозинофилия.
- Идиопатический гиперэозинофильный синдром.
По обнаружению иммуноглобулинов в крови:
- Иммуноглобулин-зависимую эозинофилию вызывает специфический IgE.
- Иммуноглобулин-независимый.
По преобладанию в том или ином заболевании:
- Миелопролиферативный.
- Лимфопролиферативный.
Миелопролиферативный вариант проявляется следующими симптомами у пациентов:
- повышенный уровень витамина В12;
- миелофиброз;
- спеленомегалия;
- реакция на лечение иматинибом (ингибитор тирозинкиназы) ;
- анемия;
- тромбоцитопения.
Лимфопролиферативный вариант обусловлен клональной перестановкой генов рецепторов Т-клеток и характеризуется следующими симптомами:
- ЦИК (циркулирующие иммунные комплексы) ;
- гипергаммаглобулинемия (IgE) ;
- реакция на лечение группой кортикостероидных препаратов;
- ангионевротический отек;
- аномалии со стороны кожи.
Каковы нормальные величины содержания эозинофилов в крови?
Нормальное содержание эозинофильных гранулоцитов в периферической крови колеблется от 1 до 5 процентов общего числа лейкоцитов. В абсолютных значениях эта величина равна от 120 до 350 клеток в 1 микролитре.

У новорожденных детей может наблюдаться физиологическая эозинофилия, составляющая более 700 клеток на 1 мкл, которая также считается нормальным содержанием эозинофилов в крови.
Что будет относиться к основным критериям постановки патологии?
Во-первых, крайне важно понимать, что эозинофилия устанавливается при получении абсолютных величин эозинофильных гранулоцитов в периферической крови и по этому числу выделяют три степени эозинофилии:
- I степень: незначительная эозинофилия (от 500 до 1500 клеток в 1 микролитре).
- II степень: умеренная эозинофилия (от 1500 до 5000 клеток в 1 микролитре).
- III степень: выраженная эозинофилия (более 5000 клеток в 1 микролитре).
Эозинофилия периферической крови >1500/микролитр, которая продолжается 6 месяцев или больше (!) – основной критерий постановки диагноза.
Клиника
К неспецифическим симптомам относят недомогание, анорексию, снижение веса, боли в животе, миалгии, повышение температура тела, слабость в теле, то есть происходит астенизация.

Для выявления этиологического фактора необходимо установить ведущий клинический синдром, исходя из главных симптомов заболевания:
- Гематологический синдром является ведущим и ему свойственны: анемия, лимфаденопатия, спленомегалия, тромбоцитопения, тромбоэмболы.
- Интоксикационный синдром будет выражен при таких заболеваниях, как: миелопролиферативные патологии, лимфогранулематоз, лимфолейкоз.
- Бронхолегочный (бронхиальная астма, узелковый периартрит, бронхолегочный аспергиллез).
- Кардиопульмональный синдром характеризуется образованием пристеночных тромбов с эмболами.
- Желудочно-кишечный синдром характеризуется такими симптомами, как колики в животе, жидкий стул, рвота.
- Кожный синдром может проявляться атопическим дерматитом, ангионевротическим отеком, зудом, крапивницей, дерматографизмом.
Поражение органов при данном синдроме обусловлено их инфильтрацией эозинофилами, которое может привести к мультиорганной дисфункции. В процесс могут вовлекаться такие органы, как сердце, кожные покровы, селезенка, нервная система и легкие.
Патогенез
Эксперты выделяют основные механизмы. Это:
- Антителозависимый хемотаксис, развивающихся при глистных инвазиях (об этом свидетельствует появление IgE и IgG).
- Опухолевые процессы, при некоторых из которых может выделяться эозинофильный хемотаксический фактор.
- Опухолевая эозинофилия (лейкоз).
Как распознать?
Диагностика гиперэозинофильного синдрома основывается на исключении других возможных причин эозинофилии. Например, инфекционных, паразитарных. То есть это диагноз исключения и ставится, если этиологию этого феномена не удалось установить.
Основные лабораторно-инструментальные методы, позволяющие диагностировать данный синдром, следующие:
- Лейкограмма с указанием абсолютного числа эозинофильных гранулоцитов.
- Биохимия крови (печеночные ферменты, креатинкиназа, СКФ, мочевина, тропонин, белки острой фазы воспаления).
- Иммунология гиперэозинофильного синдрома. Такие показатели, как антинуклеарные антитела, катионные протеины, IgE, лимфограмма.
- Анализ кала на наличие цист, яиц.
- Электрокардиография.
- Эхокардиография.
- Инструментальное исследование органов дыхания (рентгенография).
- Компьютерная томография грудной и брюшной полостей.
- При таком исследовании, как пункция костного мозга будут обнаружены как зрелые эозинофилы, так и клетками-предшественницы).
- Также проводит неврологическое обследование, в которое входят: осмотр ребенка, проверка рефлексов, электроэнцефалография, исследование глазного дна.
Прогноз
Неблагоприятный прогноз при гиперэозинофильном синдроме у детей в большинстве случаев обусловлен осложнениями, которые обычно проявляются дисфункцией тех или иных органов – чаще всего, это сердце. Поражение сердца может привести к инвалидности и даже к смертельному исходу.
Лечение патологии
Лечение начинается с назначения глюкортикостероида преднизолона, в последующем также используют иматиниб, лекарственные средства, регулирующие содержание эозинофилов, например, «Интерферон-альфа» и «Этопозид».

«Иматиниб» – противоопухолевое средство, ингибитор тирозинкиназы, фермента. Синтезируется при хроническом миелолейкозе.

«Этопозид» – противоопухолевый препарат, оказывающий цитотоксическое действие. Необходимо помнить, что у этого лекарства есть ограничения к применению: детям до двух лет он противопоказан в силу того, что в клинических исследованиях его безопасность для детей до двухлетнего возраста и в принципе эффективность не доказаны).

Эффект глюкокортикоидов заключается в угнетении роста пролиферации эозинофильного ростка гранулоцитов, факторов их активации. Для этих целей можно также использовать ингибиторы лейкотриенов, ингибиторы фосфодиэстеразы, миелосупрессивные лекарственные средства.
Поддерживающая терапия применяется при симптомах, свидетельствующих о том, что в процесс также вовлечено сердце – это может проявляться в виде инфильтративной кардиомиопатии, поражения клапанов сердца, сердечной недостаточности). Могут применяться антикоагулянты, антитромбоцитарные препараты («Аспирин», «Клопидогрел»).

Необходима консультация специалистов для того, чтобы правильно подобрать лечение. Прибегают к помощи следующих врачей: гематолог (подбирает интенсивную терапию для пациента), дерматолог (его лечебная тактика необходима при кожных проявлениях синдрома), невролог (вовлекается в процесс при появлении неврологических нарушений), кардиолог, пульмонолог.
Заключение
Необходимо помнить, что гиперэозинофильный синдром требует квалифицированной медицинской помощи. Игнорировать подобную патологию нельзя ни в коем случае, поскольку при осложнениях это зачастую приводит к летальному исходу.
Надеяться на то, что все пройдет самостоятельно, не стоит — только своевременное обращение к врачу и правильное лечение может гарантировать успех терапевтических мероприятий.
Источник
Гиперэозинофильный синдром (МКБ 10 — D72.1) – это синдром, при котором главным диагностическим критерием является возрастание количества клеток крови, относящихся к группе лейкоцитов, выявляемая в кровеносном русле и вызывающая, в свою очередь, дисфункцию органов. На данный момент в научном обществе патология не рассматривается как самостоятельная нозологическая единица. Но тем не менее, диагностика, симптомы и лечение гиперэозинофильного синдрома интересуют многих.
Эпидемиология
Несмотря на то, что этот синдром больше всего обнаруживается у взрослых людей, дети не являются исключением и, как показывает статистика, среди них мальчики болеют намного чаще девочек в соотношении 4:1.
Для подробного разбора темы необходимо вспомнить основные функции эозинофилов:
- По последним клиническим исследованиям, ученые относят эозинофильный гранулоцит к числу эффекторных клеток воспаления в организме.
- Гранулы, высвобождаемые гранулоцитом, обеспечивают поддержание микробицидного потенциала, оказывающего влияние как на чужеродные субстанции, так и на окружающие ткани.
- Эозинофилы выполняют ключевую роль в аллергических реакциях и в создании противогельминтного иммунитета.
- Участвуют в поддержании тканевого и иммунологического гомеостаза.
Гиперэозинофильный синдром в детском возрасте зачастую оказывается обусловленным аллергическим триггером, но может также вызываться аутоиммунными процессами, гемато- и онкопатологией. В развитии этой патологии выделяют также генетический генез – у детей данная проблема может быть ассоциирована с трисомией 8-й или 21-й хромосомы.
Классификация гиперэозинофильного синдрома
По этиологическому фактору:
- Реактивная эозинофилия.
- Идиопатический гиперэозинофильный синдром.
По обнаружению иммуноглобулинов в крови:
- Иммуноглобулин-зависимую эозинофилию вызывает специфический IgE.
- Иммуноглобулин-независимый.
По преобладанию в том или ином заболевании:
- Миелопролиферативный.
- Лимфопролиферативный.
Миелопролиферативный вариант проявляется следующими симптомами у пациентов:
- повышенный уровень витамина В12;
- миелофиброз;
- спеленомегалия;
- реакция на лечение иматинибом (ингибитор тирозинкиназы);
- анемия;
- тромбоцитопения.
Лимфопролиферативный вариант обусловлен клональной перестановкой генов рецепторов Т-клеток и характеризуется следующими симптомами:
- ЦИК (циркулирующие иммунные комплексы);
- гипергаммаглобулинемия (IgE);
- реакция на лечение группой кортикостероидных препаратов;
- ангионевротический отек;
- аномалии со стороны кожи.
Каковы нормальные величины содержания эозинофилов в крови?
Нормальное содержание эозинофильных гранулоцитов в периферической крови колеблется от 1 до 5 процентов общего числа лейкоцитов. В абсолютных значениях эта величина равна от 120 до 350 клеток в 1 микролитре.

У новорожденных детей может наблюдаться физиологическая эозинофилия, составляющая более 700 клеток на 1 мкл, которая также считается нормальным содержанием эозинофилов в крови.
Что будет относиться к основным критериям постановки патологии?
Во-первых, крайне важно понимать, что эозинофилия устанавливается при получении абсолютных величин эозинофильных гранулоцитов в периферической крови и по этому числу выделяют три степени эозинофилии:
- I степень: незначительная эозинофилия (от 500 до 1500 клеток в 1 микролитре).
- II степень: умеренная эозинофилия (от 1500 до 5000 клеток в 1 микролитре).
- III степень: выраженная эозинофилия (более 5000 клеток в 1 микролитре).
Эозинофилия периферической крови >1500/микролитр, которая продолжается 6 месяцев или больше (!) – основной критерий постановки диагноза.
Клиника
К неспецифическим симптомам относят недомогание, анорексию, снижение веса, боли в животе, миалгии, повышение температура тела, слабость в теле, то есть происходит астенизация.

Для выявления этиологического фактора необходимо установить ведущий клинический синдром, исходя из главных симптомов заболевания:
- Гематологический синдром является ведущим и ему свойственны: анемия, лимфаденопатия, спленомегалия, тромбоцитопения, тромбоэмболы.
- Интоксикационный синдром будет выражен при таких заболеваниях, как: миелопролиферативные патологии, лимфогранулематоз, лимфолейкоз.
- Бронхолегочный (бронхиальная астма, узелковый периартрит, бронхолегочный аспергиллез).
- Кардиопульмональный синдром характеризуется образованием пристеночных тромбов с эмболами.
- Желудочно-кишечный синдром характеризуется такими симптомами, как колики в животе, жидкий стул, рвота.
- Кожный синдром может проявляться атопическим дерматитом, ангионевротическим отеком, зудом, крапивницей, дерматографизмом.
Поражение органов при данном синдроме обусловлено их инфильтрацией эозинофилами, которое может привести к мультиорганной дисфункции. В процесс могут вовлекаться такие органы, как сердце, кожные покровы, селезенка, нервная система и легкие.
Патогенез
Эксперты выделяют основные механизмы. Это:
- Антителозависимый хемотаксис, развивающихся при глистных инвазиях (об этом свидетельствует появление IgE и IgG).
- Опухолевые процессы, при некоторых из которых может выделяться эозинофильный хемотаксический фактор.
- Опухолевая эозинофилия (лейкоз).
Как распознать?
Диагностика гиперэозинофильного синдрома основывается на исключении других возможных причин эозинофилии. Например, инфекционных, паразитарных. То есть это диагноз исключения и ставится, если этиологию этого феномена не удалось установить.
Основные лабораторно-инструментальные методы, позволяющие диагностировать данный синдром, следующие:
- Лейкограмма с указанием абсолютного числа эозинофильных гранулоцитов.
- Биохимия крови (печеночные ферменты, креатинкиназа, СКФ, мочевина, тропонин, белки острой фазы воспаления).
- Иммунология гиперэозинофильного синдрома. Такие показатели, как антинуклеарные антитела, катионные протеины, IgE, лимфограмма.
- Анализ кала на наличие цист, яиц.
- Электрокардиография.
- Эхокардиография.
- Инструментальное исследование органов дыхания (рентгенография).
- Компьютерная томография грудной и брюшной полостей.
- При таком исследовании, как пункция костного мозга будут обнаружены как зрелые эозинофилы, так и клетками-предшественницы).
- Также проводит неврологическое обследование, в которое входят: осмотр ребенка, проверка рефлексов, электроэнцефалография, исследование глазного дна.
Прогноз
Неблагоприятный прогноз при гиперэозинофильном синдроме у детей в большинстве случаев обусловлен осложнениями, которые обычно проявляются дисфункцией тех или иных органов – чаще всего, это сердце. Поражение сердца может привести к инвалидности и даже к смертельному исходу.
Лечение патологии
Лечение начинается с назначения глюкортикостероида преднизолона, в последующем также используют иматиниб, лекарственные средства, регулирующие содержание эозинофилов, например, «Интерферон-альфа» и «Этопозид».
«Иматиниб» – противоопухолевое средство, ингибитор тирозинкиназы, фермента. Синтезируется при хроническом миелолейкозе.
«Этопозид» – противоопухолевый препарат, оказывающий цитотоксическое действие. Необходимо помнить, что у этого лекарства есть ограничения к применению: детям до двух лет он противопоказан в силу того, что в клинических исследованиях его безопасность для детей до двухлетнего возраста и в принципе эффективность не доказаны).

Эффект глюкокортикоидов заключается в угнетении роста пролиферации эозинофильного ростка гранулоцитов, факторов их активации. Для этих целей можно также использовать ингибиторы лейкотриенов, ингибиторы фосфодиэстеразы, миелосупрессивные лекарственные средства.
Поддерживающая терапия применяется при симптомах, свидетельствующих о том, что в процесс также вовлечено сердце – это может проявляться в виде инфильтративной кардиомиопатии, поражения клапанов сердца, сердечной недостаточности). Могут применяться антикоагулянты, антитромбоцитарные препараты («Аспирин», «Клопидогрел»).
Необходима консультация специалистов для того, чтобы правильно подобрать лечение. Прибегают к помощи следующих врачей: гематолог (подбирает интенсивную терапию для пациента), дерматолог (его лечебная тактика необходима при кожных проявлениях синдрома), невролог (вовлекается в процесс при появлении неврологических нарушений), кардиолог, пульмонолог.
Заключение
Необходимо помнить, что гиперэозинофильный синдром требует квалифицированной медицинской помощи. Игнорировать подобную патологию нельзя ни в коем случае, поскольку при осложнениях это зачастую приводит к летальному исходу.
Надеяться на то, что все пройдет самостоятельно, не стоит — только своевременное обращение к врачу и правильное лечение может гарантировать успех терапевтических мероприятий.
Источник
Специалистам / Практика / Практика (статья)
Статья |
16-10-2014, 21:54
|
 Эозинофильный синдромЛейкомоидная реакция эозинофильного типа – это повышение количества лейкоцитов в периферической крови с содержанием эозинофильных гранулоцитов за счет зрелых форм более чем 0,2 Г/л. В большинстве случаев эозинофилия связана с аллергическими реакциями, однако этот синдром может быть первым клиническим признаком аутоиммунных, злокачественных или гематологических заболеваний. В соответствии с МКБ-10 эозинофильный синдром выделен в отдельный диагноз (D72.1). Как патологический синдром он сопровождает некоторые заболевания (паразитарная инфекция, эозинофильный синдром – B50-B83, D72.1; аллергические заболевания, эозинофильный синдром – Т78.7, D71.1; медикаментозная аллергия, эозинофильный синдром – N88.7, D72.1; системные поражения соединительной ткани, эозинофильный синдром – М30-М36, D72.1; новообразования, эозинофильный синдром – С00-D48, D72.1; первичные иммунодефициты, эозинофильный синдром – D80-D89, D72) или эозинофильные заболевания (легочная эозинофилия – J82, эозинофильный лейкоз – C92.7; эозинофильный гастрит или гастроэнтерит – K52.8).
Эозинофильный синдромЛейкомоидная реакция эозинофильного типа – это повышение количества лейкоцитов в периферической крови с содержанием эозинофильных гранулоцитов за счет зрелых форм более чем 0,2 Г/л. В большинстве случаев эозинофилия связана с аллергическими реакциями, однако этот синдром может быть первым клиническим признаком аутоиммунных, злокачественных или гематологических заболеваний. В соответствии с МКБ-10 эозинофильный синдром выделен в отдельный диагноз (D72.1). Как патологический синдром он сопровождает некоторые заболевания (паразитарная инфекция, эозинофильный синдром – B50-B83, D72.1; аллергические заболевания, эозинофильный синдром – Т78.7, D71.1; медикаментозная аллергия, эозинофильный синдром – N88.7, D72.1; системные поражения соединительной ткани, эозинофильный синдром – М30-М36, D72.1; новообразования, эозинофильный синдром – С00-D48, D72.1; первичные иммунодефициты, эозинофильный синдром – D80-D89, D72) или эозинофильные заболевания (легочная эозинофилия – J82, эозинофильный лейкоз – C92.7; эозинофильный гастрит или гастроэнтерит – K52.8).
Нормальное содержание эозинофильных гранулоцитов в периферической крови – 1-5% от количества лейкоцитов, или 120-350 клеток в 1 мкл (0,12-0,35 Г/л). Для новорожденных характерная эозинофилия >700/мкл до 10-14 дней после восстановления массы тела, в 75% недоношенных этот синдром сохраняется до 2-3 недель. Степень эозинофилии рассчитывается в зависимости от абсолютного количества эозинофилов в периферической крови. Выделяют три степени эозинофилии: I. Незначительная: от 500 до 1500 в 1 мкл; II. Умеренная: от 1500 до 5000 в 1 мкл; III. Выраженная: более 5000 в мкл.
Механизм развития эозинофильного синдрома
Механизм развития эозинофильного синдрома разделяют на иммуноглобулин-зависимые и иммуноглобулин-независимые, что важно установить на первом этапе диагностики. Повышение общего и специфических IgE, IgG (Ig G4) указывает на аллергический или гельминтно-инвазивный процесс. Нормальные или сниженные показатели иммуноглобулинов не исключают аллергические заболевания и при наличии эозинофильного синдрома могут указывать на онкологический, гематологический, иммунодефицитный процесс.
Ведение больных с эозинофильным синдромом требует определения основных причин эозинофилии: инфекционные, аллергические, кожные, онкологические, иммунологические, легочные заболевания, системные заболевания соединительной ткани, васкулиты, гранулематозы, желудочно-кишечные заболевания, эндокринные, сердечно-сосудистые, другие (отравления (L-триптофаном, свинцом, никелем, рапсовым маслом), табакокурение, облучение, недоношенность, идиопатический гипереозинофильный синдром, семейная эозинофилия).
При проведении дифференциального поиска причин эозинофилии необходимо выделить ведущий клинический синдром:
- Гепатолиенальный (миелопролиферативные заболевания, новообразования гепатибилиарной системы и желудочно-кишечного тракта, паразитозы).
- Бронхолегочный (бронхиальная астма, бронхолегочный аспергиллез, синдром Леффлера, синдром Черджа-Стросса, узелковый полиартериит, паразитоз).
- Лихорадочный (миелопролиферативные заболевания, лимфогранулематоз, лимфолейкоз, новообразования, паразитозы).
- Кожный (системные заболевания соединительной ткани, неопроцесс, атопический дерматит, крапивница, отек Квинке, мастоцитоз, многоформная экссудативная эритема, синдром Стивенса-Джонсона, синдром Лайэлла).
- Суставно-мышечный (системные заболевания соединительной ткани, эозинофильный фасциит, гранулематоз Вегенера, узелковый полиартериит).
- Карлиальный (идеопатический эозинофильный синдром Дреслера, эозинофильный миокардит Кимури).
Параклинические исследования больных с эозинофильным синдромом:
— Лейкограмма, количество эозинофилов (абсолютное).
— Протеинограмма, печеночные, почечные пробы, острофазовые показатели.
— Иммунологические показатели (катионные протеины, антинуклеарные антитела, антицитоплазматические нейтрофильные антитела, IgE (общий, специфический), IgG4, лимфограмма, специфические антипаразитарные антитала и др.).
— Назицитограмма слизистой оболочки носа.
— Анализ мочи, анализ кала на яйца гельминтов.
— Рентгенологическое исследование, компьютерная томография.
— Лимфангиография.
— Эхокардиография, ультразвуковая допплерография.
— Эндоскопия, бронхоскопия с браш-биопсией.
— Пункция костного мозга.
— Морфологические исследования.
На рисунке представлен поэтапный алгоритм диагностики эозинофильного синдрома у детей.
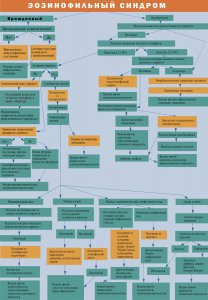 Алгоритм диагностики эозинофильного синдрома у детей
Алгоритм диагностики эозинофильного синдрома у детей
Алгоритм диагностики эозинофильного синдрома у детей
Лечение эозинофильного синдрома
Для угнетения размножения эозинофилов, продуктов их активирования, дегрануляции используют: глюкокортикоиды, миелосупрессивные препараты, α-интерферон, антагоничты и ингибиторы лейкотриенов, стабилизаторы мембран опасистых клеток, ингибиторы фосфодиестеразы, препараты, которые ингибируют преобладание Th-2-лимфоцитарный ответ, моноклональные антитела. У детей с атопическим фенотипом используется специфическая иммунотерапия аллергенами.
Антигистаминные препараты
Антигистаминные препараты всех поколений блокируют Н1-гистаминовые рецепторы. Впрочем антигистаминные препараты I поколения имеют ряд недостатков, в связи с чем они реже используются в лечении.
Недостатки антигистаминных препаратов I поколения:
— Кратковременность действия (1,5-3 часа), что требует увеличения кратности приема.
— Неполное связывание Н1-рецепторов (примерно 30%).
— Проникновение через гематоэнцефалический барьер, что обуславливает сонливость и слабость.
— Тахифилаксия (привыкание через 7-10 дней).
— Связывание с другими рецепторами (α-адрено-, М-холинорецепторами, что обуславливает возникновение тахикардии, нарушение проводимости с увеличением интервала QT, сухость слизистых оболочек, сгущение бронхиального секрета, дисфункцию желудочно-кишечного тракта, мочеполовой системы, стимуляцию аппетита, развитие глаукомы).
— Потенцирование седативного эффекта депрессантов ЦНС.
Препараты II поколения на сегодняшний день являются эталоном Н1-антигистаминовой терапии.
Источник
