Фетальный синдром при врожденном токсоплазмозе

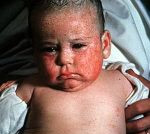
Врожденный токсоплазмоз – это паразитарная патология, которая возникает при трансплацентарном инфицировании ребенка Toxoplasma gondii. У большинства детей протекает бессимптомно. Возможные проявления заболевания: интоксикационный синдром, пятнисто-папулезная сыпь, лимфаденопатия, желтуха, гепатоспленомегалия, отеки нижних конечностей. Часто провоцирует развитие патологий органа зрения, слуха, ЦНС; реже – миокарда, легких и печени. Антенатальная диагностика базируется на проведении биопсии, постнатальная – на совокупности анамнестических и клинико-лабораторных данных (ИФА, ПЦР). Этиотропное лечение врожденного токсоплазмоза проводится при помощи схем на основе препаратов пириметамина и сульфадимезина или спирамицина.
Общие сведения
Врожденный токсоплазмоз – заболевание в педиатрии и неонатологии, возникающее в результате трансплацентарного заражения плода на фоне острой формы токсоплазменной инфекции у матери. Впервые Toxoplasma gondii была описана французами К. Николь и Л. Монсо в 1908 году. В 1939 г. американцы Э. Вольф, Д. Кауэн и Б. Пэйдж подтвердили трансплацентарный механизм передачи возбудителя. Промежуточными хозяевами могут выступать более 400 видов животных. Согласно статистическим данным ВОЗ, число инфицированных токсоплазмой людей в мире составляет порядка 1,5 млрд. человек, в России – около 30% всего населения. Частота врожденной формы 1,5:1000 новорожденных. Даже на фоне лечения средний показатель смертности у детей до 5 лет составляет 12%, осложнения возникают почти у 90%.
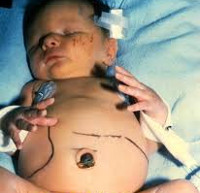
Врожденный токсоплазмоз
Причины врожденного токсоплазмоза
Врожденный токсоплазмоз развивается только при инфицировании матери Toxoplasma gondii во время вынашивания ребенка. Механизм заражения беременной женщины – фекально-оральный. Наиболее распространенные причины: контакт с животными из семейства кошачьих и употребление термически необработанной пищи. Инвазивная форма возбудителя – ооциста – формируется в кишечнике животных и выделяется с калом, после чего может на протяжении 12 и больше месяцев сохранять контагиозность в условиях внешней среды. В крайне редких случаях этиологическим фактором может стать трансплантация контаминированных органов или переливание крови. Заражение плода T. gondii происходит трансплацентарным путем. После рождения ребенка развивается интенсивный гемолиз, возникают геморрагии на слизистых оболочках, расширение камер сердца, пневмония или интерстициальный отек легких, некроз печени и селезенки, увеличение лимфоузлов, воспаление и отек тканей головного мозга, некробиоз сетчатки. При гистологическом исследовании непосредственно пораженных тканей определяется некроз, гранулематозная или диффузная пролиферация ретикулоцитов, инфильтрация плазмоцитами и лимфоцитами, перифокально – множество токсоплазм. Впоследствии на месте некротизированных участков формируется фиброз, переходящий в кальциноз.
Классификация врожденного токсоплазмоза
В зависимости от периода инфицирования плода врожденный токсоплазмоз может протекать в трех формах:
- Хроническая форма. Заражение происходит в I-II триместрах беременности. Риск передачи возбудителя – 13-18%. При такой форме могут развиваться атрофия головного мозга, гидроцефалия, деформация желудочков мозга, анофтальмия, колобома, атрофия сетчатки, врожденные пороки сердца и других органов и систем.
- Подострая форма. Инфицирование – III триместр. Риск заражения ребенка – 75-85%. Проявления могут включать в себя энцефалит, менингоэнцефалит, очаговый некроз сетчатки, увеит.
- Острая форма. Токсоплазма попадает в организм ребенка непосредственно перед родами. Возможные симптомы: гипертермия, пятнисто-папулезная сыпь, интенсивная желтуха, гепатоспленомегалия, анемия, миокардит, пневмония.
Симптомы врожденного токсоплазмоза
Врожденный токсоплазмоз может проявляться в различные периоды жизни ребенка – от первых дней до нескольких месяцев. Специфических симптомов данное заболевание не имеет. Зачастую присутствующая клиника нечеткая и имитирует другие врожденные патологии. Наиболее вероятные проявления врожденного токсоплазмоза: ухудшение общего состояния, пятнисто-папулезная сыпь различной локализации, генерализованная лимфаденопатия, увеличение печени и селезенки, желтуха, отеки нижних конечностей, субфебрильное повышение температуры тела. Тяжесть симптомов зависит от степени инфицирования токсоплазмами, триместра беременности, в котором произошло инфицирование, и иммунных сил матери. Примерно 70-90% детей не имеют каких-либо проявлений в ранние периоды жизни, но почти у всех спустя некоторое время возникают осложнения. Классический врожденный токсоплазмоз проявляется триадой Сэбина – обструктивная гидроцефалия, хориоретинит и массивное внутричерепное обызвествление. Наблюдается данный комплекс не более чем у 3% детей. Помимо триады, часто возникают миокардит, миозит, гепатит и пневмония. Клинические проявления напрямую зависят от присутствующих патологических изменений. Вероятность развития поздних осложнений на фоне латентного врожденного токсоплазмоза составляет порядка 90%. Период возникновения может быть разным – от нескольких месяцев до нескольких лет. Наиболее часто наблюдается поражение глаз, органа слуха и ЦНС. Самое распространенное осложнение – ретинит (примерно 85% случаев). К другим последствиям перенесенного врожденного токсоплазмоза относят олигофрению, гидроцефалию, повышение внутричерепного давления, острый и хронический энцефалит, эпилепсию, полную глухоту и/или слепоту, микрофтальм, увеит, хроническую гипертермию, редко – шизофрению.
Диагностика врожденного токсоплазмоза
Диагностика врожденного токсоплазмоза может проводиться в антенатальном и постнатальном периоде. Антенатальное исследование подразумевает использование инвазивных методов с дальнейшими лабораторными анализами. Абсолютное показание к их проведению – острый токсоплазмоз матери в сумме с нарушениями развития плода по результатам акушерского УЗИ. Выбор методики исследования зависит от срока беременности. При гестации от 10 недель проводится биопсия хориона, от 16 недель – амниоцентез, от 18 – кордоцентез. Для верификации инфекции полученный материал исследуют при помощи ПЦР. Постнатальная диагностика включает в себя сбор анамнестических данных и проведение клинического и лабораторного исследования. Данная мера является обязательной для всех детей, входящих в группу риска внутриутробного инфицирования. Неспецифическая диагностика и ее результаты зависят от присутствующих симптомов и синдромов. Список исследований может включать в себя ОАК (анемия, тромбоцитопения, лейкоцитоз); рентгенографию ОГК (признаки инфильтрации легких); нейросонографию и КТ головного мозга; биохимическое исследование крови с измерением АЛТ и АСТ, определением СРБ, уровня билирубина и его фракций (все показатели выше нормы); офтальмоскопию (некроз сетчатки); спинномозговую пункцию (признаки воспаления). Специфические методы подразумевают серодиагностику биологических жидкостей методом ИФА, при котором наблюдается возрастание титра антител IgG в 4 и больше раз и высокий уровень IgM на протяжении 10-14 суток. При необходимости проводится ПЦР с целью идентификации ДНК токсоплазмы.
Лечение врожденного токсоплазмоза
Лечение новорожденного с выраженной клинической картиной врожденного токсоплазмоза проводится только в условиях стационара, в отделении патологии новорожденных. Соблюдение специфического режима и рациона не требуется, их коррекция проводится в соответствии с состоянием ребенка. При наличии отягощенного анамнеза матери этиотропную терапию начинают с момента постановки предварительного диагноза. В других случаях перед началом лечения требуется проведения лабораторных методов исследования. Используемые схемы: пириметамин и сульфадимезин на 1-1,5 месяца; спирамицин или другие макролиды на 4-6 недель. В некоторых случаях применяют системные глюкокортикостероиды – преднизолон. Симптоматическое лечение зависит от присутствующих симптомов и синдромов, выявленных педиатром или неонатологом. При стойком повышении внутричерепного давления или развитии гидроцефалии показано хирургическое лечение. При необходимости дальнейшее лечение может проводиться амбулаторно под контролем педиатра, инфекциониста и других специалистов. В таких же условиях проводится терапия субклинической и латентной формы врожденного токсоплазмоза. Решение об отказе от приема препаратов принимается на основе клинико-лабораторных показателей, находящихся в пределах возрастной нормы, и заключения всех лечащих врачей.
Прогноз и профилактика врожденного токсоплазмоза
Прогноз при врожденном токсоплазмозе зависит от триместра, в котором произошло инфицирование плода и тяжести клинических проявлений. При развитии патологии в I триместре может наблюдаться самопроизвольное прерывание беременности и выкидыш или дальнейшее развитие тяжелых форм заболевания, однако аномалии органов при этом не возникают. При адекватной и своевременной терапии прогноз для жизни благоприятный, для выздоровления – сомнительный. Неспецифическая профилактика врожденного токсоплазмоза включает в себя ограничение контакта домашних животных с беременной женщиной, соблюдение гигиенических норм, прием в пищу только термически обработанных продуктов, тщательное мытье овощей и фруктов. При наличии факторов, указывающих на возможное инфицирование матери, проводится специфическая диагностика, направленная на идентификацию T. gondii. При подтверждении диагноза показано немедленное проведение этиотропной терапии. Специфической профилактики врожденного токсоплазмоза не разработано.
Источник
Врожденный токсоплазмоз – это паразитарная патология, которая возникает при трансплацентарном инфицировании ребенка Toxoplasma gondii. У большинства детей протекает бессимптомно.
Возможные проявления заболевания: интоксикационный синдром, пятнисто-папулезная сыпь, лимфаденопатия, желтуха, гепатоспленомегалия, отеки нижних конечностей.
Что же делать в такой ситуации ? Для начала советуем почитать эту статью. В данной статье подробно описываются методы борьбы с паразитами. Также рекомендуем обратиться к специалисту. Читать статью >>>
Часто провоцирует развитие патологий органа зрения, слуха, ЦНС; реже – миокарда, легких и печени. Антенатальная диагностика базируется на проведении биопсии, постнатальная – на совокупности анамнестических и клинико-лабораторных данных (ИФА, ПЦР).
Этиотропное лечение врожденного токсоплазмоза проводится при помощи схем на основе препаратов пириметамина и сульфадимезина или спирамицина.
Общие сведения
Врожденный токсоплазмоз – заболевание в педиатрии и неонатологии, возникающее в результате трансплацентарного заражения плода на фоне острой формы токсоплазменной инфекции у матери. Впервые Toxoplasma gondii была описана французами К. Николь и Л. Монсо в 1908 году. В 1939 г. американцы Э. Вольф, Д. Кауэн и Б. Пэйдж подтвердили трансплацентарный механизм передачи возбудителя.
Промежуточными хозяевами могут выступать более 400 видов животных. Согласно статистическим данным ВОЗ, число инфицированных токсоплазмой людей в мире составляет порядка 1,5 млрд. человек, в России – около 30% всего населения.

Toxoplasma gondii
Частота врожденной формы 1,5:1000 новорожденных. Даже на фоне лечения средний показатель смертности у детей до 5 лет составляет 12%, осложнения возникают почти у 90%.
Причины врожденного токсоплазмоза
Врожденный токсоплазмоз развивается только при инфицировании матери Toxoplasma gondii во время вынашивания ребенка. Механизм заражения беременной женщины – фекально-оральный.
Наиболее распространенные причины: контакт с животными из семейства кошачьих и употребление термически необработанной пищи. Инвазивная форма возбудителя – ооциста – формируется в кишечнике животных и выделяется с калом, после чего может на протяжении 12 и больше месяцев сохранять контагиозность в условиях внешней среды.
В крайне редких случаях этиологическим фактором может стать трансплантация контаминированных органов или переливание крови. Заражение плода T. gondii происходит трансплацентарным путем.

После рождения ребенка развивается интенсивный гемолиз, возникают геморрагии на слизистых оболочках, расширение камер сердца, пневмония или интерстициальный отек легких, некроз печени и селезенки, увеличение лимфоузлов, воспаление и отек тканей головного мозга, некробиоз сетчатки.
При гистологическом исследовании непосредственно пораженных тканей определяется некроз, гранулематозная или диффузная пролиферация ретикулоцитов, инфильтрация плазмоцитами и лимфоцитами, перифокально – множество токсоплазм. Впоследствии на месте некротизированных участков формируется фиброз, переходящий в кальциноз.
Классификация врожденного токсоплазмоза
В зависимости от периода инфицирования плода врожденный токсоплазмоз может протекать в трех формах:
- Хроническая форма. Заражение происходит в I-II триместрах беременности. Риск передачи возбудителя – 13-18%. При такой форме могут развиваться атрофия головного мозга, гидроцефалия, деформация желудочков мозга, анофтальмия, колобома, атрофия сетчатки, врожденные пороки сердца и других органов и систем.
- Подострая форма. Инфицирование – III триместр. Риск заражения ребенка – 75-85%. Проявления могут включать в себя энцефалит, менингоэнцефалит, очаговый некроз сетчатки, увеит.
- Острая форма. Токсоплазма попадает в организм ребенка непосредственно перед родами. Возможные симптомы: гипертермия, пятнисто-папулезная сыпь, интенсивная желтуха, гепатоспленомегалия, анемия, миокардит, пневмония.
Хроническое протекание
Заражение случается на 1-6 месяце беременности. Риск инфицирования от матери в этот внутриутробный период составляет 13-18%. При данной форме протекания болезни может возникать атрофия сетчатки и головного мозга, гидроцефалия, патология мозговых желудочков, колобома радужки, врожденные патологии сердца и др.
Подострая форма
Мать может инфицировать плод на 7-9 месяце, риск заражения составляет 75-85%. Возможно развитие увеита, энцефалита, некроза сетчатки, менингоэнцефалита.
Острая форма болезни
Возбудитель инфекции в организм проникает прямо перед родами. При данной форме может проявиться анемия, сыпь, гипертермия, пневмония, желтуха, гепатоспленомегалия, миокардит.
Важно! В случае, если женщина заразилась в самом начале беременности, то может случиться самопроизвольный аборт.
Причины возникновения и патогенез
Toxoplasma gondii, проникая в организм обычных людей, чаще всего развивается бессимптомно и быстро подавляется защитой системой организма. После гибели бактерий в крови переболевшего остаются маркированные антитела, обеспечивающие пожизненный иммунитет человека к токсоплазме.
Часто беременная женщина не подозревает о наличии у нее токсоплазмоза, так как в большинстве случаев болезнь у взрослого и здорового человека протекает бессимптомно. Диагностировать инфекцию у матери удается только после выявления отклонений внутриутробного развития ее плода.
На ранних сроках беременности инфекция от матери к эмбриону передается через лимфу или кровь. Во время последнего триместра она проникает непосредственно через плаценту.
Для клинической картины врожденного токсоплазмоза чаще всего характерны:
- Самопроизвольный выкидыш на ранних сроках беременности.
- Преждевременные роды на более поздних сроках.
- Высокая смертность инфицированных новорожденных.
- У выживших детей высокий лейкоцитоз со сдвигом в сторону нейтрофилов.
- Нарастающая эозинофилия.
- Устойчивая гипогликемия.
- Неврологические расстройства, сопровождающиеся гипервозбудимостью или резким угнетением ЦНС.
- Гипертермия.
- Резкое нарушение работы гепатобилиарной системы.
- Гидроцефалия.
- Кальцификаты, преимущественно в мозговой ткани.
- Менингоэнцефалит.
- Патологии развития глазных яблок, атрофия зрительного нерва.
- Миокардит, панкреатит, пневмония.
- Психомоторная неполноценность.
Если женщина заразилась токсоплазмозом во время вынашивания первого ребенка, то вторичное инфицирование при следующей беременности произойти не может, и плоду больше ничего не угрожает. Опасным считается только первичное заражение будущей матери.

Врожденный токсоплазмоз
Осложнения
Латентное течение токсоплазмоза у новорожденного ребенка или отсутствие своевременного лечения приводит к возникновению тяжелых осложнений примерно в 90% случаев.
Наиболее часто последствия перенесенного заболевания касаются работы центральной нервной системы, органов слуха и зрения. У детей встречаются такие осложнения токсоплазмоза, как воспаление сетчатки глаз, катаракта, полная глухота и слепота, хронический энцефалит, эпилепсия, олигофрения, синдром Дауна, шизофрения.
В дошкольном и школьном возрасте у ребенка, который перенес токсоплазмоз врожденной формы, могут наблюдаться: сильная задержка умственного и физического развития.
В дошкольном и школьном возрасте у ребенка, который перенес токсоплазмоз врожденной формы, могут наблюдаться: сильная задержка умственного и физического развития, нарушение процесса прорезывания зубов, заболевания сердца, сосудов, эндокринной системы. Таким образом, паразитическая патология может негативно отразиться практически на любой области детского организма.

Диагностика заболевания
Диагностику токсоплазмоза у ребенка возможно провести еще в период его внутриутробного развития. Для этого используют инвазивные процедуры, в результате которых получают биоматериал (часть хориона, амниотическую жидкость или пуповинную кровь), исследуемый на предмет наличия токсоплазмы при помощи ПЦР.
Этот анализ проводят в обязательном порядке, если у беременной женщины обнаружен острый токсоплазмоз, а в ходе УЗИ у плода выявлены нарушения развития.
В постнатальном периоде определить инфекцию в организме новорожденного позволяет иммуноферментный анализ крови или исследование, выполняемое методом ПЦР. Комплексное обследование ребенка проводится в том случае, если пациент относится к группе риска внутриутробного заражения токсоплазмозом.
Диагностику токсоплазмоза у ребенка возможно провести еще в период его внутриутробного развития.
Такая диагностика включает проведение общего и биохимического анализа крови, компьютерную томограмму головного мозга, нейросонографию, рентген легких, офтальмоскопию и спинномозговую пункцию, УЗИ внутренних органов, а также требует осмотра узких специалистов — офтальмолога, невролога, кардиолога, психиатра.
Все эти исследования позволяют своевременно выявить симптомы токсоплазмоза врожденной формы и провести лечение сопутствующих заболеваний на ранней стадии.
Токсоплазмоз имеет схожую симптоматику с рядом заболеваний:
- лимфогранулематозом;
- туберкулезом;
- инфекционным мононуклеозом;
- проблемами со зрением;
- заболеваниями мозга.
Во время диагностики в обследование включено:
- ОАК – общий анализ крови;
- если в общем анализе повышены лейкоциты и белки, то назначают пункцию спинного мозга;
- рентген головы;
- пробы;
- УЗИ при подозрениях на поражения внутренних органов.
Всегда назначают анализ крови на серологические реакции. Данное исследование проводят с временным промежутком в 14–21 день. Это необходимо, чтобы выявить нарастание титров.
Через 14 дней после инфицирования в крови пациента начинает вырабатываться иммуноглобулин М. Титры будут нарастать, а к 10 недели снижаться. Если выявлено подобное, то это означает наличие в организме острого токсоплазмоза.

Лечением токсоплазмоза занимаются несколько врачей, все зависит от формы. Если обостряется хроническая форма, то необходимо обращаться к инфекционисту. Врожденную, вне зависимости от обострения, лечит педиатр. При негативном влиянии на органы зрения следует обращаться к офтальмологу.
Основными для лечения препаратами являются паразитоцидные. Хлородин совместно с Сульфадимезином действуют на возбудителя токсоплазмоза.
Могут быть назначены:
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- аминохинолины;
- сульфаниламиды;
- Метронидазол;
- тетрациклиновые антибиотики.
При лечении хронического токсоплазмоза хорошо помогает комплекс препаратов:
Дополнительно назначаются иммуномодуляторы. Дозировку и курс приема назначит врач. Самостоятельно принимать препараты нельзя. Хронический токсоплазмоз у беременных в лечении не нуждается.
Если болезнь затрагивает глаза и головной мозг, то назначаются глюкокортикоиды, например:
Лечение токсоплазмоза напрямую зависит от иммунной системы пациента. Оно может длиться несколько недель, а может растянутся и на год.
Беременность и хронический токсоплазмоз
При постановке на учет все женщины в обязательном порядке проходят обследование. Если результаты положительные с низким количеством титров, то значит, что женщина уже сталкивалась с инфекцией.
Но лечение ей не нужно, потому что сформировался иммунный ответ. Если пробы отрицательные, то анализ повторяют еще 2 раза.
При положительной реакции с высоким количеством титров со второго триместра требуется лечение. При заражении в 1 триместре обычно направляют на прерывание беременности.

Лечение токсоплазмоза
Лечение болезни назначается врачом-инфекционистом или терапевтом и проводится под их контролем. Во время лечения строго контролируются показатели кроветворной функции организма, печеночные пробы и показатели работы почек.
Набор средств против токсоплазм обычно включает в себя гормональную терапию (глюкокортикоиды), снятие аллергических проявлений с помощью антигистаминных препаратов. Также используются стимуляторы кроветворной функции организма, успокоительные лекарства и витаминные комплексы.
Дети, перенесшие токсоплазмоз в острой форме, а также те, кто имеет заболевание в хронической форме, регулярно осматриваются невропатологом, окулистом и инфекционистом на предмет реинфекции и проявления осложнений.
Профилактика
В связи с особенностью развития врождённого токсоплазмоза принять полноценные профилактические меры и при этом дать стопроцентную гарантию сохранности здоровья довольно сложно.
Предупредительные мероприятия по врождённому токсоплазмозу чаще всего заключаются в следующем:
- Знать и соблюдать правила личной и санитарной гигиены.
- Исключить общение с неизвестными или бродячими животными.
- Сократить контакты с домашними питомцами.
- Не употреблять в пищу сырые мясные продукты.
- Применять хорошую термическую обработку при приготовлении блюд.
- Покупать мясные продукты только у проверенных поставщиков.
- Использовать средства дезинфекции при обработке поверхностей.
Кроме того, до начала беременности необходимо пройти обследование и убедиться в наличии иммунитета к токсоплазме. Если он отсутствует, нужно усилить меры безопасность при вынашивании ребенка.
Победить паразитов можно!
Антипаразитарный комплекс® — Надежное и безопасное избавление от паразитов за 21 день!
- В состав входят только природные компоненты;
- Не вызывает побочных эффектов;
- Абсолютно безопасен;
- Защищает от паразитов печень, сердце, легкие, желудок, кожу;
- Выводит из организма продукты жизнедеятельности паразитов.
- Эффективно уничтожает большую часть видов гельминтов за 21 день.
Сейчас действует льготная программа на бесплатную упаковку. Читать мнение экспертов.
Интересно знать:
Список литературы
- Centers for Disease Controland Prevention. Brucellosis. Parasites. Ссылка
- Corbel M. J. Parasitic diseases // World Health Organization. Ссылка
- Young E. J. Best matches for intestinal parasites // Clinical Infectious Diseases. — 1995. Vol. 21. — P. 283-290. Ссылка
- Ющук Н.Д., Венгеров Ю. А. Инфекционные болезни: учебник. — 2-е издание. — М.: Медицина, 2003. — 544 с.
- Распространенность паразитарных болезней среди населения, 2009 / Коколова Л. М., Решетников А. Д., Платонов Т. А., Верховцева Л. А.
- Гельминты домашних плотоядных Воронежской области, 2011 / Никулин П. И., Ромашов Б. В.
Статья для пациентов с диагностированной доктором болезнью. Не заменяет приём врача и не может использоваться для самодиагностики.

Лучшие истории наших читателей
Тема: Во всех бедах виноваты паразиты!
От кого: Людмила С. (ludmil64@ya.ru)
Кому: Администрации Noparasites.ru
Не так давно мое состояние здоровья ухудшилось. Начала чувствовать постоянную усталость, появились головные боли, лень и какая-то бесконечная апатия. С ЖКТ тоже появились проблемы: вздутие, понос, боли и неприятный запах изо рта.
Думала, что это из-за тяжелой работы и надеялась, что само все пройдет. Но с каждым днем мне становилось все хуже. Врачи тоже ничего толком сказать не могли. Вроде как все в норме, но я-то чувствую, что мой организм не здоров.
Решила обратиться в частную клинику. Тут мне посоветовали на ряду с общими анализами, сдать анализ на паразитов. Так вот в одном из анализов у меня обнаружили паразитов. По словам врачей – это были глисты, которые есть у 90% людей и заражен практически каждый, в большей или меньшей степени.
Мне назначили курс противопаразитных лекарств. Но результатов мне это не дало. Через неделю мне подруга прислала ссылку на одну статью, где какой-то врач паразитолог делился реальными советами по борьбе с паразитами. Эта статья буквально спасла мою жизнь. Я выполнила все советы, что там были и через пару дней мне стало гораздо лучше!
Улучшилось пищеварение, прошли головные боли и появилась та жизненная энергия, которой мне так не хватало. Для надежности, я еще раз сдала анализы и никаких паразитов не обнаружили!
Кто хочет почистить свой организм от паразитов, причем неважно, какие виды этих тварей в вас живут — прочитайте эту статью, уверена на 100% вам поможет! Перейти к статье>>>

Надежное и эффективное средство для борьбы с глистами. Выводит всех паразитов за 21 день.

Как Избавить свой организм от опасных для жизни паразитов, пока не поздно!
Врач паразитолог рассказывает, каке существуют эффективные методы борьбы с гельминтами.
Поиск лекрств от паразитов
Источник

