Для ишемической формы синдрома диабетической стопы характерно

Синдром диабетической стопы (СДС) — патологическое состояние стопы при сахарном диабете, возникающее на фоне поражения периферических нервов, кожи и мягких тканей, костей и суставов и проявляющееся острыми и хроническими язвами, костно-суставными поражениями и гнойно-некротическими процессами.
Нейроишемическая форма синдрома диабетической стопы возникает вследствие поражение артерий и нервных волокон нижних конечностей.

Рисунок 1. Синдром диабетической стопы, нейроишемическая форма. Некроз постампутационной раны левой стопы.
Поражение сосудов является причиной ранней смерти и инвалидизации среди пациентов с сахарный диабетом. Число ампутаций нижней конечности в связи с сосудистыми осложнениями сахарного диабета превышает число нетравматических ампутаций.
Так в Санкт-Петербурге, по данным «Городского центра диабетической стопы», за 2011 год у 31000 находящихся на учете пациентов выполнено 628 ампутаций. Ишемическая форма СДС, в отличие от атеросклеротического поражения сосудов, характеризуется поражением артериальных сосудов любого диаметра, в виде микро- и макроангиопатии.
Для этой формы поражения характерно сочетание 2-х патогенетических механизмов: диабетической ангиопатии и нейропатии. Соответственно, для клинической картины этой формы характерно сочетание как сосудистых, так и неврологических признаков поражения конечностей со взаимным отягощением.
Ряд авторов предлагает рассматривать всех пациентов с синдром диабетической стопы как пациентов с нейроишемической формой диабетической стопы, с преобладанием ишемического или неврологического компонента.
Снижение болевой чувствительности на фоне ангиопатии приводит к появлению очагов ишемического некроза без развития адекватного болевого синдрома. При анализе факторов, явившихся пусковыми для гнойно-некротических осложнений синдром диабетической стопы, необходимо отметить следующие:
- тривиальное повреждение кожи
- формирование микротромбов и закупорка мелких артериол
- окклюзия магистральной артерии с развитием критической ишемии.
Сочетание нейропатии и ангиопатии у пациентов с нейроишемической формой синдрома диабетической стопы делают механизмы отграничения местного инфекционного процесса несостоятельными, в связи с чем увеличивается риск прогрессирования гнойно-некротических осложнений и ампутации.

Рисунок 2. Синдром диабетической стопы, нейроишемическая форма. Окклюзия подколенной артерии справа. Обширная инфицированная рана подошвенной поверхности правой стопы.
Патогенез
Диабетическая ангиопатия, в отличие от атеросклеротичесой, характеризуется дистальным типом поражения сосудов, кроме того, окклюзии являются многосегментарными и протяженными – поражаются преимущественно артериальные сегменты ниже коленного сустава.
Морфологическая картина диабетической ангиопатии специфична, и имеет следующий вид: наличие бляшек на интиме, кальцифицирующий склероз Менкеберга, диффузный фиброз интимы.
Снижение перфузии тканей вызывает, как правило, неоангиогенез и появление коллатерального кровообращения; но у пациентов с сахарным диабетом вследствие дисфункции эндотелия развитие коллатералей недостаточно. Микроангиопатия, главным образом, проявляется поражением сосудов капиллярного русла.
Для патологической картины микроангиопатии характерны следующие особенности:
- Утолщение базальной мембраны.
- Нарушение миграции форменных элементов крови.
- Функциональная ишемия – невозможность адекватной гиперемии в ответ на поражение.
- Эндотелиальная дисфункция.
Эти изменения возникают вследствие нарушения синтеза вазоактивных веществ: эндотелина, простагландинов, простациклина и оксида азота (NO).
Наиболее значимым является NO, который влияет на гладкомышечные клетки сосудов посредством активации энзима гуанилат-циклазы, регулируя тем самым размеры просвета артерии. И в случае развития воспалительного процесса, позволяющий увеличить приток крови к очагу.
На внутриклеточном уровне в эндотелиоците происходят нарушения в механизмах активации внутриклеточных ферментов (протеинкиназы С, натрий- калиевой АТФазы, полиАДФ-рибозы полимеразы), которые наступают еще до клинического проявления сахарного диабета и связаны с инсулинорезистентностью.
Дисфункция эндотелия также является причиной тромбозов (в большей степени капиллярного русла) у пациентов с сахарным диабетом. Утолщение базальной мембраны капилляров является структурным проявлением микроангиопатии.
Данные изменения зависят от уровня и продолжительности гипергликемии. Изменение базальной мембраны сосуда приводит к нарушению миграции лейкоцитов, что проявляется в виде уменьшения эффективности воспалительной реакции в области очага повреждения.
Клиническая картина
Клиническая картина проявляется «зябкостью» и/или «усталостью» в ногах, болью в икрах. Однако болевой синдром с явлениями перемежающейся хромоты у пациентов с синдромом диабетической стопы проявляется значительно позже, по сравнению с пациентами, страдающими хронической артериальной недостаточностью нижних конечностей без сахарного диабета.
При объективном осмотре обращает на себя внимание холодность кожных покровов на ощупь. Также могут иметься трофические расстройства в виде пигментных пятен, выпадения волос на голенях, истончения кожи, язвенных дефектов разного размера, деформации ногтевых пластинок, наличия распространенного микоза стоп.

Рисунок 3. Синдром диабетической стопы, нейроишемическая форма. Окклюзия артерий левой голени. Некроз 2 пальца левой стопы.
В отличие от нейропатической формы синдрома диабетической стопы, болевой синдром может проявляться периодически и быть различной интенсивности, вплоть до нестерпимых болей, на поздних стадиях критической ишемии.
У больных с гнойно-некротическими осложнениями синдрома диабетической стопы деструктивные изменения на стопе развиваются на фоне «полного благополучия» и отсутствия жалоб.
При нарушении магистрального кровотока формируется некроз участка стопы согласно ангиосомальному принципу, предполагающему зональность кровоснабжения.
Лечение
Основной стратегией лечения гнойно-деструктивных поражений стопы у больных сахарным диабетом является мультидисциплинарный подход. В лечении пациента участвуют следующие врачи-специалисты: хирург, ангиохирург, рентген-хирург, ортопед, подиатр, кардиолог, невролог, эндокринолог, анестезиолог-реаниматолог, нефролог.
Такое количество специалистов связано с множественностью поражения органов-мишеней при сахарном диабете. Консервативная терапия ГНО СДС применяется для достижения следующих целей: компенсации сахарного диабета, улучшения перфузии мягких тканей, снижение проявлений нейропатии, разгрузки пораженной конечности, купирования явлений острого воспаления, стимуляции местных репаративных процессов.
Тактика лечения основывается на объективном состоянии пациента, характеристике гнойно-некротических осложнений и прогнозе течения заболевания. Первой необходимостью в лечении гнойно-некротических осложнений синдрома диабетической стопы является коррекция проявлений сахарного диабета, а именно гликемии; оптимальным считается показатель от 5 до 9 ммоль/л.
Высокий уровень гликемии коррелирует с увеличением послеоперационных осложнений и медленно прогрессирующим течением раневого процесса. Кроме того, кетоацидоз, как проявление декомпенсации сахарного диабета, является благоприятным фактором для диссеминации инфекции.
Важным фактором, определяющим тактику лечения, является выраженность инфекционного поражения. По тяжести течения инфекцию стопы принято разделять на легкую, умеренную и тяжелую степени.
КОНСЕРВАТИВНАЯ ТЕРАПИЯ
Противомикробная терапия
Выбор противомикробной химиотерапии должен учитывать стадию основного заболевания и степень тяжести инфекционного процесса вследствие их взаимного отягощения.
В связи с существованием в ране полимикробного пейзажа необходимо назначение как минимум одного антибиотика широкого спектра действия и химиопрепарата, воздействующего на анаэробные микроорганизмы. Антибактериальное лечение корректируется по данным микробиологического исследования и антибиотикограммы. Применяется ступенчатая терапия с переходом от парэнтерального к пероральному способу введения.
Длительность антибиотикотерапии зависит от возбудителя, реакции организма и течения заболевания. Так, при консервативном лечении хронического остеомиелита костей стопы длительность приема антибиотиков может составлять до 90 дней.
Противомикробная химиотерапия обязательно должна включать сочетание системных и местных противогрибковых препаратов в связи с наличием более, чем у половины больных сахарным диабетом микоза стоп.
Вазоактивные препараты
Для лечения явлений ишемического поражения применяются вазоактивные препараты: пентоксифилин, трентал, солкосерил, простагландин Е1, реополиглюкин. Способ введения: внутривенный или внутриартериальный селективный.
По данным международных исследований эти препараты не влияют на прогноз заболевания и имеют положительный эффект применения только лишь у 40% больных, но рекомендованы для использования при хронической артериальной недостаточности.
Разгрузка стопы
При лечении неинфекционных язвенных дефектов у пациентов с удовлетворительным парциальным давлением кислорода в тканях одна лишь разгрузка стопы позволяет добиться 80-90% заживления язвы, поэтому применение специальной обуви, ортезов, костылей, иммобилизационных повязок и т.д. является необходимым компонентом комплексной терапии.
Местное лечение
Местное лечение язвенных дефектов или ран должно быть направлено на профилактику и подавление инфекционного поражения, а так же на стимулирование репаративных процессов.
Обработка раны осуществляется на основании принципов ведения гнойных ран. Однако согласно рекомендациям по лечению гнойно-некротических осложнений у пациентов с СДС следует отдавать предпочтение более сильным антисептикам: раствор диоксидина 0,05%, раствор йод-повидона, октенисепта, пронтосана, гипохлорита.
Также важным является применение атравматических гидроколлоидных, адсорбирующих, ранозаживляющих повязок.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
Тактика хирургического лечения гнойно-некротических осложнений СДС базируется на прогнозе возможного исхода. Целью хирургического лечения может быть: сохранение жизни пациента или сохранение конечности.
Принятие решения основывается как на клинических проявлениях тяжести поражения конечности, так и на стадии основного заболевания. Неблагоприятное течение ГНО СДС и тяжелое состояние пациента даже при небольшом очаге поражения зачастую заставляет применять агрессивную тактику (санационные ампутации при развитии септического процесса) (см. рисунок 4).

Рисунок 4. Санационная ампутация левой стопы при ее тотальном некрозе.
Оперативное пособие может быть выполнено в экстренном, срочном и плановом порядке. Согласно Гостищеву В. М. сроки оперативного лечения определяются показаниями, и могут быть жизненными, абсолютными и относительными.
Показаниями к экстренным оперативным (по жизненным показаниям) вмешательствам являются: влажная гангрена стопы, пальцев или голени, флегмона стопы или наличие гнойно-некротического процесса на стопе с явлениями полиорганной недостаточности. Экстренные операции имеют своей основной задачей сохранение жизни пациента за счет удаления патологического очага, поэтому достаточно часто выполняются операции ампутации.
Важным моментом является оценка системной воспалительной реакции. При наличии 2 и более баллов по уровню системной воспалительной реакции (например тахикардия и лейкоцитоз, лейкоцитоз и повышение температуры более 38) показано проведение экстренной санации гнойно-некротического очага.
Важно отметить, что в случае присутствии ишемии конечности, показано проведение реваскуляризации конечности в ближайшие часы после санационной некрэктомии (ампутации), при наличии участков конечности, которые еще возможно спасти.
Срочному оперативному (по абсолютным показаниям) лечению подвергаются пациенты с явлениями критической ишемии нижних конечностей с хроническим ранами/язвами без адекватного дренирования, с хроническим остеомиелитом и деструкцией костей, некрозами участков стопы или голени без явлений восходящего воспаления – т.е. пациенты с умеренной степенью тяжести инфекционного поражения (см. рисунок 5).

Рисунок 5. Синдром диабетической стопы, нейроишемическая форма. Окклюзия артерий правой голени. Остеомиелит костей правой голени.
Показаниями к плановым операциям являются: изменения конфигурации стопы с образованием точек избыточного давления (и развитее трофической язвы), хронический остеомиелит костей стопы, наличие обширного поверхностного дефекта мягких тканей (см. рисунок 6).

Рисунок 6. Синдром диабетической стопы, нейроишемическая форма. Окклюзия поверхностной бедренной, подколенной артерий справа. Некроз пяточной кости правой стопы.
Показаниями к ампутации являются: прогрессирующая гангрена стопы, хронический остеомиелит с обширной деструкцией костей, обширные дефекты мягких тканей, нарушение опороспособности стопы без возможности ее восстановления.
Следует отметить, что предпочтительными являются экономные ампутации на уровне стопы, так как пятилетняя выживаемость у пациентов, перенесших высокие ампутации, составляет от 28 до 32 %, а риск контралатеральной ампутации в течение 2 лет 40-52%.
В г. Санкт-Петербурге за 2011 по данным Центра Диабетической стопы (в центре наблюдается 31000 больных с СДС) выполнено 628 ампутаций, 53% из них — высокие ампутации. Перед выполнением ампутации на том или ином уровне необходима оценка поражения сосудов нижних конечностей и заключение ангиохирурга с оценкой реконструктабельности данного поражения.
При возможности производится оперативная коррекция с восстановлением магистрального кровотока к участку гнойно-некротического поражения. Восстановление артериального кровотока в очаге необходимо для заживления послеоперационной раны, так как снижение парциального давления кислорода в тканях ниже 40% (ниже 34 мм.рт.ст. по данным транскутанной оксиметрии) приводит к невозможности процессов репарации и подавления инфекции.
Поэтому уровень ампутации определяется наличием или возможностью восстановления кровотока в остающейся части нижней конечности. Выбор операции для ликвидации артериальной недостаточности нижних конечностей определяется уровнем и распространенностью поражения.
В настоящий момент времени, оперативные вмешательства на артериях нижних конечностей возможно разделить на:
- традиционные (открытые)
- эндоваскулярные оперативные вмешательства.
При поражении подвздошно-бедренного и бедренно-подколенного артериального сегмента возможно выполнение шунтирующих операций или выполнение протезирования соответствующего участка магистральной артерии.
Выбор такого оперативного пособия зависит от превалирующего поражения: наибольшая эффективность у пациентов с проксимальным поражением артериального русла нижних конечностей, то есть атеросклеротичесой ангиопатий на фоне сахарного диабета.
С другой стороны, шунтирующие операции у пациентов с синдромом диабетической стопы при периферической ангиопатии малоэффективны: восстановленный магистральный кровоток «упирается» в регидную капилярную сеть и объем кровотока уменьшается.
Положительным эффектом (в 47% случаев) обладает поясничная симпатэктомия у пациентов с атеросклеротическим поражением артерий нижних конечностей на фоне сахарного диабета. В тоже время, у пациентов с синдромом диабетической стопы и периферической ангионейропатией поясничная симпатэктомия недостаточно эффективна.
В последнее время доминирующим и эффективным методом лечения макроангиопатии у пациентов с синдромом диабетической стопы являются эндоваскулярные методы. В случае поражения сосудов на уровне щели коленного сустава и ниже, что характерно для периферической диабетической макроангиопатии, операцией выбора является транслюминальная баллонная ангиопластика.
При наличии очага гнойно-некротического поражения на стопе реваскуляризация выполняется с учетом ангиосомальных зон кровоснабжения стопы. Несмотря на обилие анастомозов между конечными отделами артерий стопы, клинические наблюдения указывают, что макроангиопатия приводит к их недостаточности
К экономным ампутациям стопы относятся ампутации пальцев стопы, трансметатарсальная ампутация стопы (см. рисунок 7), ампутация по Лисфранку и Шопару (см. рисунок 4). Зачастую операции носят характер атипичных ампутаций, сочетая в себе комбинацию оперативных приемов.

Рисунок 7. Трансметатарзальная ампутация левой стопы при синдроме диабетической стопы, нейроишемической форме.
При диабетической стопе Шарко оперативное пособие заключается в резекции участков костей, суставов, при развитии остеомиелита – остеонекрсеквестрэктомии, применение аппаратов внеочагового остеосинтеза и других видов костной иммобилизации.
К высоким ампутациям относятся ампутации на уровне бедра и голени. С учетом дистального типа поражения сосудов и атрофических изменений мягких тканей наиболее часто на голени ампутации производятся в верхней трети с формированием заднего кожно-мышечного лоскута (см. рисунок 8).

Рисунок 8. Ампутация на уровне верхней трети левой голени.
Ампутация на уровне бедра выполняется при распространенной гангрене конечности или при прогрессировании гнойно-некротического процесса с поражением голени и при развитии синдрома системной воспалительной реакции с угрозой развития септического шока.
При тяжелом общем состоянии больного выполняются так называемые санационные (они же гильотинные) ампутации, при которых производится отсечение конечности без выкраивания лоскутов, гемостаз и рана не ушивается.
Вашему вниманию хотелось бы предложить несколько клинических случаев успешного лечения синдрома диабетической стопы, нейроишемической формы.
Источник
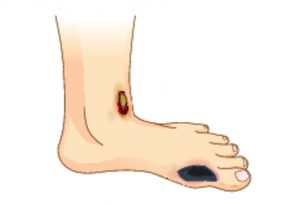
Для пояснения понятия «ишемическая диабетическая стопа», которое будет рассматриваться в рамках этой статьи, прежде всего, расшифруем такое основополагающее определение как «диабетическая стопа» (ДС). Это возникающее при сахарном диабете осложнение специалисты классифицируют как синдром, сопровождающийся анатомо-функциональными изменениями в стопах, вызывающихся макро- и микроангиопатиями (то есть поражениями мелко- и крупнокалиберных сосудов) и нейропатиями (патологическими изменениями нервов).
Термин «ишемическая диабетическая стопа» является одной из разновидностей диабетической стопы и подразумевает присутствие закупоривания сосудов, приводящего к некрозу нижерасположенных тканей. Первопричина такого нарушения кроется в последствиях диабетической ангиопатии, приводящей к повреждению магистральных артерий ног. Это состояние выявляется у 5-10% пациентов старше 55 лет с сахарным диабетом и такими сопутствующими заболеваниями и состояниями как атеросклероз, ишемическая болезнь сердца, артериальная гипертензия и никотиновая зависимость.
К сожалению, по данным статистики, примерно в половине клинических случаев лечение данной патологии начинается позже, чем необходимо. А причиной первого визита к врачу зачастую становится неэффективность консервативной терапии язвенно-некротических очагов на стопе. Некоторые пациенты при первом посещении хирурга могут предъявлять жалобы на сопутствующую перемежающуюся хромоту, а другие обращаются к доктору еще на той стадии, когда этот симптом не возник.
Рассматриваемая в рамках данной статьи патология примерно в 10 раз чаще выявляется у пациентов с сахарным диабетом второго типа. Ишемическая ДС является опасным состоянием, так как эта патология способна приводить к развитию гангрены, являющейся показанием для проведения ампутации пораженной части конечности. Как вовремя заподозрить развитие такого опасного недуга? Как избавиться от появляющихся симптомов и возможно ли это? Ответы на эти беспокоящие многих пациентов эндокринолога или сосудистого хирурга вопросы вы получите в этой статье.
Причины
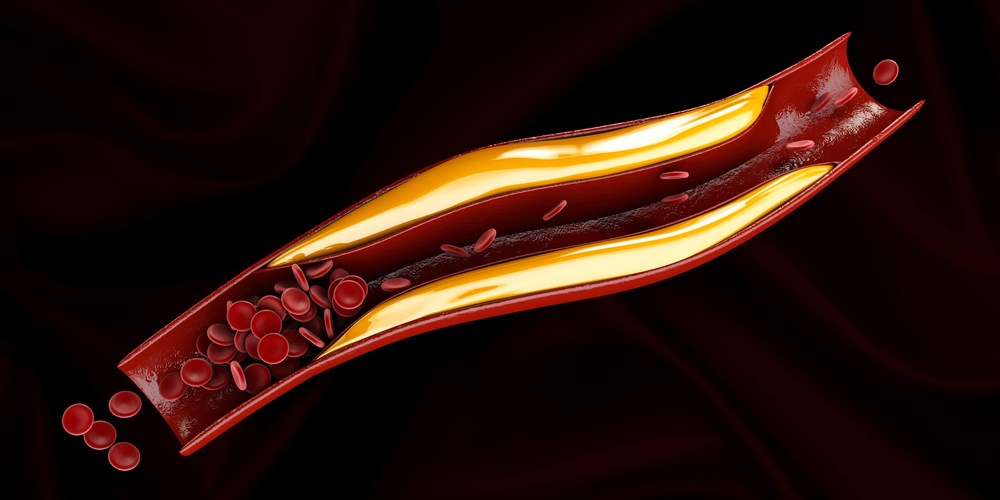 Затрудненное из-за атеросклероза сосудов поступление крови к мягким тканям голеней и стоп — одно из звеньев патогенеза ишемической диабетической стопы.
Затрудненное из-за атеросклероза сосудов поступление крови к мягким тканям голеней и стоп — одно из звеньев патогенеза ишемической диабетической стопы.
Причины развития ишемической ДС такие же, как и факторы, провоцирующие возникновение синдрома диабетической стопы:
- периферическая полинейропатия – вызывает деформацию стоп, которая становится первопричиной повреждений нижних конечностей при продолжительной ходьбе или нахождении в положении стоя, снижения чувствительности и повышения риска развития гнойных и некротических процессов;
- ангиопатия – атеросклеротическое поражение сосудов при сахарном диабете, приводящее к затрудненному поступлению крови к отдельным участкам мягких тканей стоп и их ишемии;
- нейроостеоартропатия – возникает из-за поражения нервов и сопровождается нарушением строения костной ткани (остеопороз, повреждение целостности и структуры суставных сочленений, разрушение определенных частей кости, склонность к возникновению патологических переломов);
- инфекционные поражения кожи ног (особенно микозы);
- облитерирующие процессы в артериальных сосудах ног;
- травмы;
- вросший ноготь;
- деформации стоп;
- снижение иммунитета.
Симптомы
В начале у больного с ишемической ДС возникают следующие жалобы:
- быстрая утомляемость ног;
- неприятные ощущения и боли в ногах;
- перемежающаяся хромота (не всегда);
- отсутствие пульсации сосудов на стопе;
- стойкий отек мягких тканей ног (в области стоп и щиколотки).
Кожа на пораженной части ноги становится бледной и холодной. На фоне побледневших участков кожных покровов нередко визуализируются очаги гиперпигментации (то есть такие зоны, которые своим оттенком отличаются от окружающих их кожных покровов). На ногах часто обнаруживаются мозоли, длительно незаживающие раны, потертости и трещины в области лодыжки, первого и пятого плюснефаланговых суставов. Впоследствии в местах таких кожных дефектов возникают язвы. Они могут быть разных размеров, а их дно покрывается черно-коричневым струпом. Как правило, из язв не выделяется экссудат, и поражение протекает по типу сухого некроза кожи.
В течении ишемической ДС на основании данных о возможности прохождения пациентом определенного расстояния можно выделить четыре основные стадии:
- I – без возникновения болей больной может пройти 1 км;
- II – возможность пройти 200 м;
- III – больной ощущает боль после преодоления расстояния менее 200 м;
- IV (критическая) – больному тяжело пройти даже небольшое расстояние, возникают признаки некроза пальцев стоп и первые признаки сухой гангрены стопы или голени.
Причиной развития гангрены при ишемической ДС, протекающей по сухому типу, становится длительное нарушение кровообращения. Из-за этого ткани недополучают в полном объеме питательные вещества, так необходимый для протекания обменных процессов в клетках кислород и жидкость. Эти нарушения приводят к отмиранию тканей в тех участках, в которых нарушен кровоток. Параллельно с этим иммунная система, защищая организм, ограничивает некротизированные участки от здоровых тканей, и в области поражения образуется воспалительный валик, который четко ограничивает больные ткани от нормальных.
Далее в пораженной области стопы начинается этап мумифицирования. Из-за утраты жидкости вызывается усыхание пораженных некрозом тканей. Они уменьшаются в объеме и приобретают черновато-коричневый цвет.
Малое количество жидкости и отсутствие патогенных бактерий приводит к тому, что в пораженных тканях тормозятся процессы гниения. Наряду с этим в организм выделяется меньшее, чем при влажной гангрене, количество токсинов, и больной при таком течении гангренозного процесса повергается меньшей опасности. Впоследствии организм начинает отторгать омертвевшие ткани, и эти процессы вызывают их ампутацию.
Сухая гангрена в любой момент может осложняться присоединением инфекции. В таких случаях в пораженном очаге могут возникать гнойные процессы, приводящие к развитию влажной гангрены и существенной интоксикации организма. Такое течение болезни может становиться причиной развития сепсиса.
Диагностика
При обращении к врачу с вышеописанными симптомами диагностика заболевания проводится в двух направлениях:
- оценка общего состояния здоровья больного, страдающего от сахарного диабета;
- определение формы диабетической стопы.
Второе направление диагностики в таких случаях крайне важно, так как дальнейшее лечение патологии во многом зависит от ее формы – ишемическая форма лечится не так, как нейропатическая ДС.
Для постановки диагноза «ишемическая ДС» врач проводит следующие мероприятия:
- устанавливает длительность, тяжесть течения и тип диабета;
- осматривает ткани пораженной ноги;
- выполняет тесты для оценки чувствительности (тактильной, температурной, вибрационной), лодыжечно-плечевого индекса и рефлексов;
- назначает проведение лабораторных анализов для установления уровня глюкозы, холестерина, липопротеинов, гликозилированного гемоглобина в крови и выявления кетоновых тел и сахара в моче;
- проводит бактериологический посев отделяемого из краев и дна язвы.
Для оценки степени поражения тканей и сосудов ног проводятся следующие исследования:
- УЗДГ сосудов ног – дает возможность установить проходимость артерий, оценить линейную скорость кровотока и измерить давление в артериях;
- рентгеноконтрастная ангиография (пункционная, по Сельдингеру или окклюзионная) – позволяет провести топическое исследование сосудов ног;
- периферическая КТ-артериография.
Для определения характера изменения со стороны микрогемодинамики пораженной ноги применяются следующие методики:
- лазерная допплеровская флуометрия;
- компьютерная видеокапилляроскопия.
Для оценки состояния сердца и почек больному могут назначаться дополнительные исследования: ЭКГ, Эхо-КГ, УЗИ почек и пр.
Лечение
 Первоочередная цель лечения — компенсация сахарного диабета, то есть поддержание уровня глюкозы крови в нормальных пределах.
Первоочередная цель лечения — компенсация сахарного диабета, то есть поддержание уровня глюкозы крови в нормальных пределах.
Лечение ишемической формы диабетической стопы может быть консервативным и/или хирургическим. Только медикаментозная терапия при такой патологии показана лишь в тех случаях, когда пациенту противопоказано выполнение хирургической операции.
Цели консервативной терапии, в большинстве случаев являющейся только дополнением к хирургическому лечению этой патологии, направлены на следующие аспекты:
- компенсация состояния при сахарном диабете;
- устранение проявлений критической ишемии стопы;
- подготовка микроциркуляторного русла;
- предупреждение наслоения вторичной инфекции.
В качестве медикаментозной терапии больному могут назначаться:
- реологические растворы: Реомакродекс, Реополиглюкин;
- дезагреганты: Трентал, Курантил;
- спазмолитические средства: Папаверина гидрохлорид, Но-шпа.
Курс консервативной терапии может составлять от 7 до 10 дней.
Иногда, при наличии сопутствующей патологии со стороны сердца, пациенту показано назначение диуретиков и ограничение по объему вводимых внутривенно растворов. Кроме этого, при таких заболеваниях все внутривенные вливания выполняются только медленно.
Еще одним эффективным способом терапии ишемии ДС является внутривенно введение простагландина Е1 (60 мг в сутки с 250 мл раствора натрия хлорида 0,9%). По данным клинических исследований назначение этого препарата у 60% больных с таким диагнозом обеспечивает выраженное улучшение состояния. В ряде случаев, при возникновении необходимости, курс терапии может продлеваться до 28 дней. А если обычный курс смог обеспечить необходимый лечебный эффект, то пациента переводят на стандартный курс дезагрегантной терапии.
В качестве дезагреганта при ишемической форме диабетической стопы могут использоваться инъекционные и таблетированные формы такого препарат как Вессел Дуэ Ф (Vessel Due F). Активный компонент этого лекарственного средства – сулодексид – является натуральным и выделяется из тонкого кишечника свиней. Он улучшает реологические свойства крови, снижая триглицериды, оказывает антикоагулянтное, антитромботическое, ангиопротекторное и профибринолитическое действие.
Хирургическое лечение при ишемической ДС показано в следующих клинических случаях:
- возможность восстановления сосудистого русла путем реконструктивного вмешательства;
- неэффективность консервативного лечения.
В ряде случаев хирургическая операция для устранения ишемии не может проводиться из-за присутствия следующих противопоказаний:
- наличие в анамнезе острого нарушения мозгового кровообращения или острого инфаркта миокарда до 3 месяцев;
- онкологические заболевания;
- недостаточность кровообращения III-IV степени.
Возраст пациента не является противопоказанием к выполнению реконструктивной хирургической операции, а сахарный диабет не может становиться поводом для выбора выжидательной тактики ведения больного. Такое обстоятельство, наоборот, является поводом для более скорого проведения вмешательства, так как на фоне этого заболевания ишемия способна в более короткие сроки провоцировать развитие деструктивных изменений.
Вид хирургической операции, выполняющейся для устранения ишемии при ДС, выбирается в зависимости от клинического случая. При выявлении у пациента только стенотического нарушения в артериях ног проводится транслюминальная ангиопластика, направленная на восстановление сосудистого просвета при помощи расширения его баллоном. Такая операция не может проводиться тогда, когда в месте сужения сосуда выявляется кальциноз. В остальных случаях эффективность такого вмешательства достигает 60-95% (в зависимости от места локализации стенотического поражения). По данным статистики и мнению ведущих сосудистых хирургов, такая операция при диабете является наиболее предпочтительной и легче переносится пациентами, чем реконструктивное сосудистое вмешательство.
Если же у больного во время обследования выявляются пролонгированные стенозы или окклюзии, то для восстановления кровотока и устранения ишемии могут проводиться только стандартные реконструктивные шунтирующие вмешательства. Для проведения таких операций хирург должен правильно определить область для наложения и проксимального, и дистального обходного пути (то есть анастомоза), по которым кровь будет максимально продуктивно притекать к ранее пораженному ишемией участку и оттекать от него.
Если сосудистая реконструкция выполняется на уровне аорто-бедренных артерий, то верхний обходной путь накладывается с аортой именно на уровне нижней брыжеечной артерии, а не в области бифуркации этого самого крупного сосуда. Эта тонкость учитывается из-за того, что на уровне бифуркации аорты чаще развиваются атеросклеротические процессы, и впоследствии пациенту придется выполнять повторное шунтирование.
Если проводится реконструкция на уровне бедренно-подколенных артерий, то проксимальный анастомоз выполняется из общей бедренной артерии по типу «конец в конец» или «конец в бок». А при подколенно-стопных или подколенно-берцовых реконструкциях верхний обходной путь начинается с подколенной артерии по типу «конец в бок».
Если во время операции не может использоваться аутовена пациента, то хирург может заменять ее трансплантатом из такого искусственного материала как политетрафторэтилен. Диаметр протеза в таких случаях выбирается в зависимости от клинического случая (то есть от позиции анастомоза: бедренно-подколенной, подколенно-берцовой и т.п.).
Сосудистые хирурги всегда объясняют своим пациентам важность своевременного проведения реконструктивных вмешательств при ишемической ДС. Они предупреждают о том, что отказ от таких назначений может становиться поводом для необходимости выполнения таких инвалидизирующих больного операций как ампутация пальцев, половины стопы или верхней трети голени. По данным статистики, артерии при такой патологии остаются проходимыми в 90-95% случаев, а этот факт означает, что восстановление кровоснабжения путем шунтирования обычно возможно для подавляющего количества больных.
После проведения операции пациенту назначаются следующие препараты для улучшения кровотока и реологии крови:
- антикоагулянты;
- антиагреганты;
- антибиотики.
А для уменьшения проявлений сахарного диабета, влияющего на заживление послеоперационных ран и состояние сосудов в целом, рекомендуется наблюдение и лечение у эндокринолога.
Двигательный режим в послеоперационном периоде расширяется постепенно, а после выписки больному рекомендуется соблюдать некоторые ограничения в физических нагрузках и образе жизни. Кроме этого, таким пациентам необходимо состоять на диспансерном учете у сосудистого хирурга.
К какому врачу обратиться?
При появлении болей и дискомфортных ощу
