Цитолитический синдром при гепатите и


Синдромы при гепатите С – устойчивые группы симптомов, имеющих единый механизм происхождения. Большинство симптомокомплексов возникает вследствие воспалительных и дистрофических изменений в печени, вызванных вирусом HCV. Наименования часто диагностируемых синдромов – диспепсический, холестатический, астеновегетативный. Их признаки составляют большую часть клинической картины у больных гепатитом С.
Самые частые синдромы у больных гепатитом С
Гепатит С – инфекционная болезнь, которая характеризуется диффузным (обширным) поражением печени. Провоцируется РНК-содержащим вирусом HCV, от активности которого зависит клиническая картина и вероятность осложнений. Большинство синдромов возникает при переходе болезни в вялотекущую форму. Воспалительно-дистрофические изменения в печени ведут к нарушению функций многих других органов, что и становится причиной разнообразных симптомокомплексов.
Цитолитический
У больных хроническим гепатитом С наблюдается некроз печеночной ткани (паренхимы), который характеризуется разрушением ее функциональных клеток. При цитолизе гепатоцитов в кровяное русло проникают разные биоактивные вещества, поэтому в анализах обнаруживается рост концентрации:
- щелочной фосфатазы;
- сорбитдегидрогеназы;
- печеночных ферментов (АЛТ, АСТ);
- связанного билирубина;
- железа;
- цианокобаламина (витамина В12).
Цитолитический синдром (малая печеночная недостаточность) – следствие активного воспаления гепатоцитов, увеличения проницаемости или разрушения их мембран.
Вследствие цитолиза нарушаются функции печени, на что указывают:
- печеночный запах изо рта;
- белый налет на языке;
- снижение массы тела.
Вирус гепатита С (ВГС) провоцирует выработку антител, которые атакуют инфицированные гепатоциты. Поэтому чем активнее болезнь, тем ярче выражены симптомы цитолитического синдрома.
Холестатический
Холестатический гепатит – заболевание, связанное с затруднением оттока желчи в 12-перстную кишку. При внутрипеченочном холестазе нарушается выделительная функция гепатоцитов, повреждаются печеночные протоки. Застой желчи ведет к всасыванию ее компонентов в кровь. Они оказывают на организм отравляющее действие, провоцируя:
- кожный зуд;
- желтуху;
- потемнение мочи;
- обесцвечивание кала;
- ксантомы;
- горечь во рту;
- увеличение печени;
- частые запоры.
Холестатический синдром диагностируется у 2/3 пациентов с хроническим течением гепатита. Лабораторно он определяется увеличением концентрации билирубина свыше 20 мкмоль/л. Постоянный зуд и расстройства стула ухудшают психоэмоциональное состояние, провоцируют раздражительность, депрессивность.
Геморрагический
В 50% случаев при вялотекущем гепатите С отмечается геморрагический синдром – склонность к кровоточивости слизистых, высыпаниям на коже (петехиям), кровотечениям из носа. Из-за воспаления печени нарушается ее секреторная функция, уменьшается биосинтез факторов свертываемости, содержание тромбоцитов в крови (тромбоцитопения).
При хроническом гепатите у половины больных проявляются 2 формы геморрагического синдрома – синячковый и гематомный. Обе вызваны уменьшением содержания факторов свертываемости крови.
Симптомы геморрагического синдрома:
- капиллярит (расширение самых мелких артерий и вен);
- крупные гематомы на теле;
- кровотечения из носа;
- сосудистые звездочки на лице;
- точечные кровоизлияния на слизистой рта;
- кровоточивость десен.
Изменение состава крови чревато не только поверхностными, но и внутренними кровотечениями. Их вероятность возрастает при гепатите, осложненном портальной гипертензией.
Диспепсический
Диспепсия – проблемы с пищеварением, которые часто сопровождаются расстройством стула. У больных вирусным гепатитом возникает из-за нарушения желчеотведения, дисфункции печени. На диспепсию указывают:
- дискомфорт в подложечной области;
- ранее насыщение;
- болезненные ощущения в кишечнике;
- проблемы со стулом;
- тошнота;
- горечь во рту;
- отрыжка;
- вздутие живота;
- плохой аппетит.
Диспепсический синдром – одно из первых проявлений вирусного гепатита. На начальной стадии его признаки выражены слабо, поэтому больные не торопятся к врачу. Со временем отток желчи в 12-перстную кишку почти прекращается, что становится причиной метеоризма, запоров, болей в животе.
Если выраженность симптомов не уменьшается после дефекации, это свидетельствует о синдроме раздраженного кишечника.
Отечный
Отечный синдром наблюдается в далеко зашедшей стадии вялотекущего гепатита. Чаще всего он становится следствием печеночной недостаточности, цирроза и рака печени. Скопление межклеточной жидкости в тканях связано с уменьшением в крови уровня альбумина. Вследствие нарушения кислотно-щелочного равновесия плотность сыворотки крови уменьшается, поэтому она легко просачивается сквозь стенки капилляров.
Если гепатит осложняется циррозом, в полости живота скапливаются выпоты – это называется брюшной водянкой, или асцитом. Увеличение внутрибрюшного давления вызывает боли, повышает риск перитонита.
Проявления отечного синдрома:
- увеличение живота;
- гидроторакс (жидкость в грудной клетке);
- хрипы при дыхании;
- отек конечностей;
- одутловатость лица.
Отеки на фоне цирроза печени сочетаются с покраснением кожи на ладонях, телеангиоэктазией, увеличением околоушных слюнных желез.
Печеночно-клеточная недостаточность
Синдром обусловлен нарушением дезинтоксикационной функции печени из-за повреждения паренхимы. Проявляется у людей с длительно протекающим вирусным гепатитом. В результате накопления продуктов метаболизма и токсинов нарушаются функции разных систем:
- нервной;
- иммунной;
- сердечно-сосудистой;
- эндокринной.
Характерные признаки печеночно-клеточной недостаточности:
- снижение трудоспособности;
- эмоциональные расстройства;
- извращение вкуса;
- быстрая утомляемость;
- глубокие нарушения обмена веществ;
- истощение организма (кахексия);
- немотивированная слабость;
- отвращение к еде;
- потеря сознания.
Недостаточность печени на фоне гепатита опасна энцефалопатией – дегенеративными изменениями в мозговой ткани. Патология проявляется головными болями, расстройством памяти, депрессивным состоянием, психическими нарушениями, желанием умереть.
Портальная гипертензия
Портальная гипертония или гипертензия – повышение давления в бассейне воротной вены. Диагностируется при гепатите С, осложненном циррозом. Фибротические изменения в паренхиме приводят к рубцеванию сосудов печени. Уменьшение их проходимости ведет к росту давления в портальной вене.
Признаки портальной гипертензии:
- увеличение селезенки;
- изолированная брюшная водянка;
- диспепсические расстройства;
- варикоз вен пищевода;
- геморроидальные кровотечения;
- кровавая рвота.
Синдром сопровождается изменениями в составе крови – лейкопенией, тромбоцитопенией.
Рост кровяного давления при снижении плотности сосудистых стенок увеличивает риск внутренних кровотечений. Многие пациенты погибают вследствие желудочно-кишечных кровотечений, которые не проявляются яркой симптоматикой.
Другие синдромы при гепатите
При гепатите С нарушается работоспособность гепатобилиарной системы – печени, желчного пузыря и путей. Из-за ухудшения желчеотведения некорректно функционируют органы ЖКТ, уменьшается всасывание полезных веществ из кишечника, что приводит к гипо- и авитаминозу. На поздних стадиях гепатита проявляются такие синдромы:
- Болевой – следствие растяжения глиссоновой капсулы печени, повреждения желчных путей и пузыря. Проявляется дискомфортом в боку справа, режущими болями в подложечной области.
- Астеновегетативный – патология вегетативной нервной системы, связанная с нарушением проведения и обработки импульсов, поступающих к соответствующим участкам головного мозга. При астеновегетативном синдроме больные жалуются на эмоциональные расстройства, бессонницу, нервозность, быструю утомляемость.
- Гиперспленический – увеличение объема селезенки в сочетании с уменьшением количества форменных элементов крови – эритроцитов, лейкоцитов. Сопровождается анемией, дискомфортом в левом боку, тромбоцитопенией.
К внепеченочным признакам запущенного гепатита С относят поражение глаз, гинекомастию у мужчин, сахарный диабет, аменорею у женщин.
Методы лечения
Патологические синдромы – следствие инфекционного поражения печени. Чтобы их устранить, необходимо уничтожить возбудителя гепатита.

Методы лечения при ВГС:
- Интерфероновая терапия. Для стимуляции организма на борьбу с микробом применяют препараты альфа-интерферона (Интроферобион, Альфа-Инзон) и рибавирина (Виразол, Рибавин). Они вызывают серьезные побочные эффекты, поэтому не используются при декомпенсированном циррозе.
- Безинтерфероновая терапия. В современные схемы лечения гепатита включают лекарства прямого антивирусного действия – Софосбувир, Велпатасвир, Даклатасвир, Омбитасвир, Ледипасвир. Они работают при любых генотипах ВГС, редко провоцируют нежелательные эффекты.
- Диета. Для уменьшения диспепсического синдрома придерживаются диеты №5 по Певзнеру, в рамках которой максимально ограничивают жиры.
Синдромы при вирусном гепатите исчезают при восстановлении работоспособности печени. Для поддержания ее функций назначают вспомогательные лекарства – гипотензивные, желчегонные, гепатопротекторные, диуретические, ферменты. При грамотной терапии удается замедлить прогрессирование болезни или полностью ее вылечить.
Источник
Синдром цитолиза печени – совокупность признаков, свидетельствующих о нарушении в работе печени вследствие повреждения целостности оболочек гепатоцитов с последующей гибелью.
В результате поражения эндогенными и экзогенными факторами клетки железы теряют способность нормально функционировать, что ведет к расстройству работы органа в целом.
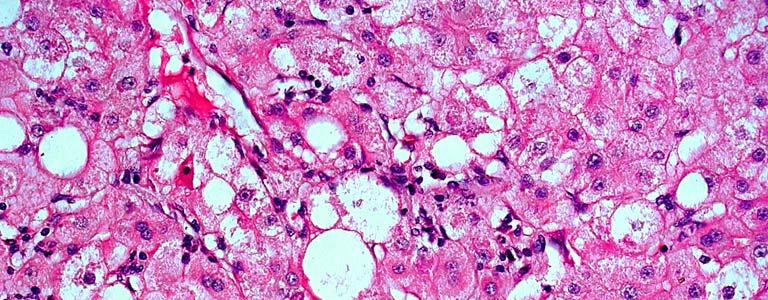
Деструктивный процесс в гепатоцитах сопровождается выбросом в кровь активных ферментов, приводит к некрозу и дистрофии паренхимы печени. Если вовремя не выявить корень проблемы и не начать лечение, патология прогрессирует, приобретает необратимый характер, становится основой для развития тяжелых осложнений: цирроза, кровоизлияний, комы и гибели человека.
Причины
Повреждения клеточных мембран гепатоцитов развиваются под воздействием провоцирующих факторов. Чаще всего проницаемость оболочки печеночных клеток страдает по причине:
- чрезмерного употребления алкоголя;
- неконтролируемого приема медикаментозных средств;
- вирусного поражения;
- неправильного питания;
- резистентности к инсулину;
- паразитарной инвазии;
- нарушения иммунитета;
- образования опухолей.
На ранних стадиях цитолитический синдром поддается лечению, деструктивные процессы можно остановить, а поврежденные клетки восстановить. В запущенных случаях при развитии некроза тканей полностью вылечить заболевание не удается.
Опасность развития цитолиза несет бесконтрольный прием медикаментозных препаратов с нарушением дозировки и без учета противопоказаний, указанных в инструкции.
Единственной возможностью избежать побочного действия лекарств остается отказ от приема, но это не всегда возможно, поэтому следует знать, какие медикаменты способны вызвать повреждение печени и тщательно соблюдать указания к применению:
- нестероидные противовоспалительные средства;
- антимикотики;
- антибиотики;
- антиметаболиты – противоопухолевые химиотерапевтические средства;
- антидепрессанты;
- антиконвульсанты;
- глюкостероидные гормоны.
Длительное применение гормональной контрацепции повышает опасность развития тромбоза, делая кровь густой, нарушая кровоток в железе и замедляя выведение токсинов.
Симптомы
В начальной стадии формирования цитолитического синдрома клинические проявления отсутствуют. Иногда патология выявляется случайно при обследовании биохимии крови, выражаясь в незначительном увеличении показателей индикаторных ферментов.
При частичном и тотальном повреждении органа появляются клинические симптомы цитолиза, которые характеризуются следующими признаками:
- потеря веса;
- диспепсические явления и повышение кислотности: тяжесть в желудке, тошнота, отрыжка, горечь во рту;
- пигментация на коже;
- геморрагический диатез;
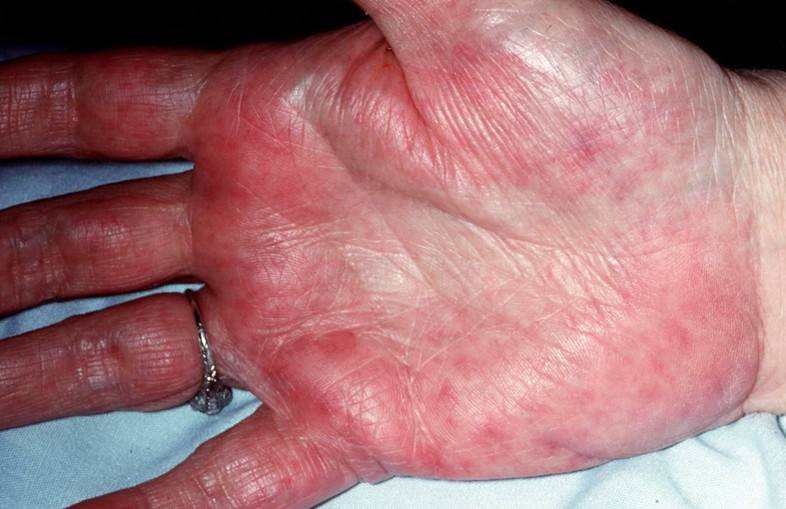
- «печеночные ладони»;
- желтизна кожи и склер глаз, что свидетельствует о расстройстве метаболических процессов и выбросе билирубина в кровь;
- появление болей в подреберье, увеличение печени.
Поскольку поражение железы вызвано многофакторными механизмами, синдромы при заболеваниях печени выступают в совокупности, в зависимости от стадии повреждения и патологии, вызывавшей цитолиз.
Диагностика
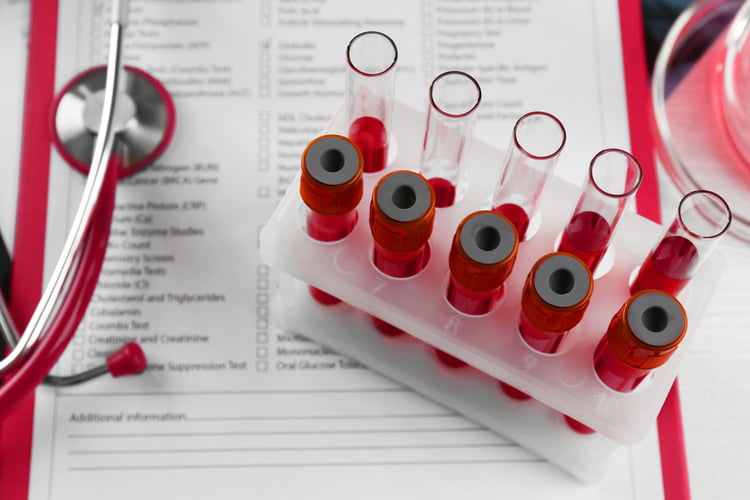
Для выявления цитолиза и установления причин его развития проводится комплексное обследование пациента. Лабораторные исследования – информативный метод выявления болезни и степени активности патологии. Для обнаружения клеток цитолиза в общем анализе крови необходимо провести исследование на маркеры.
Биохимическими синдромами поражения печени выступают билирубин и индикаторные ферменты:
- сывороточные трансаминазы: АЛТ и АСТ – первый сигнал о начале повреждения гепатоцитов;
- лактатдегидрогеназы (ЛДГ-5);
- фруктозомонофосфатальдолазы;
- глутаматдегидрогеназы;
- орнитин-карбамилтрансферазы (ОКТ);
- гамма-глутамилтранспептидазы.
Выявляется прямой и общий билирубин, при синдроме цитолиза обнаруживается увеличение пигмента, что свидетельствует о развитии паренхиматозной желтухи.
Также в анализах определяется снижение следующих показателей:
- альбуминов, так как железа синтезирует меньше белковых фракций;
- нормы фермента холинэстеразы, что говорит о тяжелом течении болезни;
- свертываемости крови (результаты свидетельствуют о нарушении продукции белков, отвечающих за нормальное функционирование тромбоцитов, тестирование проводится при помощи коагулограммы).
Гистологическое исследование печени считается наиболее продуктивным способом диагностики изменений в железе. Пункционная биопсия назначается в сложных случаях консилиумом врачей. Процедура проводится с целью уточнения причины патологического процесса, стадии развития и степени повреждения органа.
Лечение
Схема лечения цитолиза печеночных клеток обусловлена стадией патологии, присутствием провоцирующих факторов и сопутствующих патологий. Цель мероприятий – в первую очередь устранение факторов болезни, снижение интоксикации, восстановление структуры гепатоцитов и функций печени.
Эффективность лечебных мероприятий зависит от длительности патологического процесса. Применительно к типу гепатотоксического воздействия показаны следующие меры:
- При вирусной инфекции назначается этиотропная терапия, тип медикаментозных средств подбирается с учетом вида возбудителя (к распространенным препаратам относятся «Рибавирин», «Виферон», «Интерферон»).
- При повреждении печени, спровоцированном приемом лекарств, необходимо прекратить использование медикаментов. Если это невозможно, требуется скорректировать дозировку или применять альтернативные методы устранения недуга, рекомендованные врачом.
- При протозойной и глистной инфекции применяются противопаразитарные средства («Метронидазол», «Фуразолидон», «Альбендазол», «Мебендазол» и др.). Хирургическое вмешательство показано при поражении железы эхинококкозом.
- При алкогольном цитолизе запрещается употребление спиртосодержащих напитков. Если не получается самостоятельно справиться с проблемой, следует обратиться к психиатру или наркологу.
- Чтобы снизить активность иммунитета и влияния антител на орган, назначается иммуносупрессорная терапия.

Для прекращения прогрессирования синдрома цитолиза печени и восстановления нормальной работы железы назначаются следующие лекарственные средства:
- Гепатопротекторы. Рекомендованы медикаменты растительного или синтетического происхождения, фосфолипиды, производные животных жиров и аминокислот («Карсил», «Сирепар, «Фосфоглив», «Гепа-мерц»). Длительный курс приема препаратов позволяет вывести токсины, укрепить мембраны гепатоцитов, стимулировать их регенерацию и облегчить работу железы.
- Сорбенты. Назначение лекарств обусловлено эндотоксикозом, сорбенты поглощают вредные вещества в ЖКТ и выводят из организма («Полифепан», «Энтеросгель»).
- Желчегонные препараты. Используются при отсутствии камнеобразования («Аллохол», «Хофитол»).
- Для регуляции синтеза белков, активизации оттока желчи, улучшения энергетического и углеводного обмена и синтеза трансаминазы, нормализации кроветворных функций, восстановления иммунитета применяются витамины группы B и аскорбиновая кислота.
Диета при цитолизе печени – составляющая часть лечения патологии. Правильно организованное полноценное питание способствует снижению нагрузки на клеточные структуры органа и облегчению выполнения функций гепатоцитами. Правила, которые следует соблюдать:
- исключить из рациона жиры, жареные, копченые и острые блюда;
- ограничить употребление соли, сладостей, шоколада;
- отказаться от продуктов, повышающих кислотность, – кофе, цитрусовых, алкоголя и чая, свежей выпечки.
Пищу надо принимать небольшими порциями с интервалом не более трех часов, пить воду (не менее 2 л). Разрешается травяной чай, компоты и морсы. Минеральную воду выбирают без газа, подойдет «Ессентуки» или «Боржоми».

Профилактика
Повреждающее воздействие на печень оказывают многие факторы. Сохранить здоровье органа и предупредить развитие цитолиза помогут следующие профилактические меры:
- Правильный рацион. Излишки жиров, слишком острые и жареные продукты разрушают печеночные клетки. Если человек постоянно употребляет вредную пищу, риск развития цитолиза повышается в разы. Для сохранения структуры клеток и качественного выполнения печенью ее функций важно скорректировать питание.
- Детоксикация организма. После приема антибактериальных препаратов, НВПС необходимо проводить детоксикацию печени, используя сорбенты.
- Отказ или ограничение алкоголя. Этиловый спирт – яд для клеток печени, поэтому лучше отказаться от алкоголя, в крайнем случае, употреблять качественный продукт в безопасных дозах.
- Соблюдение гигиены. Регулярное мытье рук и фруктов, контроль над качеством стерильности медикаментозных и косметологических инструментов предупредит инфицирование вирусами гепатита.
- Профилактика гельминтоза. Соблюдение гигиенических норм, достаточная термическая обработка мяса и рыбы помогут избежать заражения паразитами. Регулярное обследование на наличие гельминтов позволит своевременно выявить инвазию и начать лечение.
Прогноз
Цитолиз гепатоцитов – первый симптом изменений в работе печени. Важно на раннем этапе диагностировать патологию, устранить причины и начать лечение, пока процесс еще обратим и не ведет к тяжелым осложнениям.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник
