Болевой синдром после операции на позвоночнике
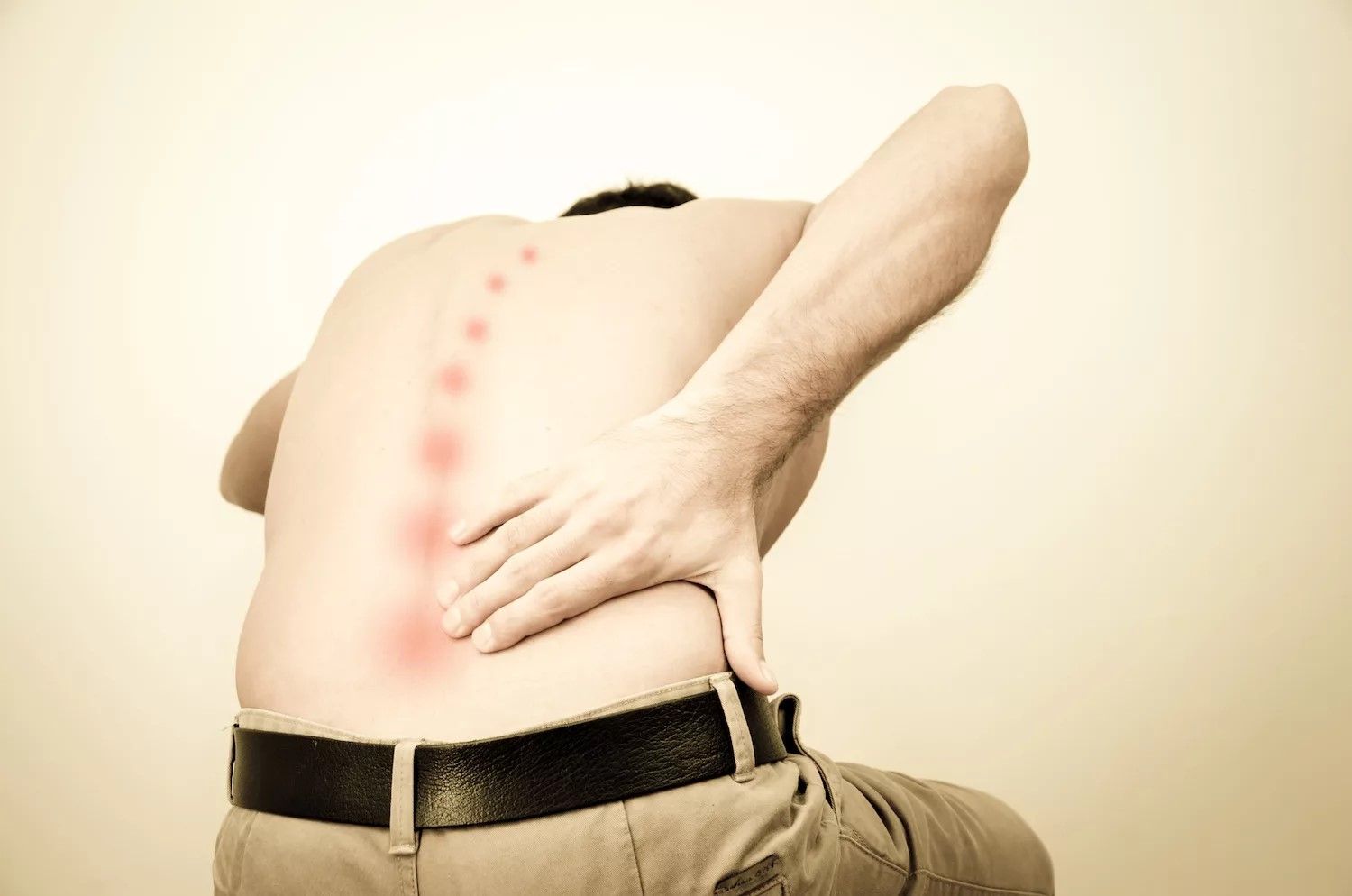

Хирургическая операция ― радикальный метод восстановления пораженного позвоночника. К сожалению, после вмешательства болевые симптомы не исчезают. С целью уменьшения боли аптечки больных пополняются хондропротекторами, нестероидными противовоспалительными средствами, лекарствами для восстановления кровообращения и другими медикаментами. Однако и их часто оказывается недостаточно. Спина продолжает болеть. Какова этиология болей после операции на позвоночнике? Как врачи возвращают пациента к нормальной жизни? Можно ли избавиться от боли в домашних условиях?
1
Позитивная динамика в 97% случаев
Результаты лечебного курса подтверждаются контрольными снимками МРТ.
2
Отсутствие побочных эффектов
Методы, применяемые в нашей клинике, безопасны и не оказывают побочных действий.
3
Долговременный эффект
Лечение помогает улучшить микроциркуляцию и обменные процессы в суставах.
Характер и причины болей после удаления грыжи
В течение нескольких дней после операции в области раны пациентами ощущается стянутость кожи. Появляется резкая боль в пояснице при изменении положения тела лежа. Продолжает сохраняться боль в ногах. Однако интенсивность такой боли, по сравнению с дооперационным периодом, заметно снижается. В ряде случаев существовавшие до операции ощущения онемения в ногах могут, напротив, трансформироваться в сильный болевой синдром. Пациенты традиционно отмечают усиление боли в утренние часы.
Тянущие боли как следствие хирургических разрезов считаются допустимыми и нормальными. Их причина ― раздражение нервных рецепторов пораженных тканей. Для облегчения состояния больным назначают Диклофенак, Кеторолак (противовоспалительные средства). Мидокалм, Тинидизин (миорелаксанты) снимают воспаление и устраняют компрессию нервных корешков в нервных тканях.
Обычно через две недели сильный болевой синдром проходит. Причинами болей после истечения двух недель могут стать послеоперационные спайки, рубцы или начавшееся воспаление в мягких тканях. Эти изменения усиливают давление на спинной мозг и от них необходимо как можно быстрее избавиться. Лучшим решением в данном случае будет обращение к хирургу, проводившему операцию.
Следует учитывать, что в ходе операции позвоночный столб лишается амортизационной функции. Если реабилитация будет проведена неправильно, позвоночник не сможет адаптироваться к новым условиям распределения нагрузки. Таким образом будут созданы условия для разрушения соседних дисков и образования новой грыжи. Возникнет рецидив заболевания и боль вернется.
Следствием оперативного вмешательства может быть боль в ноге. Ее незначительный характер обусловлен, как правило, повышением внутрикостного давления и/или раздражением костных рецепторов. Такая боль не носит острый характер и обычно сопутствует регенерационным процессам.
Однако в тех случаях, когда боль в ноге проявляется внезапно как острая, сопровождается ощущением холода, скованностью движений, дрожью, снижением чувствительности, следует немедленно обратиться к врачу. Игнорирование подобной боли может серьезно усугубить состояние и привести к параличу.
Устранение болевого синдрома после операции
Длительность периода послеоперационного восстановления составляет обычно от трех до двенадцати месяцев. Реабилитация носит комплексный характер. Больным показаны массаж, лечебная физкультура, плавание в бассейне. Обязательной является медикаментозная терапия. Эта часть лечения обязательно должна быть проведена в полном объеме.
Врачи клиники Доктора Длина научились устранять болевой синдром, направляя все функции организма на скорейшее восстановление, выздоровление пациента. Для этого применяется ряд методов, снискавших славу в лучших международных госпиталях:
- Ди-Тазин терапия (прицельное проникновение лекарства в ткани под действием электрофореза и лазеросвечения);
- КВЧ-терапия;
- магнитотерапия;
- фонофорез;
- внутритканевая электростимуляция;
- ультразвуковая обработка;
- ударно-волновая терапия.
Однако самые хорошие результаты дают мануальная терапия и остеопатия, благодаря которым восстанавливаются правильные пространственные отношения между органами. Электрофорез обеспечивает глубокое введение медикаментов через кожу. Это один из наиболее эффективных способов снятия болевого синдрома. С помощью КВЧ-терапии достигается стабилизация мышечного тонуса, повышается тонус связок. Данный вид лечения улучшает кровоток, снимает воспаление, обезболивает.
За счет воздействия на пораженную область магнитного поля низкой частоты (магнитотерапии) возобновляются двигательные функции и активируется метаболизм. Магнитотерапия приводит к снижению отечности, уменьшению боли. Ультразвук стимулирует рост, питание клеток. С помощью ультразвука в организм вводятся лекарства (фонофорез). Данная процедура позволяет устранить воспаление и отеки.
Акустическая волна (при ударно-волновой терапии) способствует ускорению тканевой регенерации. Разрушенные клетки восстанавливаются, уменьшаются отеки, интенсивность боли заметно снижается.
Всем пациентам, перенесшим операцию на позвоночнике, показана лечебная физкультура. Физические упражнения улучшают кровообращение, расслабляют позвоночник и способствуют тем самым освобождению ущемленных нервных волокон. А значит, снижению боли.
Больным рекомендуются прогибы спины, махи ногами, ходьба на четвереньках. В ходе выполнения упражнения «кошка» (прогибы спины) пациент становится на четвереньки. На вдохе делается прогиб в пояснице, на выдохе ― спина выгибается. Движения выполняются плавно и медленно. В результате устраняются боли в ногах.
Ходьба на четвереньках снижает дискомфорт в спине и в ногах. Спина при этом должна удерживаться ровной настолько, насколько это возможно. Упражнение улучшает циркуляцию крови. Его хорошо дополнят махи ногами. В положении на левом боку и опоре на руки правая нога медленно поднимается вверх и опускается вниз. После десяти махов движения повторяются левой ногой в положении на правом боку.
В целях профилактики болевого синдрома назначают массаж. Он особенно хорош, когда проявления неприятных ощущений минимальны, отсутствуют судороги и онемение нижних конечностей. Доверяться при этом следует только опытному специалисту с хорошей профильной подготовкой.
Массаж предупредит и устранит боль, укрепит позвоночные мышцы, повысит их тонус. Следует помнить, что все массажные манипуляции должны касаться исключительно мышц спины, но никак не позвонков, давление на которые после операции категорически запрещено! Максимальный эффект от массажа достигается использованием бандажа для спины.
Снятие воспаления и обезболивание достигается также с помощью грязелечения. Грязевая терапия обеспечивает снятие воспаления и обезболивание. В связи с этим пациентам рекомендуется, в том числе, санаторно-курортное лечение. Однако поездка в санаторий возможна лишь через полгода после проведения операции и только при условии, что врач сочтет такую терапию уместной.
Наиболее эффективным способом восстановления считаются радоновые ванны в условиях санаторно-курортного лечения. Радон повышает нервную проводимость. Ванны можно принять в специальных рекреационных зонах, где чаще всего расположены санатории соответствующего восстановительного профиля. Лечение в местах естественного залегания радона приводит к максимально быстрому выздоровлению. К сожалению, при транспортировке это вещество теряет свои свойства.
Народные средства обезболивания
Действенным методом борьбы с болью в домашних условиях считается компресс из конского жира. Жир нарезают на кусочки по 200 грамм, смешивают с двумя чайными ложками йода и двумя яичными желтками. Полученная масса выкладывается в марлю из двух слоев. Марля помещается на травмированное место, накрывается слоем из чистой ткани, повязывается бинтом. Через сутки компресс удаляется. Оптимальная длительность процедуры составляет десять дней.
Эффективным обезболивающим считается также компресс из красной глины. Глина смачивается, заворачивается в марлю, нагревается до 40 градусов и прикладывается к больному месту. Сверху помещается пленка из полиэтилена. Компресс закрепляется пластырем. После высыхания глины повязка удаляется.
Наиболее популярным средством против боли считается мед — мумие. К ста граммам меда добавляют один грамм мумие, который предварительно разводится в одной чайной ложке теплой воды. Больной участок тела активно растирается пихтовым маслом. Сверху наносится мазь. Нанесение мази производится в виде массажа. Процедура массажа длится 5 — 8 минут, после чего спина и/или нога укутываются.
Как быть, если после проведения операции боль возвращается?
В случае нового напоминания позвоночником о себе болью, необходимо обязательно записаться на прием в клинику Доктора Длина. Врач проведет осмотр. В зависимости от клинической картины, будут назначены кинезиотерапия, мануальная терапия, лечебная гимнастика и другие процедуры.

Нас рекомендуют 94% пациентов.
Спасибо за доверие и ваш выбор.
Источник
Всемирная организация здравоохранения (ВОЗ) рекомендует
оперативное лечение пациентов с разнообразными проявлениями
остеохондроза не более, чем в 1% всех случаев.
Существует много методик хирургического лечения межпозвоночных грыж.
В зависимости от стадии процесса, размеров, направленности
межпозвоночной грыжи метод удаления выбирает хирург
Рассмотрим основные осложнения, после перенесенной операции на
позвоночнике:
1. Рубцовый и спаечный процесс. Неизбежно возникающий процесс в
100% случаев. Вмешательство в позвоночные структуры тем или иным
хирургическим способом обязательно травмирует их. Выключает
пораженный сегмент позвоночника из активного движения. Особенно
важна травма передней и задней продольных связок позвоночника. На
хирургическую травму они реагируют разрастанием в объеме. Под
связками на уровне пораженного диска разрастается костная ткань
смежных позвонков. Таким образом, организм пытается укрепить
пораженный, не состоятельный сегмент (два соседних позвонка). При
любом переломе кости образуется так называемый костный мозоль в
месте перелома. Позвоночник – не исключение. Это неизбежный так
называемый продуктивный процесс, благодаря которому возникает
вторичное послеоперационное сужение позвоночного канала, сдавление
спинномозговых оболочек. В результате хирургической травмы
возникает аутоиммунный процесс (агрессия к своим клеткам), который
как масло в огонь не дает костру воспаления погаснуть. Может
возникнуть нарушение циркуляции спинномозговой жидкости. Такой
рубцовый и спаечный процесс может значительно уменьшить отверстие,
через которое проходит нервный корешок между двумя соседними
позвонками. Отверстие со временем закрывается как диафрагма
фотоаппарата (заростает), сдавливая проводящие пути и нарушая
иннервацию соответствующих органов. Возникают последующие
осложнения.
2. Нарушение функции тазовых органов. К ним относится учащение
или урежение мочеиспускания, потеря чувствительности при
мочеиспускании и дефекации, недержание мочи и кала. Эти осложнения
наступают в результате либо травмы хирургическим инструментом,
либо сдавлением корешка спинного мозга в результате рубцового и
спаечного процесса. Функция тазовых органов восстановлению
практически не подлежит.
3. Эпидурит – воспаление клетчатки спинного мозга под его оболочками.
Наибольшую опасность представляет очаговое гнойное воспаление. На
фоне общего тяжелого состояния, обусловленного воспалительным
процессом, возникают интенсивные (корешковые) боли. В результате
этого инфекционного процесса быстро формируется сдавление структур
спинного мозга и его проводящих путей. Возникает паралич рук или
ног в виде пара- или тетраплегии. Нарушается чувствительность и функция внутренних органов ниже уровня абсцесса. К ним относят и
нарушения функции тазовых органов. Паралич и нарушение функции
органов может возникнуть, если в процесс операции произошла травма
хирургическим инструментом нервного волокна или спинного мозга.
При такой травме потерянную функцию восстановить не удается. При
занесении инфекции под оболочки спинного мозга (подпаутинное
пространство) во время операции или во время спинномозговой
пункции может привести к развитию гнойного менингита. Чем это
чревато Вы, наверное, догадались. При таком состоянии пациенту
требуется длительное лечение в условиях стационара, которое не всегда
эффективно.
4. Прогрессирование остеохондроза позвоночника и быстрое развитие
артрозных процессов. После операции движения между двумя
соседними позвонками прекращаются. Обездвиженные
межпозвоночные суставы перестают получать питание и как бы
сростаются. В них быстро развиваются процессы артроза. Добавим
продуктивный рубцовый процесс, о котором речь шла выше и через 3
месяца 90% пациентов жалуются на возобновление болевого синдрома.
И это еще не все. Функцию пораженного двигательного сегмента берут
на себя соседние сегменты. Они начинают работать за себя и за того
парня. Нагрузка на них больше, чем раньше, что приводит к быстрому
изнашиванию и старению этих структур. Позвоночник пытается
приспособиться к новым условиям. Таким образом новые
межпозвонковые протрузии и межпозвоночные грыжи развиваются в
ранее здоровых межпозвоночных дисках в четыре раза быстрее, чем до
операции. А рецидивы межпозвонковой грыжи в прооперированном
сегменте могут возникнуть уже через месяц после операции. Чаще всего
это наблюдается в первый год после оперативного вмешательства.
5. Остеомиелит позвоночника, спондилит. Тяжелый воспалительный
процесс, возникающий в костной ткани, нередко приводящий к
генерализованному септическому процессу и требующий длительного и
серьезного лечения в стационаре.
В случаях постравматических или послеоперационных
нарушений проводимости по нервам метод Внутритканевои
элетростимуляции является методом выбора, так как позволяет
эффективно и в короткие сроки (за счет стимуляции области
позвоночника) восстановить функциональную активность
паретичных мышц.
Повреждение функции нервов бывает после травм, заболеваний,
интоксикаций и остеохондроза позвоночника. Метод ВТЭС позволяет быстро восстановливать функции периферических
нервов, ускоряет рост нерва в 4-8 раз и улучшает качество
восстановления нерва.
Источник
О заболевании
Синдром неудачной операции на спиневозникает, когда предыдущее хирургическое вмешательство в области спины было провальным. Чаще всего, операции на спине делают в целях вылечить пациента от грыжи межпозвоночного диска и предыдущих травм. Синдром обычно проявляется рецидивирующей болью через несколько дней или неделю после операции. Существует несколько причин, почему операция могла пройти неудачно. Первое – это неправильный выбор пораженного диска для корреляции боли в позвоночнике. Чаще всего боль в позвоночнике появляется, если есть проблема с позвоночными дисками или повреждения между ними. Перед операцией врач должен выбрать диск, который провоцирует боль в позвоночнике и исправить его связь с другими дисками для снятия боли.
Иногда врач может выбрать неправильный диск. В этом случае пациент должен будет пройти еще одну операцию, чтобы облегчить боль и коррелировать связь между дисками. Еще одним возможным фактором неудавшейся операции на спине может стать рецидив грыжи диска после операции. В этом случае боль может появиться не сразу после операции, как в первом случае, а через некоторое время после операции. В некоторых случаях хирург может повредить спинную ткань, что вызывает появление боли после операции. Иногда, небольшой фрагмент смежного сустава или кости может повлиять на фрагмент грыжи межпозвоночного диска и вызвать боль позже. В целом, для определения точной причины синдрома неудачной хирургии спины и ее устранения необходимы несколько диагностических методов. Чаще всего пациент должен пройти еще одну операцию, чтобы полностью устранить боль.
Симптомы
- Боль в спине
- Неспособность правильно наклониться
- Онемение в определенных областях позвоночника
- Ощущение покалывания;
- Неспособность правильно ходить и удерживать прямое положение в течение длительного периода времени
- Повторяющаяся боль, которая не исчезает даже во время сна
Диагностика
- Во время общего осмотра специалист определит, какая зона позвоночника приносит больше всего неприятных ощущений. Он также может заметить, есть ли грыжа межпозвоночного диска.
- МРТ, как правило, применяют для того, чтобы установить наличие рубцевания тканей позвоночника, которые могли остаться после операции. МРТ также определяет рецидив грыжи.
- Рентген показывает наличие проблем с костями.
Виды лечения
- Еще одна операция на спине может быть использована для лечения рецидива грыжи межпозвонкового диска, или если была определена точная причина синдрома неудачной хирурги на спине.
- Имплантация эпидурального катетера — инновационная хирургия спины, которая использует специальный эпидуральный катетер, который имплантируется в позвоночник. Обычно он имеет форму тонкой трубки. Этот катетер снимает боли в позвоночнике, блокируя нервные окончания позвоночника от ощущения боли и передачи болевых сигналов в спинной мозг.
- Имплантация нейростимулятора также используется для облегчения хронической боли в позвоночнике путем имплантации специального нейростимулятора, который стимулирует эпидуральное пространство спинного мозга. Специальные проводки помещаются в позвоночник. Затем, они подключаются к нейростимулятору, который помещается в пространство под кожей.
Источник
ВНУТРИКОСТНЫЕ БЛОКАДЫ — ВЫСОКОЭФФЕКТИВНЫЙ МЕТОД ЛЕЧЕНИЯ РЕЦИДИВОВ БОЛЕВОГО СИНДРОМА ПОСЛЕ ХИРУРГИЧЕСКИХ ОПЕРАЦИЙ НА ПОЗВОНОЧНИКЕ
Е.Л. Соков, Л.Е. Корнилова, Н.И. Гарабова.
Кафедра нервных болезней и нейрохирургии РУДН
Работа выполнена в рамках инновационной образовательной программы РУДН
Обследовано 54 пациента с рецидивом болевого синдрома после операции удаления грыжи межпозвонкового диска. Всем пациентам проводилось комплексное стандартное лечение с применением новой медицинской технологии — внутрикостных блокад. Эффективность лечения оценивали по динамике данных визуально-аналоговой шкалы боли, русифицированного МакГилловского болевого опросника, «схемы тела» и стимуляционной электромиографии. Выявлен значительный регресс болевого синдрома и улучшение скорости проведения по малоберцовому нерву в процессе лечения внутрикостными блокадами пациентов с синдромом неудачных хирургических операций на позвоночнике.
Несмотря на постоянное совершенствование методов диагностики и хирургического лечения поясничного остеохондроза неудовлетворительные результаты, связанные с рецидивом боли, отмечаются у 14-50% оперированных пациентов [2,3].
Понятие постдискэктомического синдрома или синдрома неудачных хирургических операций на позвоночнике (Failed Back Surgery Syndrome — FBSS) подразумевает наличие рецидива поясничных или корешковых болей у пациентов, перенесших одно или несколько оперативных вмешательств по поводу удаления грыж межпозвонковых дисков.
Причиной рецидива послеоперационного болевого синдрома чаще всего считают рубцово-спаечный процесс, эпидурит, арахноидит, образование ликворных кист в области операции, дисцит, нестабильность в оперированном позвоночно-двигательном сегменте, рецидив грыжи на этом же или на смежных уровнях [8]. По мнению большинства авторов, источником болевой импульсации при поясничном остеохондрозе являются капсула фасеточных суставов, задняя продольная, желтая, межостистая связки, твердая мозговая оболочка, эпидуральная жировая клетчатка, периост позвонков, сосуды паравертебральных мышц, фиброзное кольцо межпозвоночных дисков, за исключением костной ткани [1]. Таким образом, дегенеративно-дистрофическое изменение губчатой ткани костей поясничного отдела позвоночника, тазового пояса и ног не рассматриваются, как патогенетически значимая причина формирования рецидива послеоперационного болевого синдрома.
В последние десятилетия активно развивается остеогенная концепция нейроортопедических заболеваний, предложенная профессором Соковым Е.Л. (1995, 2004), согласно которой патогенез остеохондроза позвоночника и его клинических проявлений представляется следующим образом. Под действием сочетания предрасполагающих и разрешающих факторов (аномалии позвоночника, гиподинамия, вредные привычки, неврозы, подъем тяжестей, местное переохлаждение и др.) возникает замедление венозного оттока от губчатой кости и повышается внутрикостное давление. При этом перераздражаются внутрикостные рецепторы, большинство из которых — медленнопроводящие, что приводит к понижению сегментарных порогов возбуждения. В этих условиях облегчаются сегментарные афферентные и эфферентные реакции, уменьшается корковый контроль над сегментарными процессами. Это приводит к формированию в соответствующих остеохондрозу позвоночника сегментах болевого, мышечно-тонического и ангиоспастического синдромов. Вместе с тем склероз замыкательных пластинок позвонка уменьшает функциональные возможности осмотического механизма питания пульпозного ядра, что усугубляет его дистрофию. При повышении внутрикостного давления через осмотический механизм происходит усиленное диффундирование жидкости из тела позвонка в пульпозное ядро, которое набухает и увеличивает давление на фиброзное кольцо. В дальнейшем происходит выпячивание набухшего и дегенеративно измененного ядра через растрескавшееся фиброзное кольцо и формирует развитие известных патогенетических механизмов остеохондроза позвоночника. Развитие затруднения венозного оттока, отека, ишемии и сдавления нервных окончаний приводит к радикулопатии, развитию вокруг него неспецифических воспалительных процессов и повышению уровня афферентации в системе данного корешка [5,6].
Цель исследования: Изучение динамики рецидива болевого синдрома у пациентов, ранее оперированных на позвоночнике в процессе лечения внутрикостными блокадами.
Материалы и методы: Под нашим наблюдением в Клинике лечения боли, 6-м и 7-м неврологических отделениях ГКБ № 64 г. Москвы с 2005 по 2008 гг находились 54 пациента (28 мужчины и 26 женщин) с диагнозом: Поражение межпозвонковых дисков поясничного отдела позвоночника, рецидив болевого синдрома после операции удаления грыжи межпозвонкового диска. Средний возраст пациентов составил 51,3±9,9 лет. Средняя длительность заболевания составила 9,8±6,9 лет, среднее количество обострений в год до операции — 6,1±1,9, среднее количество обострений в год после операции — 4,5±1,8. Оперированы однократно с использованием микродискэктомии 17 (31,4%) пациентов, гемиляминэктомии — 15 (27,7%) пациентов, аркотомии — 9 (16,6%) больных, лазерной вапоризации — 3 (5,5%) пациента, интраляминэктомии — 2 (3,7%) больных. Оперированы повторно 3 (5,5%) пациента. У 6 (11,1%) пациентов характер и объем первичного оперативного вмешательства уточнить не удалось. Рецидив болевого синдрома на следующий день после операции отмечался у 3 (5,5%) пациентов, в первые 0-5 месяцев — у 9 (16,6%) пациентов, в течение 6-12 месяцев — у 12 (22,2%) пациентов, в сроки свыше 12 месяцев — у 30 (55,5%) пациента. Длительность последнего обострения после — 41,7±12,2 дней. Средняя длительность ремиссии болевого синдрома после операции составила 16,3±4,7 месяцев.
На дооперационном этапе различные виды блокад получали 5 (9,2%) пациентов.
Все пациенты ранее получали комплексное консервативное лечение по поводу послеоперационного рецидива боли в амбулаторных и/или стационарных условиях, которое оказалось неэффективным.
Всем исследуемым до и после курса лечения были проведены клиническое исследование неврологического и нейроортопедического статуса по обще принятым стандартам, алгологическое исследование, стимуляционная электромиография. Алгологическое исследование производилось с применением 10-балльной комбинированной визуальной аналоговой шкалы боли (ВАШ), русифицированного Мак-Гилловского болевого опросника (РМБО), с анализом общего числа выбранных дескрипторов (ЧВД) боли и рангового индекса боли (РИБ), ЧВД и РИБ сенсорного, аффективного и эвалютивного классов. Также оценивалась схема тела, на которой в процентах рассчитывалась площадь, отмечаемой пациентом области локализации и распространения болевых ощущений по отношению к площади поверхности всего тела. Одновременно при пальпации выявлялись и фиксировались триггерные зоны.
Для исследования скорости проведения по нервным волокнам у 44 пациентов с синдромом неудачных хирургических операций на позвоночнике применялась стимуляционная электромиография на уровне фибулярного канала малоберцового нерва на больной стороне на 4-х канальном электромиографе фирмы МБН.
Для лечения пациентов применялись внутрикостные блокады (разрешение федеральной службой по надзору в сфере здравоохранения и социального развития выдано ГУЗ Городской клинической больнице №64, Департамента здравоохранения Москвы на применение новой медицинской технологии ФС №2008/220) по методу профессора Е.Л. Сокова (1996, 2004), которые проводились в задние верхние ости подвздошных костей, в остистые отростки 4-го, 5-го поясничных и 1-го крестцового позвонков. Всего было проведено 212 внутрикостных блокад. Из них в заднюю верхнюю ость крыла подвздошной кости было выполнено 80% блокад, в остистые отростки 4-го, 5-го поясничных и 1-го крестцового позвонков было проведено 13% всех блокад, головку малоберцовой кости — 7% блокад. Курс лечения включал 4-6 внутрикостных блокад, проводимых через 1-3 дня. Полученные результаты исследований подвергли статистической обработке на персональном компьютере с использованием программы SPSS 12.0.
Результаты: При поступлении в клинику все пациенты предъявляли жалобы на рецидив болей в пояснице, которые возникли в различные сроки после операции удаления грыжи межпозвонкового диска в поясничном отделе позвоночника. Боли усиливались при ходьбе или статических нагрузках, иррадиировали в одну или обе ноги. Чаще всего боль пациентами характеризовалась такими словами-дескрипторами тянущая, ноющая, мозжащая, сверлящая. Большинство пациентов отмечали, что боль утомляет, вызывает чувство тревоги, страха, раздражает, обессиливает, описывали как сильную.
При пальпации выявлялись болезненные структуры позвоночника и нижних конечностей, триггерные точки: болезненность задней верхней ости подвздошной кости — у 53 (98,1%) больных, остистого отростка на уровне L5 позвонка — у 50 (92,5%) пациентов, остистого отростка на уровне S1 позвонка — у 49 (90,7%) больных, остистого отростка L4 позвонка наблюдалась у 41 (75,9%) пациентов, большой вертел бедренной кости — у 25 (46,2%) пациентов. Болезненность при пальпации проекции грушевидной мышцы отмечалась у 34 (62%) пациентов, двуглавой мышцы бедра — у 23 (42,5%) больных, икроножной мышцы — у 17 (31,4%) человек.
При неврологическом и нейроортопедическом осмотре при поступлении в клинику у пациентов наблюдались компрессионные вертебральные и экстравертебральные синдромы на различных уровнях. Радикулопатия корешка L4 встречалась у 2 (3,7%) пациентов, радикулопатия L5 — у 8 (14,8%) больных, S1 у — 11 (20,3%) человек, полирадикулярные поражения встречались у — 33(61,1%) больных.
Динамика количественной, качественной и пространственной характеристик боли по данным ВАШ, РМБО и опросника «схемы тела» до и после лечения внутрикостными блокадами представлена в таблице 1.
Источник
