Антифосфолипидный синдром у молодых мужчин

Антифосфолипидный синдром — аутоиммунная патология, в основе которой лежит образование антител к фосфолипидам, являющимся главными липидными компонентами клеточных мембран. Антифосфолипидный синдром может проявляться венозными и артериальными тромбозами, артериальной гипертензией, клапанными пороками сердца, акушерской патологией (привычным невынашиванием беременности, внутриутробной гибелью плода, гестозом), поражением кожи, тромбоцитопенией, гемолитической анемией. Основными диагностическими маркерами антифосфолипидного синдрома являются Ат к кардиолипину и волчаночный антикоагулянт. Лечение антифосфолипидного синдрома сводится к профилактике тромбообразования, назначению антикоагулянтов и антиагрегантов.
Общие сведения
Антифосфолипидный синдром (АФС) – комплекс нарушений, вызванных аутоиммунной реакцией к фосфолипидным структурам, присутствующим на клеточных мембранах. Заболевание было детально описано английским ревматологом Hughes в 1986 году. Данные об истинной распространенности антифосфолипидного синдрома отсутствуют; известно, что незначительные уровни АТ к фосфолипидам в сыворотке крови обнаруживаются у 2-4% практически здоровых лиц, а высокие титры – у 0,2%. Антифосфолипидный синдром в 5 раз чаще диагностируется среди женщин молодого возраста (20-40 лет), хотя заболеванием могут страдать мужчины и дети (в т. ч. новорожденные). Как мультидисциплинарная проблема, антифосфолипидный синдром (АФС) привлекает внимание специалистов в области ревматологии, акушерства и гинекологии, кардиологии.
Антифосфолипидный синдром
Причины
Основополагающие причины развития антифосфолипидного синдрома неизвестны. Между тем, изучены и определены факторы, предрасполагающие к повышению уровня антител к фосфолипидам. Так, транзиторное нарастание антифосфолипидных антител наблюдается на фоне вирусных и бактериальных инфекций (гепатита С, ВИЧ, инфекционного мононуклеоза, малярии, инфекционного эндокардита и др.). Высокие титры антител к фосфолипидам обнаруживаются у пациентов с системной красной волчанкой, ревматоидным артритом, болезнью Шегрена, узелковым периартериитом, аутоиммунной тромбоцитопенической пурпурой.
Гиперпродукция антифосфолипидных антител может отмечаться при злокачественных новообразованиях, приеме лекарственных средств (психотропных препаратов, гормональных контрацептивов и др.), отмене антикоагулянтов. Имеются сведения о генетической предрасположенности к повышенному синтезу антител к фосфолипидам у лиц-носителей антигенов HLA DR4, DR7, DRw53 и у родственников больных антифосфолипидным синдромом. В целом иммунобиологические механизмы развития антифосфолипидного синдрома требуют дальнейшего изучения и уточнения.
В зависимости от структуры и иммуногенности различают «нейтральные» (фосфатидилхолин, фосфатидилэтаноламин) и «отрицательно заряженные» (кардиолипин, фосфатидилсерин, фосфатидилинозитол) фосфолипиды. К классу антифосфолипидных антител, вступающих в реакцию с фосфолипидами, относятся волчаночный антикоагулянт, Ат к кардиолипину, бета2-гликопротеин-1-кофакторзависимые антифосфолипиды и др. Взаимодействуя с фосфолипидами мембран клеток эндотелия сосудов, тромбоцитов, нейтрофилов, антитела вызывают нарушение гемостаза, выражающиеся в склонности к гиперкоагуляции.
Классификация
С учетом этиопатогенеза и течения различают следующие клинико-лабораторные варианты антифосфолипидного синдрома:
- первичный – связь с каким-либо фоновым заболеванием, способным индуцировать образование антифосфолипидных антител, отсутствует;
- вторичный — антифосфолипидный синдром развивается на фоне другой аутоиммунной патологии;
- катастрофический – острая коагулопатия, протекающая с множественными тромбозами внутренних органов;
- АФЛ-негативный вариант антифосфолипидного синдрома, при котором серологические маркеры заболевания (Ат к кардиолипину и волчаночный антикоагулянт) не определяются.
Симптомы антифосфолипидного синдрома
Согласно современным взглядам, антифосфолипидный синдром представляет собой аутоиммунную тромботическую васкулопатию. При АФС поражение может затрагивать сосуды различного калибра и локализации (капилляры, крупные венозные и артериальные стволы), что обусловливает чрезвычайно разнообразный спектр клинических проявлений, включающий венозные и артериальные тромбозы, акушерскую патологию, неврологические, сердечно-сосудистые, кожные нарушения, тромбоцитопению.
Наиболее частым и типичным признаком антифосфолипидного синдрома являются рецидивирующие венозные тромбозы: тромбоз поверхностных и глубоких вен нижних конечностей, печеночных вен, воротной вены печени, вен сетчатки. У больных с антифосфолипидным синдромом могут возникать повторные эпизоды ТЭЛА, легочная гипертензия, синдром верхней полой вены, синдром Бадда-Киари, надпочечниковая недостаточность. Венозные тромбозы при антифосфолипидном синдроме развиваются в 2 раза чаще артериальных. Среди последних преобладают тромбозы церебральных артерий, приводящие к транзиторным ишемическим атакам и ишемическому инсульту. Прочие неврологические нарушения могут включать мигрень, гиперкинезы, судорожный синдром, нейросенсорную тугоухость, ишемическую нейропатию зрительного нерва, поперечный миелит, деменцию, психические нарушения.
Поражение сердечно-сосудистой системы при антифосфолипидном синдроме сопровождается развитием инфаркта миокарда, внутрисердечного тромбоза, ишемической кардиомиопатии, артериальной гипертензии. Довольно часто отмечается поражение клапанов сердца – от незначительной регургитации, выявляемой с помощью ЭхоКГ, до митрального, аортального, трикуспидального стеноза или недостаточности. В рамках диагностики антифосфолипидного синдрома с сердечными проявлениями требуется проведение дифференциальной диагностики с инфекционным эндокардитом, миксомой сердца.
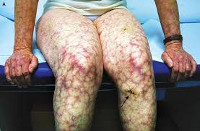
Почечные проявления могут включать как незначительную протеинурию, так и острую почечную недостаточность. Со стороны органов ЖКТ при антифосфолипидном синдроме встречаются гепатомегалия, желудочно-кишечные кровотечения, окклюзия мезентериальных сосудов, портальная гипертензия, инфаркт селезенки. Типичные поражения кожи и мягких тканей представлены сетчатым ливедо, ладонной и подошвенной эритемой, трофическими язвами, гангреной пальцев; опорно-двигательного аппарата — асептическими некрозами костей (головки бедренной кости). Гематологическими признаками антифосфолипидного синдрома служат тромбоцитопения, гемолитическая анемия, геморрагические осложнения.
У женщин АФС часто выявляется в связи с акушерской патологией: повторным самопроизвольным прерыванием беременности в различные сроки, задержкой внутриутробного развития плода, фетоплацентарной недостаточностью, гестозом, хронической гипоксией плода, преждевременными родами. При ведении беременности у женщин с антифосфолипидным синдромом акушер-гинеколог должен учитывать все возможные риски.
Диагностика
Антифосфолипидный синдром диагностируется на основании клинических (сосудистый тромбоз, отягощенный акушерский анамнез) и лабораторных данных. Основные иммунологические критерии включают выявление в плазме крови средних или высоких титров Ат к кардиолипину класса IgG/IgM и волчаночного антикоагулянта дважды в течение шести недель. Диагноз считается достоверным при сочетании, по меньшей мере, одного основного клинического и лабораторного критерия. Дополнительными лабораторными признаками антифосфолипидного синдрома являются ложноположительная RW, положительная реакция Кумбса, повышение титра антинуклеарного фактора, ревматоидного фактора, криоглобулинов, антител к ДНК. Также показано исследование ОАК, тромбоцитов, биохимического анализа крови, коагулограммы.
Беременные с антифосфолипидным синдромом нуждаются в мониторинге показателей свертывающей системы крови, проведении динамического УЗИ плода и допплерографии маточно-плацентарного кровотока, кардиотографии. Для подтверждения тромбозов внутренних органов выполняется УЗДГ сосудов головы и шеи, сосудов почек, артерий и вен конечностей, глазных сосудов и др. Изменения створок сердечных клапанов выявляются в процессе ЭхоКГ.
Дифференциально-диагностические мероприятия должны быть направлены на исключение ДВС-синдрома, гемолитико-уремического синдрома, тромбоцитопенической пурпуры и др. Учитывая полиорганность поражения, диагностика и лечение антифосфолипидного синдрома требуют объединения усилий врачей различных специальностей: ревматологов, кардиологов, неврологов, акушеров-гинекологов и др.
Лечение антифосфолипидного синдрома
Основной целью терапии антифосфолипидного синдрома служит предотвращение тромбоэмболических осложнений. Режимные моменты предусматривают умеренную физическую активность, отказ от долгого нахождения в неподвижном состоянии, занятий травматичными видами спорта и длительных авиаперелетов. Женщинам с антифосфолипидным синдромом не следует назначать пероральные контрацептивы, а перед планированием беременности необходимо обязательно обратиться к акушеру-гинекологу. Беременным пациенткам в течение всего периода гестации показан прием малых доз глюкокортикоидов и антиагрегантов, введение иммуноглобулина, инъекции гепарина под контролем показателей гемостазиограммы.
Медикаментозная терапия при антифосфолипидном синдроме может включать назначение непрямых антикоагулянтов (варфарина), прямых антикоагулянтов (гепарина, надропарина кальция, эноксапарина натрия), антиагрегантов (ацетилсалициловой кислоты, дипиридамола, пентоксифиллина). Профилактическая антикоагулянтная или антиагрегантная терапия большинству больных с антифосфолипидным синдромом проводится длительно, а иногда пожизненно. При катастрофической форме антифосфолипидного синдрома показано назначение высоких доз глюкокортикоидов и антикоагулянтов, проведение сеансов плазмафереза, переливание свежезамороженной плазмы и т. д.
Прогноз
Своевременная диагностика и профилактическая терапия позволяют избежать развития и рецидивирования тромбозов, а также надеяться на благоприятный исход беременности и родов. При вторичном антифосфолипидном синдроме важным представляется контроль за течением основной патологии, профилактика инфекций. Прогностически неблагоприятными факторами служат сочетание антифосфолипидного синдрома с СКВ, тромбоцитопения, быстрое нарастание титра Ат к кардиолипину, стойкая артериальная гипертензия. Все пациенты с диагнозом «антифосфолипидный синдром» должны находиться под наблюдением ревматолога с периодическим контролем серологических маркеров заболевания и показателей гемостазиограммы.
Источник

Антифосфолипидный синдром (АФС) — это редкое заболевание, при котором иммунная система, призванная бороться с чужеродными клетками и защищать нас от внешних угроз, внезапно «глупеет» и начинает атаковать своих. Последствия такого сбоя ожидаемо печальные и зависят от многих факторов, но о нормальном самочувствии пациенту придется забыть. Лечение и диагностика аутоиммунных заболеваний — задача непростая, но совсем не безнадежная. В данном случае медикам приходится либо бороться с внешними проявлениями недуга, либо фактически перепрограммировать иммунную систему.
История болезни
Антифосфолипидный синдром как самостоятельное заболевание известен в медицине всего лет 30, когда характерный комплекс симптомов получил свое нынешнее название (1986 г.), а 8 годами позднее был предложен термин «синдром Хьюджа». Также иногда еще встречается название «синдром антикардиолипиновых антител», хотя общеупотребительным оно так и не стало.
Суть АФС состоит в том, что организм начинает вырабатывать антитела к собственным клеткам, воспринимая их как источник угрозы. Антифосфолипидный синдром отличается тем, что отторгаться начинают структурные компоненты так называемой клеточной стенки, тромбоциты и белковые составляющие крови, из-за чего значительно увеличивается вероятность формирования тромбов и, в самом тяжелом случае, закупорки сосудов.
Вопрос, касающийся распространенности синдрома среди разных групп населения, оконча тельно не прояснен. У мужчин он встречается в 5 раз реже, чем у представительниц прекрасного пола, но почему женщины оказались в столь «невыгодном» положении, неизвестно. Синдром у детей диагностируется также, но чаще все соответствующие симптомы наблюдаются у молодых людей.
тельно не прояснен. У мужчин он встречается в 5 раз реже, чем у представительниц прекрасного пола, но почему женщины оказались в столь «невыгодном» положении, неизвестно. Синдром у детей диагностируется также, но чаще все соответствующие симптомы наблюдаются у молодых людей.
Патогенез АФС, несмотря на множество исследований, остается невыясненным, из-за чего точная диагностика и адекватное лечение сильно затруднены. Также на сегодняшний день специфический анализ на антифосфолипидный синдром науке неизвестен, потому медикам приходится довольствоваться в основном косвенными данными. У детей и подростков с неустоявшейся иммунной системой и резкими скачками гормонального фона диагностика из-за этого особенно проблематична.
Виды АФС
Если ориентироваться на общепринятую классификацию, то можно выделить 2 варианта АФС:
1. Первичный. Является самостоятельным патологическим процессом, но из-за того, что распознавание синдрома затруднено, такой диагноз может быть поставлен после длительного наблюдения в условиях стационара. Что у некоторых групп пациентов (детей, мужчин, привыкших зарабатывать деньги) по понятным причинам не всегда возможно в должном объеме. Да и многие женщины, озабоченные семейными проблемами, вряд ли согласятся на длительное «выключение из жизни».
2. Вторичный. Развивается на фоне уже имеющихся у пациента патологий, но не является их прямым следствием. Спровоцировать антифосфолипидный синдром могут как другие аутоиммунные заболевания (красная волчанка), так и проблемы костно-мышечной системы. Для такой формы синдрома характерен обширный тромбоз, осложненный полиорганной недостаточностью, и некоторые другие симптомы, а лечение оказывается неэффективным. Наиболее вероятные основные заболевания, патологии или факторы риска:
- медикаментозная терапия;
- различные аутоиммунные, ревматические и инфекционные заболевания;
- злокачественные новообразования.
 На рубеже XX-XXI века такая классификация казалась исчерпывающей, но достаточно скоро стало ясно, что охватить все возможные варианты синдрома она не в состоянии. Потому в наши дни к ней условно добавляют еще 3 вида:
На рубеже XX-XXI века такая классификация казалась исчерпывающей, но достаточно скоро стало ясно, что охватить все возможные варианты синдрома она не в состоянии. Потому в наши дни к ней условно добавляют еще 3 вида:
- Катастрофический. Мультисистемная патология, захватывающая одновременно несколько органов. При этом локализованные тромбозы микроциркуляторного русла можно выявить по присутствию антител к фосфолипидам и диссеминированной внутрисосудистой активации свертываемости крови. Важнейший диагностический критерий — вовлечение в процесс не менее 3 органов.
- Неонатальный. Редчайшая патология, диагностируемая, только у детей нескольких недель от роду. Ее причина — высокий уровень антифосфолипидных антител в организме матери. Вероятность выхаживания детей с неонатальным АФС есть, но до родов дело чаще всего не доходит, а беременность заканчивается выкидышем.
- Серонегативный/серопозитивный. Отличается наличием специфических антител, реагирующих на те или иные химические (фосфатидилхолин, фосфатидилэтаноламин). Такой диагноз ставится только после того, как исключена вероятность иных тромбофилических состояний.
Отдельного упоминания заслуживает этот синдром у детей. Благодаря некоторым особенностям, свойственным растущему организму, диагноз АФС не может быть поставлен, если у маленького пациента выявлены следующие заболевания:
- эритема (лица или дискоидная);
- артриты;
- изъязвления слизистых;
- плевриты любой этиологии (но без учета левожелудочковой недостаточности или тромбоэмболии легочной артерии);
- иммунокомплексный гломерулонефрит с персистирующей протеинурией (больше 0,5 г/день);
- перикардит (не считая инфаркта миокарда и уремию);
- изначально имеющиеся антитела к ADNA II (нативная ДНК) или экстрагированным ядерным антигенам;
- лимфопения (не более 1000 клеток на 1 мкл);
- ребенок получает терапию, стимулирующую выработку ФЛ-антител;
- высокий титр антинуклеарных антител.
Симптомы
 Клинические проявления синдрома могут быть самыми разными, что нисколько не облегчает постановку правильного диагноза. Потому отдельные симптомы АФС (как и причины, их вызвавшие) сами по себе ничего не значат и должны рассматриваться в комплексе.
Клинические проявления синдрома могут быть самыми разными, что нисколько не облегчает постановку правильного диагноза. Потому отдельные симптомы АФС (как и причины, их вызвавшие) сами по себе ничего не значат и должны рассматриваться в комплексе.
1. Венозные тромбозы. Самая распространенная патология (в основном страдают женщины). Наиболее вероятные места локализации — нижние конечности или печень. В случае отрыва тромба может возникнуть:
- Легочная гипертензия (сильное повышение давления в легочной артерии).
- Тромбоэмболия легочной артерии. Клинические проявления: одышка, резкая боль в грудной клетке, кровохарканье, кашель.
- Тромбоз центральной вены надпочечников. Клинические проявления: снижение артериального давления, нарушение частоты сердечных сокращений, эффекты со стороны ЖКТ (боль в животе, рвота, тошнота, понос), судороги, потеря сознания.
2. Артериальные тромбозы в артериях…
- …головного мозга. Последствие: инсульт;
- …сердца. Результат: инфаркт миокарда.
3. Гинекологическая патология. Клинические проявления: повышение АД, судороги, анализ мочи показывает наличие белка.
4. Поражения центральной нервной системы разной степени тяжести, вплоть до инсульта. Клинические проявления:
- нарушение когнитивных и двигательных функций;
- частичная или полная потеря зрения, речи, слуха, чувствительности;
- головная боль;
- разнообразные психические расстройства;
- кратковременная потеря сознания и обмороки;
- судороги;
- прогрессирующее слабоумие.
5. Поражение легких:
- тромбоэмболия легочной артерии (нередко многократная);
- интерстициальный фиброз легких (уплотнение легочной и неконтролируемый рост соединительной ткани, что приводит к легочной недостаточности);
- легочная гипертензия.

6. Поражение сердечно-сосудистой системы
- тромбоз сердечных сосудов с последующим инфарктом;
- формирование тромбов в полости сердца;
- поражение клапанов сердца;
- повышение АД.
7. Заболевания крови и нарушение ее нормального состава:
- снижение уровня тромбоцитов без увеличения числа кровотечений;
- снижение уровня гемоглобина и эритроцитов (гемолитическая анемия). Клинические проявления: головокружение, слабость, бледность или желтушность кожи.
8. Поражение ЖКТ:
- сильные внутренние кровотечения;
- формирование язв;
- инфаркт селезенки или кишечника.
9. Поражение почек (одной или двух):
- повышение уровня белка в крови, которое не сопровождается нарушением функции почек;
- острая почечная недостаточность. Клинические проявления: отеки, повышенный уровень АД (анализ мочи подтверждает негативные изменения).
10. Поражение печени:
- нарушение оттока крови;
- повышение давления в портальной вене;
- скопление жидкости в брюшной полости;
- гибель клеток с развитием печеночной недостаточности.
11. Поражения глаз:
- из-за тромбоза мельчайших сосудов сетчатки больной может полностью или частично лишиться зрения.
 12. Поражение кожи:
12. Поражение кожи:
- расширение подкожной сосудистой сетки;
- мраморный оттенок кожных покровов;
- пятнистая или узелковая сыпь;
- подкожные кровоизлияния;
- появление язвенных очагов;
- гангрена кончиков пальцев.
Диагностика
Антифосфолипидный синдром относится к тем патологиям, принципы выявления которых для взрослых и детей несколько разнятся, хотя общие положения ведения больных разных возрастных категорий (как и их лечение) примерно одинаковые. Потому мы решили рассмотреть оба случая отдельно.
Как определить АФС?
1. Сбор анамнеза и предварительный осмотр:
- обстоятельный разговор с пациентом с выявлением имевших место в прошлом возможных признаков синдрома (частые кровоизлияния, внезапная потеря зрения, изменение окраса кожи и т. п.);
- анализ истории болезни (особенности, ранее проводившиеся обследования, результаты лечебных мероприятий);
- если на приеме женщина, выявление хронических гинекологических проблем и патологий беременности: внутриутробная гибель плода, спонтанные аборты на раннем сроке;
- общий осмотр с определением сердечного ритма (фонендоскоп, тонометр).
2. Лабораторные исследования:
- общий анализ крови: особое внимание врач обратит на повышенный уровень тромбоцитов и пониженный — эритроцитов, гемоглобина;
- двойной анализ крови на наличие АФС-антител.
3. Выявление закупорки сосудов:
- УЗ-исследование и допплерография даст представление о состоянии сосудов, движении крови и наличии тромбов;
- КТ и МРТ выявят скрытые патологии внутренних органов (легкие, печень, почки);
- рентгенологическое исследование (при отсутствии беременности, если на приеме женщина);
- ангиография определит проходимость даже небольших сосудов.
Критерии наличия АФС у детей
1. Клинические:
- случаи венозного или артериального тромбоза в любых органах или тканях;
- наличие в медицинской карте задокументированных результатов доплеровского и гистологического исследований.
 2. Лабораторные:
2. Лабораторные:
- высокий или умеренный уровень антител к кардиолипину (классов IgC, IgM), если анализ (с интервалом не менее 6 недель) был двойным: стандартным и иммуноферментным (в общем случае это касается не только детей, но и взрослых);
- двойной анализ на волчаночный антикоагулянт (интервал между исследованиями — не менее полутора месяцев) дал положительный результат.
3. Семейные (наличие у ближайших родственников следующих заболеваний и патологий):
- ранние инсульты и инфаркты (до 50 лет);
- рецидивирующий тромбофлебит;
- хронические ревматические заболевания;
- проблемы с беременностью (эклампсия, преэклампсия, невынашивание).
Внимание! Диагноз «Антифосфолипидный синдром» у подростков и детей ставится при одновременном наличии обоих критериев (клинического и лабораторного), а также соответствующем семейном анамнезе!
Лечение
1. Борьба с аутоиммунным процессом:
- гормоны-глюкокортикостероиды.
2. Предотвращение образования тромбов и снижение свертываемости крови:
- препараты для разжижения крови;
- обязательный каждодневный анализ на свертываемость крови;
- аппаратная очистка крови (плазмаферез);
- массированное лечение цитостатиками и глюкокортикостероидными гормонами;
- при вторичном АФС — терапия основного заболевания.
Медикаменты
- варфарин: от 2,5 до 5 мг в сутки;
- нефракционированный гепарин: начальная дозировка — 80 ЕД/кг массы тела, далее по 18 ЕД/кг массы тела в час;
- низкомолекулярный гепарин: 1 мг/кг массы тела в сутки;
- ацетилсалициловая кислота: от 75 до 80 мг в сутки;
- гидроксихлорохин: 400 мг в сутки;
- циклофосфамид: 2-3 мг/кг массы тела в сутки;
- иммуноглобулин: от 0,2 до 2 г/кг массы тела в сутки.
Препараты от АФС при беременности
-
 преднизолон: 5 мг в сутки (максимальная доза — 15 мг);
преднизолон: 5 мг в сутки (максимальная доза — 15 мг); - метилпреднизолон: 4 мг в сутки;
- человеческий иммуноглобулин: 25 мл через день (в I триместре);
- альфа-2 интерферон: 1000 МЕ в сутки (начиная с 24 недели);
- дипиридамол: от 75 до 150 мг в сутки;
- пентоксифиллин: от 10 до 20 мг в сутки;
- ацетилсалициловая кислота: от 80 до 100 мг в сутки (до 33-34 недели);
- нефракционированный гепарин: 15000 ЕД в сутки (подкожно), 10000 ЕД в сутки (внутривенно) или 400 мл раствора (капельно);
- надропарин кальция: 0,01 мл 2 раза в сутки;
- далтепарин натрия: от 100 до 200 анти-Ха на 1 кг массы тела 1-2 раза сутки;
- эноксопарин натрия: от 4000 до 10000 МЕ (40-100 мг) в сутки (подкожно).
Внимание! Лечение детей требует индивидуального подхода и тщательного подбора дозировки препаратов!
Реабилитация
Рекомендации пациентам на время реабилитации:
- избегайте состояния длительной неподвижности (авиаперелет, многочасовая поездка в машине);
- откажитесь от травмоопасных видов спорта (особенно если лечение строится на основе непрямых коагулянтов);
- женщинам не следует применять пероральные контрацептивы, а также планировать беременность при лечении варфарином (его следует заменить на гепарин с ацетилсалициловой кислотой);
- «диетическая» терапия: ограничьте употребление продуктов с высоким содержанием витамина K (шпинат, лук, капуста, огурец, морковь, помидоры, яблоки, бананы).
Осложнения
 Их причины кроются в образовании сосудистых тромбов, что при неудачном стечении обстоятельств или недостаточно эффективном лечении может привести к таким проблемам (как у мужчин, так и у женщин):
Их причины кроются в образовании сосудистых тромбов, что при неудачном стечении обстоятельств или недостаточно эффективном лечении может привести к таким проблемам (как у мужчин, так и у женщин):
- стойкая инвалидность: инсульт, отягощенный неврологическим расстройством, потеря зрения;
- недостаточность тех или иных органов (почек, надпочечников, печени);
- гангрена удаленных отделов конечностей;
- если синдром затрагивает несколько критически важных систем организма, может наступить полиорганная недостаточность и, в особо тяжелых случаях, летальный исход.
Профилактика
Она сводится к предотвращению повторных тромбозов, для чего применяются следующие медикаменты (когда наступает условная ремиссия):
- глюкокортикостероидные гормоны: подавление разрушительного аутоиммунного процесса;
- антикоагулянты: «разжижение» крови и предотвращение повторного образования тромбов;
- иммуноглобулин: профилактика развития инфекционных процессов, увеличение уровня АФС-антител в крови.
Источник
