Wpw синдром и нарушение ритма
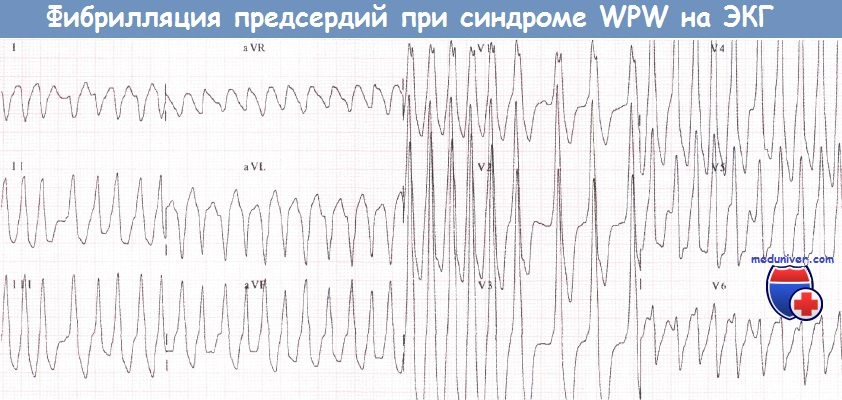
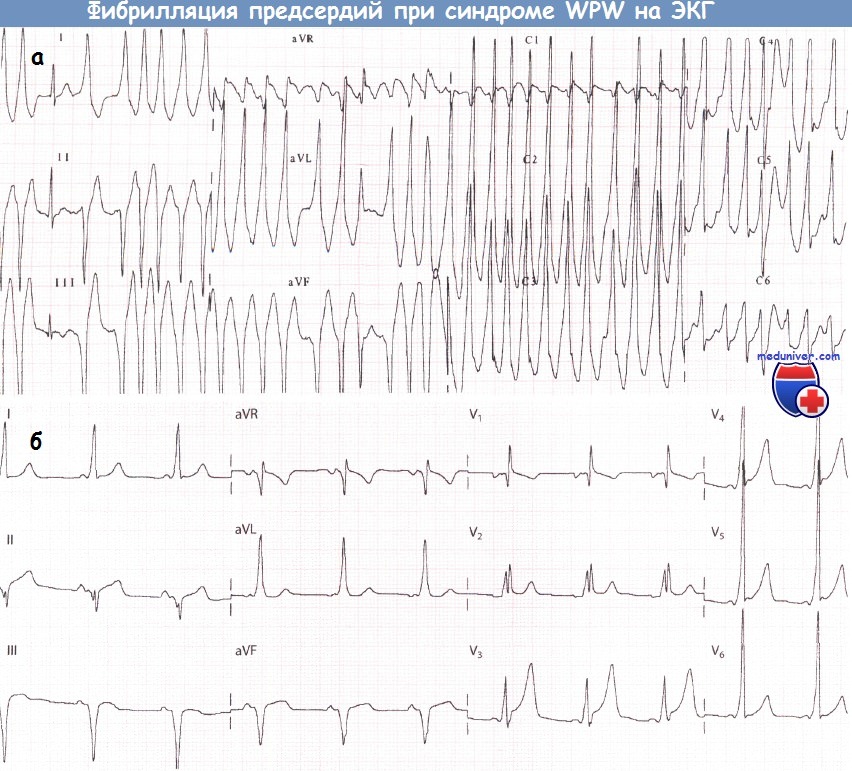
Нарушения ритма сердца при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов с синдромом WPW могут возникать два основных вида аритмий: ФП и (чаще) АВРТ. 1. Фибрилляция предсердий при синдроме WPW (Вольфа-Паркинсона-Уайта)У пациентов без предвозбуждения АВ-узел защищает желудочки от сверхчастой активности предсердий во время их фибрилляции (частота ФП составляет от 350 до 600 имп./мин). При синдроме WPW дополнительный путь делает возможной активацию желудочков «обходным путем» и у некоторых пациентов может проводить импульсы с очень высокой частотой. В результате частота сокращений желудочков при фибрилляции предсердий (ФП) у больных с синдромом WPW бывает очень высокой. Как правило, большинство проведенных предсердных импульсов достигает желудочков по дополнительному пути, что сопровождается появлением дельта-волн. Меньшая часть импульсов, достигшая желудочков через АВ-узел, приводит к формированию нормальных комплексов QRS. В результате ЭКГ, которая может выглядеть очень угрожающе, демонстрирует абсолютно нерегулярный ритм желудочков, что является характерным признаком ФП. Некоторые желудочковые комплексы могут быть нормальными, однако большинство из них уширены за счет дельта-волны. Очень высокая ЧСС при фибрилляции предсердий (ФП) иногда может стать причиной развития сердечной недостаточности или шока. Стимуляция желудочков (предсердными импульсами через ДПП.) с очень высокой частотой создает риск развития ФЖ: это механизм внезапной смерти, которая иногда наблюдается у пациентов с данным синдромом. В целом риск ФЖ у таких пациентов весьма низок. Преимущественно она возникает, когда минимальный интервал между дельта-волнами не достигает 250 мс. Годовой риск внезапной смерти у пациентов с синдромом WPW составляет около 0,05%. При этом риск низок у пациентов с интермиттирующим проведением по дополнительному пути (независимо от того, зарегистрировано ли это на ЭКГ покоя, во время амбулаторного мониторирования ЭКГ или в ходе нагрузочной пробы). Риск, вероятно, также низок у бессимптомных пациентов.
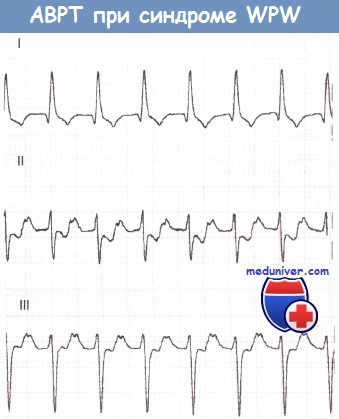
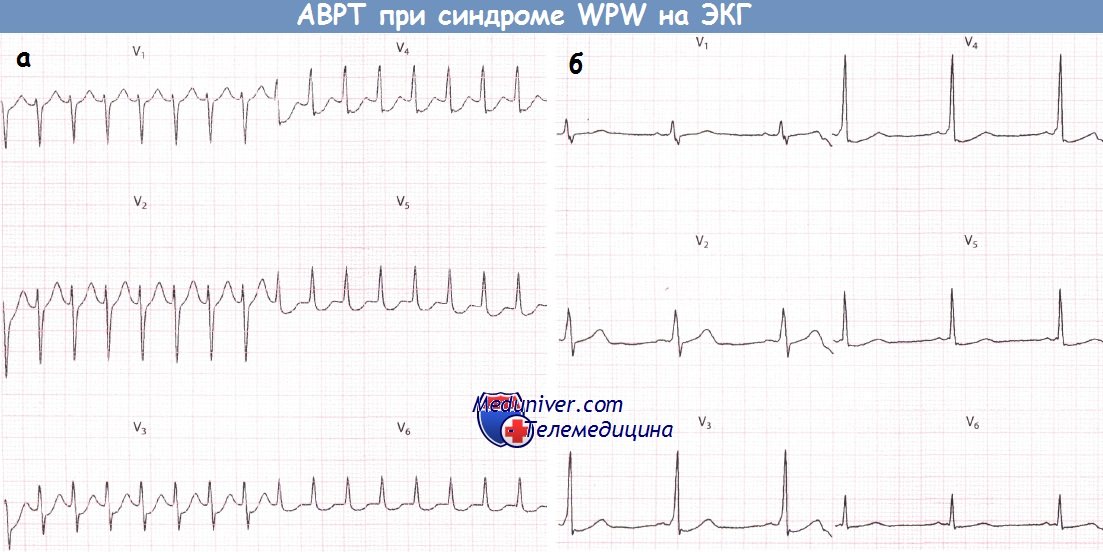
2. Атриовентрикулярная реципрокная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)АВ-узел и ДПП различаются по времени, которое требуется для восстановления их проводимости после активации. Обычно восстановление в АВ-узле происходит раньше. Если предсердная экстрасистола возникает в тот период сердечного цикла, когда проводимость АВ-узла уже восстановилась, а ДПП еще не способен к проведению, то соответствующий желудочковый комплекс, естественно, не будет иметь дельта-волны и поэтому будет узким. К тому времени как преждевременный предсердный импульс пройдет через АВ-соединение и активирует желудочки, проводимость ДПП восстановится, в результате чего последний окажется в состоянии провести импульс обратно к предсердиям. В свою очередь, когда импульс достигнет предсердия, АВ-соединение вновь обретет способность к проведению, и, таким образом, у импульса появляется возможность повторно циркулировать между предсердиями и желудочками, что и ведет к развитию АВРТ. Аналогичным образом желудочковая экстрасистола во время синусового ритма может достигнуть предсердий по ДПП и тем самым инициировать АВРТ. Во время тахикардии ЭКГ демонстрирует узкие желудочковые комплексы (при отсутствии частотно-зависимой блокады ножки пучка Гиса), следующие регулярно и с большой частотой. В отличие от ФП, при АВРТ желудочковые комплексы будут без дельта-волн и, таким образом, диагностические критерии синдрома WPW будут отсутствовать. Однако, как обсуждалось в главе 9, выявление временной связи предсердной активности (если таковую удается обнаружить) с активностью желудочков во время тахикардии может позволить установить ее механизм. Дополнительный путь АВ-проведения расположен на некотором удалении от АВ-соединения. Поэтому ретроградные зубцы Р будут находиться примерно посередине между желудочковыми комплексами. Если они отрицательны в отведении I, то дополнительный путь, скорее всего, расположен слева. Если инвертированные зубцы Р регистрируются в отведениях II, III и aVF, то ДПП, скорее всего, расположен в заднесептальной области.
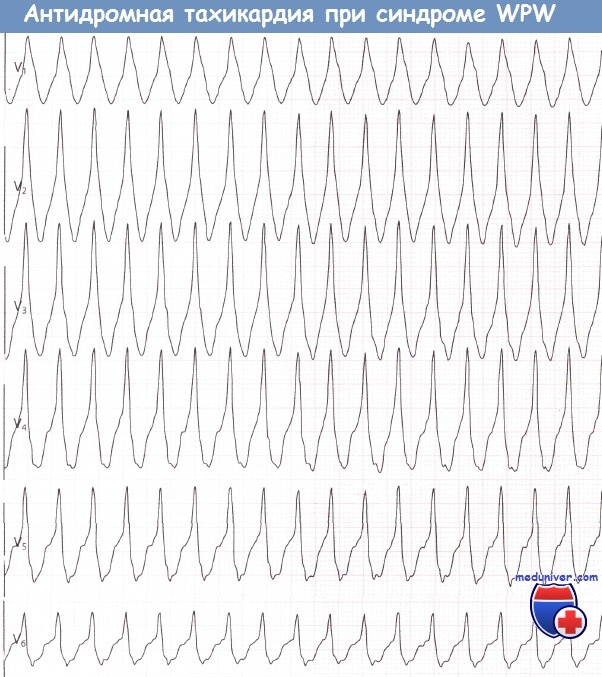
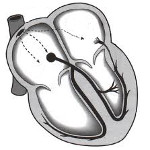
3. Антидромная тахикардия при синдроме WPW (Вольфа-Паркинсона-Уайта)Антидромная АВРТ встречается гораздо реже, чем представленная выше форма АВРТ, которая, в свою очередь, называется ортодромной. Циркуляция импульса идет в противоположном направлении: проведение из предсердий в желудочки осуществляется по дополнительному пути, а в обратном направлении — через АВ-узел. Следовательно, желудочковые комплексы будут иметь ярко выраженную дельта-волну.
— Также рекомендуем «Лечение синдрома WPW (Вольфа-Паркинсона-Уайта)» Оглавление темы «Нарушения ритма сердца»:
|
Источник

Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — клинико-электрокардиографический синдром, характеризующийся предвозбуждением желудочков по дополнительным атриовентрикулярным путям проведения и развитием пароксизмальных тахиаритмий. Синдром WPW сопровождается различными аритмиями: наджелудочковой тахикардией, фибрилляцией или трепетанием предсердий, предсердной и желудочковой экстрасистолией с соответствующей субъективной симптоматикой (ощущением сердцебиения, одышкой, гипотензией, головокружением, обмороками, болями в грудной клетке). Диагностика синдрома WPW основана на данных ЭКГ, суточного ЭКГ-мониторирования, ЭхоКГ, ЧПЭКС, ЭФИ. Лечение синдрома WPW может включать антиаритмическую терапию, чреспищеводную электрокардиостимуляцию, катетерную РЧА.
Общие сведения
Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — синдром преждевременного возбуждения желудочков, обусловленный проведением импульсов по добавочным аномальным проводящим пучкам, соединяющим предсердия и желудочки. Распространенность синдрома WPW, по данным кардиологии, составляет 0,15-2%. Синдром WPW чаще встречается среди мужчин; в большинстве случаев манифестирует в молодом возрасте (10-20 лет), реже — у лиц старшего возраста. Клиническое значение синдрома WPW заключается в том, что при его наличии часто развиваются тяжелые нарушения сердечного ритма, которые представляют угрозу для жизни больного и требуют особых подходов к лечению.

Синдром WPW
Причины синдрома WPW
По мнению большинства авторов, синдром WPW, обусловлен сохранением добавочных атриовентрикулярных соединений в результате незавершенного кардиогенеза. При этом происходит неполная регрессия мышечных волокон на этапе формирования фиброзных колец трикуспидального и митрального клапанов.
В норме дополнительные мышечные пути, соединяющие предсердия и желудочки, существуют у всех эмбрионов на ранних стадиях развития, но постепенно они истончаются, сокращаются и полностью исчезают после 20-й недели развития. При нарушении формирования фиброзных атриовентрикулярных колец мышечные волокна сохраняются и составляют анатомическую основу синдрома WPW. Несмотря на врожденный характер дополнительных АВ-соединений, синдром WPW может впервые проявиться в любом возрасте. При семейной форме синдрома WPW чаще имеют место множественные добавочные атриовентрикулярные соединения.
В 30% случаев синдром WPW сочетается с врожденными пороками сердца (аномалией Эбштейна, пролапсом митрального клапана, дефектами межпредсердной и межжелудочковой перегородки, тетрадой Фалло), дизэмбриогенетическими стигмами (дисплазией соединительной ткани), наследственной гипертрофической кардиомиопатией.
Классификация синдрома WPW
По рекомендации ВОЗ, различают феномен и синдром WPW. Феномен WPW характеризуется электрокардиографическими признаками проведения импульса по дополнительным соединениям и предвозбуждением желудочков, но без клинических проявлений АВ реципрокной тахикардии (re-entry). Под синдромом WPW подразумевается сочетание предвозбуждения желудочков с симптоматической тахикардией.
С учетом морфологического субстрата выделяют несколько анатомических вариантов синдрома WPW.
I. С добавочными мышечными АВ-волокнами:
- идущими через добавочное левое или правое париетальное АВ-соединение
- идущими через аортально-митральное фиброзное соединение
- идущими от ушка правого или левого предсердия
- связанными с аневризмой синуса Вальсальвы или средней вены сердца
- септальными, парасептальными верхними или нижними
II. Со специализированными мышечными АВ-волокнами («пучками Кента»), происходящими из рудиментарной, аналогичной структуре атриовентрикулярного узла, ткани:
- атрио-фасцикулярными — входящими в правую ножку пучка Гиса
- входящими в миокард правого желудочка.
Выделяют несколько клинических форм синдрома WPW:
- а) манифестирующую – с постоянным наличием дельта-волны, синусовым ритмом и эпизодами атриовентрикулярной реципрокной тахикардии.
- б) интермиттирующую – с преходящим предвозбуждением желудочков, синусовым ритмом и верифицированной атриовентрикулярной реципрокной тахикардией.
- в) скрытую – с ретроградным проведением по дополнительному атриовентрикулярному соединению. Электрокардиографические признаки синдрома WPW не выявляются, имеются эпизоды атриовентрикулярной реципрокной тахикардии.
Патогенез синдрома WPW
Синдром WPW обусловлен распространением возбуждения от предсердий к желудочкам по дополнительным аномальным путям проведения. В результате этого возбуждение части или всего миокарда желудочков происходит раньше, чем при распространении импульса обычным путем — по АВ-узлу, пучку и ветвям Гиса. Предвозбуждение желудочков отражается на электрокардиограмме в виде дополнительной волны деполяризации – дельта-волны. Интервал P-Q(R) при этом укорачивается, а длительность QRS увеличивается.
Когда в желудочки приходит основная волна деполяризации, их столкновение в сердечной мышце регистрируется в виде так называемого сливного комплекса QRS, который становится несколько деформированным и уширенным. Нетипичное возбуждение желудочков сопровождается нарушением последовательности процессов реполяризации, что находит выражение на ЭКГ в виде дискордантного комплексу QRS смещения RS-T сегмента и изменения полярности зубца T.
Возникновение при синдроме WPW пароксизмов суправентрикулярной тахикардии, мерцания и трепетания предсердий связано с формированием круговой волны возбуждения (re-entry). В этом случае импульс по AB-узлу движется в антероградном направлении (от предсердий к желудочкам), а по дополнительным путям – в ретроградном направлении (от желудочков к предсердиям).
Симптомы синдрома WPW
Клиническая манифестация синдрома WPW происходит в любом возрасте, до этого его течение может быть асимптомным. Синдром WPW сопровождается различными нарушениями сердечного ритма: реципрокной наджелудочковой тахикардией (80%), фибрилляцией предсердий (15-30%), трепетанием предсердий (5%) с частотой 280-320 уд. в мин. Иногда при синдроме WPW развиваются менее специфичные аритмии — предсердная и желудочковая экстрасистолия, желудочковая тахикардия.
Приступы аритмии могут возникать под влиянием эмоционального или физического перенапряжения, злоупотребления алкоголем или спонтанно, без видимых причин. Во время аритмического приступа появляются ощущения сердцебиения и замирания сердца, кардиалгии, чувство нехватки воздуха. Мерцание и трепетание предсердий сопровождается головокружением, обмороками, одышкой, артериальной гипотензией; при переходе в фибрилляцию желудочков может наступить внезапная сердечная смерть.
Пароксизмы аритмии при синдроме WPW могут длиться от нескольких секунд до нескольких часов; иногда они купируются самостоятельно или после выполнения рефлекторных приемов. Затяжные пароксизмы требуют госпитализации больного и вмешательства кардиолога.
Диагностика синдрома WPW
При подозрении на синдром WPW проводится комплексная клинико-иснтрументальная диагностика: ЭКГ в 12 отведениях, трансторакальная эхокардиография, мониторирование ЭКГ по Холтеру, чреспищеводная электрокардиостимуляция, электрофизиологическое исследование сердца.
К электрокардиографическим критериям синдрома WPW относятся: укорочение PQ-интервала (менее 0,12 с), деформированный сливной QRS-комплекс, наличие дельта-волны. Суточное ЭКГ мониторирование применяется для обнаружения преходящих нарушений ритма. При проведении УЗИ сердца выявляются сопутствующие пороки сердца, кардиомиопатию.
Проведение чреспищеводной электрокардиостимуляции при синдроме WPW позволяет доказать наличие дополнительных путей проведения, индуцировать пароксизмы аритмии. Эндокардиальное ЭФИ позволяет точно определить локализацию и количество дополнительных путей, верифицировать клиническую форму синдрома WPW, выбрать и оценить эффективность лекарственной терапии или РЧА. Дифференциальную диагностику синдрома WPW проводят с блокадами ножек пучка Гиса.
Лечение синдрома WPW
При отсутствии пароксизмов аритмии синдром WPW не требует специального лечения. При гемодинамически значимых приступах, сопровождающихся синкопэ, стенокардией, гипотензией, нарастанием признаков сердечной недостаточности, требуется выполнение незамедлительной наружной электрической кардиоверсии или чреспищеводной электрокардиостимуляции.
В некоторых случаях для купирования пароксизмов аритмий эффективными оказываются рефлекторные вагусные маневры (массаж каротидного синуса, проба Вальсальвы), внутривенное введение АТФ или блокаторов кальциевых каналов (верапамила), антиаритмических препаратов (новокаинамида, аймалина, пропафенона, амиодарона). В дальнейшем пациентам с синдромом WPW показана постоянная антиаритмическая терапия.
В случае резистентности к антиаритмическим препаратам, развития фибрилляцией предсердий проводится катетерная радиочастотная абляция добавочных путей проведения трансаортальным (ретроградным) или транссептальным доступом. Эффективность РЧА при синдроме WPW достигает 95%, риск рецидивов составляет 5-8 %.
Прогноз и профилактика синдрома WPW
У пациентов с бессимптомным течением синдрома WPW прогноз благоприятный. Лечение и наблюдение требуется только лицам, имеющим отягощенный семейный анамнез в отношении внезапной смерти и профессиональные показания (спортсменам, летчикам и др.). При наличии жалоб или жизнеугрожающих аритмий необходимо проведение полного комплекса диагностического обследования для выбора оптимального метода лечения.
Пациенты с синдромом WPW (в том числе, перенесшие РЧА) нуждаются в наблюдении кардиолога-аритмолога и кардиохирурга. Профилактика синдрома WPW носит вторичный характер и заключается в проведении противоаритмической терапии для предотвращения повторных эпизодов аритмий.
Источник