Врожденная гиперплазия коры надпочечников адреногенитальный синдром
Врожденная гиперплазия надпочечников – увеличение объема надпочечников вследствие дефекта ферментов стероидогенеза в корковой зоне, приводящего к компенсаторному росту органа для устранения гормональной недостаточности. Проявляется признаками гиперандрогении у детей обоих полов, вследствие чего наружные половые органы развиваются неправильно. Также характерно нарушение водно-солевого обмена и регуляции артериального давления со склонностью к его снижению. Врожденная гиперплазия надпочечников диагностируется на основании данных лабораторного обследования. Проводится заместительная гормональная терапия и хирургическая коррекция наружных половых органов.
Общие сведения
Врожденная гиперплазия надпочечников представляет собой целую группу заболеваний со схожей клиникой, однако лежащие в основе генетические мутации могут быть разными. Раньше нозология носила название адреногенитальный синдром. Частота встречаемости клинически выраженных форм составляет примерно 1 случай на 12 тысяч новорожденных. Около 0,01% в структуре заболеваемости приходится на стертые формы, проявляющиеся в подростковом возрасте, часто клинически незначимые. Врожденная гиперплазия надпочечников является актуальной проблемой в педиатрии, поскольку продуцируемые надпочечниками гормоны имеют множество органов-мишеней, а значит, последствия их недостатка в организме проявляются масштабно. Дефицит гормонов оказывает влияние на рост и развитие ребенка, приводя к серьезным последствиям.
Врожденная гиперплазия надпочечников
Причины врожденной гиперплазии надпочечников
Заболевание развивается вследствие генетического дефекта в каком-либо звене стероидогенеза в надпочечниках. Повреждение может коснуться одного или нескольких ферментов, которые участвуют в синтезе гормонов, продуцируемых в коре надпочечников. Мозговой слой, как правило, не затрагивается. Причины мутаций в генах, отвечающих за синтез участников стероидогенеза и их правильную работу, остаются неизвестными. В настоящее время доказан аутосомно-рецессивный механизм наследования, то есть для манифестации врожденной гиперплазии надпочечников необходимо, чтобы оба родителя имели дефектный ген.
Патогенез заболевания сводится к нарушению синтеза глюкокортикоидов, минералкортикоидов и других гормонов, продуцируемых надпочечниками. Как следствие, возрастает концентрация адренокортикотропного гормона (АКТГ), поскольку именно он является предшественником вышеперечисленных гормонов и стимулирует их усиленное образование. Результатом влияния АКТГ на орган-мишень становится увеличение корковой зоны надпочечников, то есть гиперплазия. Несмотря на увеличение размеров, концентрация продуцируемых надпочечниками гормонов не возрастает, поскольку имеет место нарушение цепочки их синтеза. Таким образом, врожденная гиперплазия надпочечников в клинике проявляется симптомами дефицита гормонов на фоне избытка их гормона-предшественника – АКТГ.
Классификация врожденной гиперплазии надпочечников
Патогенетическая классификация основана на конкретном ферменте, синтез которого нарушается вследствие генетической мутации. Согласно данной классификации, выделяют более десятка форм заболевания, среди которых чаще всего встречается недостаточность фермента 21-гидроксилазы. Существует врожденная гиперплазия надпочечников, причиной которой является дефицит 17-гидроксилазы, 11-гидроксилазы, 17,20-лиазы, 22,22-десмолазы, 18-гидроксилазы, а также некоторые другие формы, вызванные недостаточностью различных ферментов, участвующих в процессе стероидогенеза.
Клиническая классификация имеет менее сложную структуру. Выделяют три формы врожденной гиперплазии надпочечников: простую (вирильную), сольтеряющую, неклассическую (стертую, позднюю). Простая форма заболевания сопровождается нарушением развития первичных половых признаков у детей обоих полов – гиперандрогенией у девочек, и макрогенитосомией у мальчиков. Для сольтеряющей формы характерны те же симптомы, уже в период новорожденности возможны приступы острой надпочечниковой недостаточности (адреналовые кризы). Неклассическая врожденная гиперплазия надпочечников проявляется отсрочено, чаще всего – в период полового созревания. Ввиду позднего начала раньше эта форма считалась приобретенной, однако в настоящее время доказано, что в ее основе лежит генетический дефект.
Симптомы врожденной гиперплазии надпочечников
Заболевание (за исключением поздней формы) проявляется с рождения, хотя первые признаки можно заметить еще антенатально, во время проведения УЗИ-скрининга. После родов педиатр сразу может диагностировать неправильное развитие наружных половых органов у девочек. Как правило, речь идет об увеличенном клиторе, но иногда может встречаться и полностью сформированный половой член, а также недоразвитие или полное отсутствие влагалища и матки. Что касается мальчиков, то у них отмечается усиленное развитие наружных половых органов и увеличенные их размеры. Иногда при врожденной гиперплазии надпочечников у детей обоих полов наблюдается гиперпигментация кожи. Это связано с избыточным синтезом меланина, предшественником которого также является АКТГ.
Помимо нарушения полового развития, отмечаются симптомы недостаточности глюкокортикоидов или минералкортикоидов либо обеих групп гормонов (в зависимости от уровня генетического дефекта). Характерно пониженное давление при учащенном сердцебиении, бледность или мраморный оттенок кожи. В то же время, такие дети кажутся физически более развитыми в сравнении со здоровыми новорожденными, отличаются крупными размерами, усиленным развитием мышц и скелета, небольшим размером родничков. Врожденная гиперплазия надпочечников впоследствии может проявляться преждевременным половым созреванием с ранним оволосением, которое у пациентов всегда предшествует развитию вторичных половых признаков.
Острая надпочечниковая недостаточность может возникать при любой форме заболевания, однако при сольтеряющей форме она отмечается достаточно рано, примерно на второй неделе жизни. Осложнение сопровождается критическим падением артериального давления, тахикардией, срыгиваниями или рвотой. Наблюдается диарея и прогрессирующая потеря массы тела. Адреналовый криз требует немедленного лечения в отделении интенсивной терапии, поскольку данное осложнение врожденной гиперплазии надпочечников часто приводит к летальному исходу. Симптомы заболевания также могут усиливаться после стрессовых ситуаций, например, в подростковом возрасте.
Диагностика врожденной гиперплазии надпочечников
Первичная диагностика проводится во время УЗИ-обследования беременных. Иногда во время первого или (чаще) второго акушерского УЗИ можно заметить неправильное развитие половых органов. При подозрении на врожденную гиперплазию надпочечников возможно проведение дополнительных лабораторных исследований, позволяющих определить уровень гормонов и концентрацию различных ферментов адреналового стероидогенеза. Ранняя диагностика позволяет специалистам определиться с дальнейшей тактикой ведения беременности, а также начать терапевтические мероприятия еще до родов.
В настоящее время осуществляется массовое обследование новорожденных на некоторые наследственные патологии, в число которых входит врожденная гиперплазия надпочечников. После рождения ребенка заболевание диагностируется на основании неправильного развития наружных половых органов, но подтвердить диагноз и установить конкретную форму этого состояния можно только на основании результатов лабораторной диагностики. Золотым стандартом является проба с АКТГ, позволяющая достоверно определить его высокую концентрацию. Кроме того, данная проба необходима для того, чтобы исключить вторичный дефицит гормонов надпочечников.
Дополнительные анализы выявляют гиперкалиемию и гипонатриемию, метаболический ацидоз и снижение концентрации глюкозы в крови. Уровень продуктов метаболизма надпочечников определяется также в моче. Проводится определение костного возраста, который у пациентов значительно ускорен. Установить его позволяет серия рентгенограмм области запястья. Кроме того, возможна генетическая диагностика заболевания, однако данный метод является дорогостоящим, и его использование обосновано только в случае установленного семейного анамнеза, то есть случаев врожденной гиперплазии надпочечников в семьях родителей больного.
Лечение и прогноз
Проводится заместительная гормональная терапия. Корректируется уровень глюкокортикоидов, минералкортикоидов. Назначение гормонов возможно также при установлении врожденной гиперплазии надпочечников до родов. В этом случае устраняется гиперандрогения у девочек, поэтому наружные половые органы формируются правильно. Однако антенатальная гормональная терапия в настоящее время является предметом дискуссии. Основные ее осложнения для матери – отеки, артериальная гипертензия и значительная прибавка массы. Отдаленное влияние на плод в настоящее время изучается. Кроме гормональной терапии, осуществляется хирургическая коррекция половых органов. Операцию лучше провести как можно раньше, однако ее срок обязательно оговаривается с родителями.
Прогноз заболевания сомнительный. Своевременная диагностика и терапия позволяют в значительной мере скорректировать гормональные нарушения и предотвратить их дальнейшее развитие. Однако необходим постоянный контроль концентрации гормонов, поскольку любой внешний или внутренний стрессовый фактор становится причиной изменения усвояемости препаратов. Результатом может быть развитие острой надпочечниковой недостаточности, часто приводящей к летальному исходу ввиду стремительного течения осложнения. В целом можно сказать, что врожденная гиперплазия надпочечников поддается контролю, но заболевание представляет серьезную опасность на протяжении всей жизни. Профилактика заключается в медико-генетическом консультировании родителей, имеющих данную патологию в анамнезе.
Источник
Содержание статьи:
Врожденная гиперплазия надпочечников (адреногенитальный синдром) — группа аутосомно-рецессивных патологий, включающих дефицит фермента, ответственного за синтез кортизола и/или альдостерона. Недостаточная выработка гидроксилазы в результате мутаций или делеций CYP21A — наиболее распространенная форма врожденного адреногенитального синдрома, которая встречается в 90% случаев.

В то же время организм синтезирует больше андрогенов. Это приводит к тому, что типичные мужские признаки появляются рано (или ненадлежащим образом).
Врожденную гиперплазию надпочечников диагностируют как у мальчиков, так и у девочек. Примерно 1 из 10 000 детей рождается с данной патологией.
Поскольку все формы врожденной гиперплазии надпочечников наследуются по аутосомно-рецессивному типу, оба пола имеют шанс встретиться с патологией с одинаковой частотой. Так как накопленные гормоны-предшественники или связанные с ними нарушения синтеза тестостерона влияют на сексуальную дифференциацию, фенотипические последствия мутаций или делеций конкретного гена различаются между полами.
Основные формы гиперплазии надпочечников:
• сольтеряющая;
• простая вирильная;
• неклассическая (синоним: постпубертатная).
Признаки и симптомы
Проявления зависят от характера повреждений гена и выраженности ферментной недостаточности, при этом определить пол новорожденного не всегда возможно без генетического тестирования.
Симптомы будут различаться в зависимости от типа врожденной гиперплазии надпочечников и времени появления при диагностике расстройства.
• Дети с неклассической (постпубертатной, благоприятной) формой могут не иметь признаков врожденной гиперплазии надпочечников, а диагноз устанавливают только в подростковом возрасте.
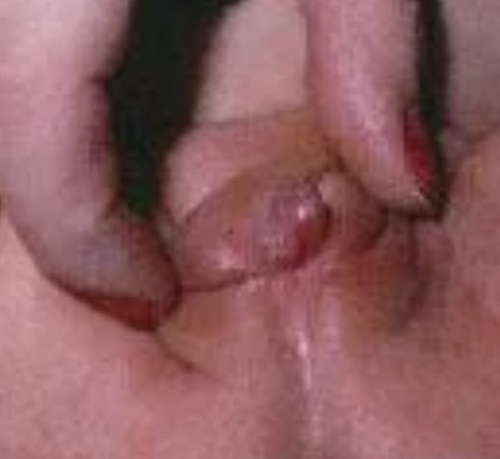
• У девочек с более тяжелыми формами (сольтеряющая и простая вирильная) часто встречаются аномальные половые органы уже при рождении (женский псевдогермафродитизм), что позволяет заподозрить патологию до появления симптомов. Аномалии развития гениталий включают полное или частичное слияние , половых губ, клиторомегалию (увеличение клитора), формирование урогенитального синуса, углубленное преддверие влагалища.
• Новорожденные мужского пола визуально могут не иметь каких-либо отклонений, даже при тяжелой форме расстройства.
У детей с выраженным дефицитом 21-гидроксилазы при сольтеряющей форме симптомы развиваются в течение 2 или 3 недель после рождения, для данного варианта врожденного адреногенитального синдрома и у мальчиков, и у девочек характерны:
• отказ от питания, рвота, диарея;
• неспособность к росту и развитию;
• дегидратация;
• гипотония (низкое кровяное давление);
• нарушения электролитного баланса: аномальные уровни натрия (гипонатриемия) и калия (гиперкалиемия) в крови, судороги;
• избыточная пигментация кожи;
• аномальный сердечный ритм.
Если патология не диагностирована своевременно и не начата гормональная терапия, может развиться надпочечниковый кризис, угрожающий жизни.
Часто состояние мальчиков ошибочно принимают за последствия пилорического стеноза и гастроэнтерита, что приводит к смерти из-за отсутствия приема глюкокортикоидов.
У девочек с постпубертатной (более мягкой формой, по сравнению с сольтеряющей и простой вирильной) сохранены нормальные женские половые органы (влагалище, яичники, матка и фаллопиевы трубы).
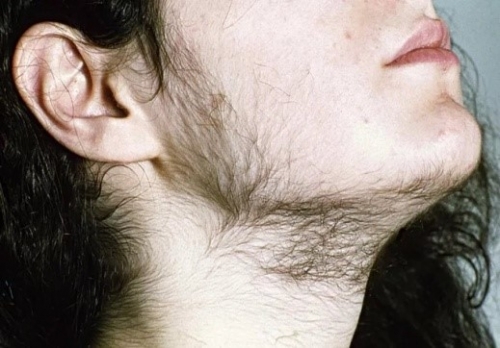
По мере взросления появляются:
• нарушения менструального цикла по типу олигоменореи, поздний приход менархе (первой менструации);
• недоразвитие молочных желез;
• раннее появление оволосения лобковых, подмышечных зон;
• чрезмерный рост волос на теле и на лице;
угревая сыпь и гиперсекреция сальных желез;
• увеличение клитора.
При простом вирильном адреногенитальном синдроме менструации, несмотря на все признаки раннего (до 7 лет) полового созревания отсутствуют, недоразвитие молочных желез, диспропорции тела, низкий рост. Выраженная вирилизация: увеличение клитора, формирование кадыка, грубый голос и пр.
У мальчиков с наступлением полового созревания симптомы включают:
• низкий тембр голоса;
• большой половой член при яичках нормального размера;
• выраженные вторичные половые признаки;
• усиление гиперпигментации мошонки;
• хорошее развитие мускулатуры.
При биопсии яичка у мужчин обнаруживают незрелые канальцы и отсутствие клеток Лейдига, что может проявляться бесплодием.
В детском возрасте девочки и мальчики выше сверстников, но рост взрослых с адреногенитальным синдромом значительно ниже, чем у здоровых людей. Исключение — постпубертатная форма, при которой признаки надпочечниковой недостаточности проявляются позднее. Изменения пропорций тела включают узкий таз, широкие плечи, укороченные конечности, развитую мускулатуру.
Диагностика адреногенитального синдрома

При сольтеряюшем и простом вирильном типе врожденной гиперплазии надпочечников у девочек диагноз может быть заподозрен без проведения клинико-лабораторного обследования после рождения, но в ряде случаев для определения пола необходимо выполнить генетический анализ — кариотипирование.
Программы скрининга новорожденных для выявления дефицита 21-гидроксилазы могут спасти жизнь новорожденному мальчику, диагноз которого вызывает сложности до развития надпочечникового криза при сольтеряющем варианте адреногенитального синдрома.
Ценность обследования возрастает при позднем появлении симптомов заболевания или при латентном течении с мягкими признаками вирилизации.
Лабораторные анализы для подтверждения врожденной гиперплазии надпочечников подразумевают исследование следующих показателей:
• 17-ОН прогестерон (предшественник кортизола): повышение в 3-9 раз свидетельствует о дефиците 21-гидроксилазе (в норме до 15 нмоль/мл).
• Стероидный профиль: при гиперфункции коры надпочечников уровень 17-кетостероидов в моче у женщин выше в 6-8 раз. Проведение преднизолоновой пробы приводит к его снижению на 50-75%.
• Андростендион: результат выше нормы говорит о переизбытке предшественников мужских половых гормонов в крови.
• АКТГ крови: аденокортикотропный гормон выше нормы, что обусловлено компенсаторной гиперсекрецией.
Уровень ренина в крови повышен при сольтеряющем варианте адреногенитального синдрома.
Инструментальная диагностика
Компьютерную томографию выполняют взрослым с целью исключения 2-х стороннего кровоизлияния в надпочечники с типичной клинической картиной без каких-либо изменений в строении гениталий или других проявлений гиперплазии.
Ультразвуковое исследование у девочек с аномалиями строения половых органов проводят для оценки внутренней репродуктивной системы. Существует ряд патологий, при которых также присутствуют неоднозначные гениталии и еще пороки развития почек (синдром Дениса-Драша, смешанный гонадальный дисгенезис).
Урогенитография часто помогает увидеть внутренние репродуктивные органы, что помогает в постановке диагноза урогенитального синдрома.
Рентген запястья руки может показать раннее закрытие зон роста у детей с ранним оволосением, клиторомегалией и ускоренным ростом.
Для подтверждения менструального цикла с отсутствием овуляции рекомендовано составить график измерения базальной температуры.
Дифференциальную диагностику у девушек-подростков и женщин проводят с опухолями яичников, СПКЯ, новообразованиями надпочечников, вирильным синдромом гипоталамическоого генеза и конституциональным гирсутизмом.
Терапевтические мероприятия при адреногенитальном синдроме

За новорожденными с аномалиями развития половых органов тщательно наблюдают: значительное уменьшение массы тела и пороки развития позволяют заподозрить адреногенитальный синдром. Нарушения электролитного баланса развиваются от нескольких дней до 3-х недель, потому что во время беременности плацента поддерживает их нормальный состав. При умеренной сольтеряющей форме гиперплазии надпочечников симптомы могут проявиться, если ребенок чем-то заболеет.
Пациентам с дегидратацией, гипонатриемией и гиперкалиемией при возможной сольтеряющей форме адреногенитального синдрома назначают внутривенное введение изотонического раствора хлорида натрия, что позволяет контролировать артериальное давление при гипотонии.
При гипогликемии вводят раствор глюкозы.
После получения результатов анализов на гормоны (кортизол, альдостерон, и 17 гидроксипрогестерон), электролиты и сахар, в зависимости от предполагаемой формы надпочечниковой недостаточности, назначают глюкокортикоидов.
После стабилизации состояния используются комбинация следующих препаратов:
• глюкокортикоиды (для подавления производства АКТГ);
• минералкортикоиды (для снижения концентрации ангиотензина II;
• ингибитора ароматазы (для замедления созревания скелета);
• флутамида (блокатор андрогенов для уменьшения симптомов вирилизации).
При преждевременном половом созревании использование агонистов гонадотропин-релизинг-гормона длительного действия может частично улучшить рост пациента.
Клинические рекомендации по эндокринологии акцентируют внимание на следующие аспекты.
Пренатальное лечение адреногенитального синдрома следует рассматривать как экспериментальное. При назначении глюкокортикоидов дозу необходимо титровать, чтобы избежать синдрома Кушинга.
Применение препаратов для задержки полового созревания и стимуляции роста. Консультация психиатра для взрослых пациенток, нуждающихся в коррекции гениталий.
Девочкам с выраженными аномалиями развития половых органов оперативное вмешательство выполняют в возрасте 1-3 месяцев.
С родителями проводят беседу о возможных побочных эффектах гормонального лечения. При заболевании или стрессе может потребоваться большая дозировка препарата. Гормонотерапию нельзя прерывать резко, осложнением может развиться острая надпочечниковая недостаточность.
Существует несколько доступных лекарств, которые являются удовлетворительными заменителями природного гормона, кортизола. Это гидрокортизон, кортизон, преднизолон и дексаметазон. Они отличаются силой и продолжительностью действия.Если необходим солесодержащий гормон, используются флудрокортизоны.
Дексаметазон обычно не применяют у детей, поскольку его высокая активность и очень длительное действие (24-48 часов) препятствуют росту. Однако у взрослого человека дексаметазон обеспечивает отличный 24-часовой контроль, с дополнительным преимуществом, что его нужно принимать только один раз в день. Каких-либо ограничений по питанию при гиперплазии надпочечников нет, при условии, что вес человека в норме. При сольтеряющей форме дополнительно употребляют соль. Продукты при адреногенитальном синдроме должны содержать достаточное количество витаминов и минералов и соответствуют основным принципам здорового питания: нежирное мясо, яйца, орехи, молоко и его производные, рыба, крупы, овощи и фрукты, зелень.
Анализы крови сдают каждые три месяца, что позволяет контролировать гормональную терапию.
Когда давать дополнительный кортизон

Дополнительный прием кортизона не нужен при незначительных порезах и царапинах, даже если предполагается проведение местной анестезии. Но если травма более тяжелая (например, перелом руки или ноги), необходимо увеличить дозу препарата.
Другие случаи использования включают:
• когда ребенок чувствует себя больным, особенно если он или она имеет высокую температуру;
• когда вашему ребенку требуется общая анестезия по любой причине. Важно, чтобы инъекцию кортизона сделали заранее. Несоблюдение этого условия может привести к смерти;
• когда у ребенка есть рвота или диарея. Учитывая то, что в ЖКТ препарат не усваивается в данной ситуации, используют инъекционные формы. Не стоит отказываться от предложенной госпитализации.
Проконсультируйтесь с врачом о том, какое количество гормона давать ребенку в сомнительных ситуациях.
Прогноз
При проведении постоянной гормональной терапии прогноз для жизни благоприятный, но ее продолжительность может быть несколько меньше, чем у здоровых людей.
Осложнения адреногенитального синдрома включают высокое артериальное давление, низкий уровень сахара в крови, гипонатриемию.
Если препараты применяются в неадекватных дозировках, могут развиться осложнения гормонотерапии:
• недостаток глюкокортикоидов приводит к симптомам надпочечниковой недостаточности, которые включают астению, анорексию, боли в животе, тошноту, прогрессирование вирилизации, остановку роста;
• переизбыток глюкокортикоидов провоцирует появление лишнего веса (кушингоидное ожирение), гипертонию, гипергликемию и пр.
Женщины с гиперплазией надпочечников могут иметь своих детей, при условии контроля гормонального фона. Если забывать принимать препараты, может развиться менструальная дисфункция или наступить аменорея. У многих девушек с врожденной гиперплазией надпочечников была выполнена операция, которая привела к образованию рубцовой ткани в о влагалище, поэтому родоразрешение у таких пациенток происходит путем кесарева сечения. Во время родов потребуется дополнительное введение гормонов.
Как наследуется врожденная гиперплазия надпочечников
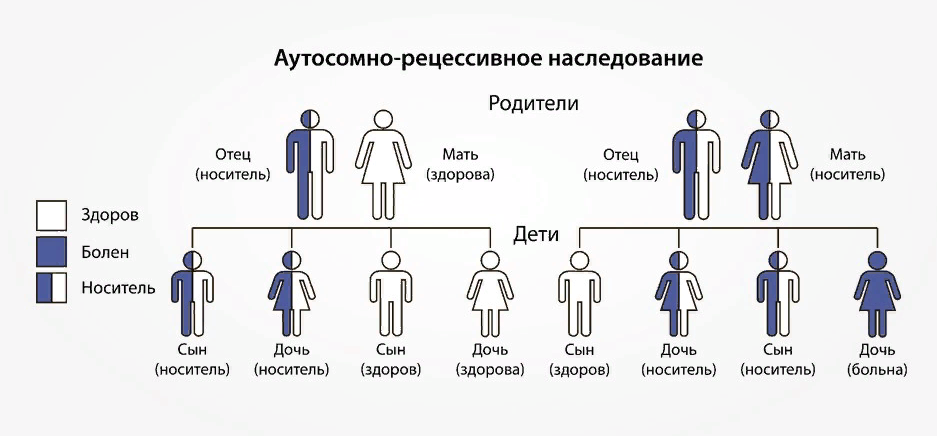
По данным исследований, у одного из 50 человек присутствует рецессивный дефект гена, но заболевание развивается только у 1 из 10 000.
Люди с адреногенитальным синдромом получили дефектный ген от каждого из родителей.
Если у пары уже есть один или несколько детей с данной патологией, вероятность рождения больного ребенка 25%.
Если человек с врожденной гиперплазией надпочечников вступает в брак со здоровым партнером, вероятность рождения ребенка с патологией низкая — примерно один случай из 100.
Если и у матери, и у отца есть заболевание — все дети в 100% случаев унаследуют данную патологию.
Профилактика
Если в семье есть случаи рождения ребенка с гиперплазией надпочечников, или один из родителей болен (является носителем), показано медико-генетическое консультирование.
Для некоторых форм болезни доступна пренатальная диагностика, которая проводится в первые 12 недель беременности с помощью исследования ворсинок хориона.
Во втором триместре определяют уровень гормонов (17-гидроксипрогестерона) в амниотической жидкости.
Для выявления наиболее распространенной формы врожденной гиперплазии надпочечников проводят скрининговые исследования новорожденных (анализ пяточной крови).
Автор
Виктория Мишина
Дата публикации
25.09.2018
Источник
