Волчаночноподобный синдром код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Лекарственная волчанка.
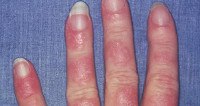
Лекарственная волчанка
Описание
Лекарственная волчанка. Обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата. В тяжелых случаях назначаются кортикостероидные препараты.
Дополнительные факты
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.

Лекарственная волчанка
Причины
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
Недомогание. Судороги.
Диагностика
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B.
Дифференциальная диагностика
Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее — в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Системная красная волчанка.
Описание
Системная красная волчанка — аутоиммунное системное заболевание соединительной ткани и сосудов, характеризующееся образованием множества антител к собственным клеткам и их компонентам и развитием иммунокомплексного воспаления с повреждением многих органов и систем.
Симптомы
Поражение кожи и слизистых оболочек- наиболее частый синдром системной красной волчанки. Только у 10-15% больных отсутствуют кожные изменения. Dubois (1976) указывает, что существуют 28 вариантов кожных изменений при этом заболевании. Наиболее характерными являются следующие:
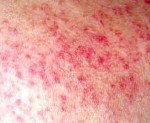
*изолированные или сливающиеся эритематозные пятна различной формы и величины, отечные, отграниченные от здоровой кожи. Чаще всего наблюдаются на лице, шее, груди, в области локтевых, коленных, голеностопных суставов. Особенно характерной диагностически высокозначимой является фигура бабочки (расположение эритематозных пятен на носу и щеках). Нередко эритематозные пятна бывают чрезвычайно яркими, красными (как после солнечного ожога), отечными;
*при хроническом течении системной красной волчанки эритематозные очаги характеризуются инфильтрацией, гиперкератозом, шелушением и рубцовой атрофией кожи;
*люпус-хейлит — выраженное покраснение губ с сероватыми чешуйками, корочками, эрозиями, с последующим развитием очагов атрофии на красной кайме губ;
*капилляриты — в области подушечек пальцев, на ладонях, подошвах имеются красные отечные пятна с телеангиэктазиями, атрофией кожи;
*энантема слизистой оболочки полости рта — участки эритемы с геморрагиями и эрозиями;
*буллезные, узловатые уртикарные, геморрагические высыпания, сетчатое ливедо с изъязвлениями кожи;
*трофические нарушения — сухость кожи, выпадение волос, ломкость, хрупкость ногтей;
*на слизистой оболочке полости рта и носа — эрозивные, язвенные очаги, белесоватые бляшки, эритематозные пятна, возможна перфорация перегородки носа;
*при подострой кожной красной волчанке имеются кольцевидные высыпания с телеангиэктазиями, депигментацией в центре. Они располагаются на лице, шее, груди, конечностях. Подобные изменения кожи часто наблюдаются у больных с HLA DR3 и В8.
Поражение костно-суставной системы проявляется следующими признаками:
*боли в одном или нескольких суставах интенсивные и длительные;
*симметричный полиартрит с вовлечением проксимальных межфаланговых суставов кистей, пятно-фаланговых, запястно-пястных, коленных суставов;
*выраженная утренняя скованность пораженных суставов;
*развитие сгибательных контрактур пальцев рук вследствие тендинитов, тендовагинитов;
*формирование ревматоидноподобной кисти за счет изменений в периартикулярных тканях; эрозии суставных поверхностей нехарактерны (могут быть лишь у 5% больных);
*возможно развитие асептических некрозов головки бедренной кости, плечевой и других костей.
Поражение мышц проявляется миалгиями, выраженной мышечной слабостью, иногда развивается полимиозит, подобный дерматомиозиту.
Поражение легких проявляется следующими признаками:
*сухой или выпотной плеврит с болями в груди и выраженной одышкой при накоплении большого количества жидкости; как правило, наблюдается двусторонний плеврит;
*волчаночный пневмонит (легочный васкулит) характеризуется одышкой, сухим кашлем, иногда кровохарканьем; при рентгенологическом исследовании легких выявляются дисковидные ателектазы в нижних отделах, иногда видны инфильтративные тени. При хроническом течении люпус-пневмонита наблюдается поражение интерстициальной ткани легких с усилением легочного рисунка;
*синдром легочной гипертензии;
*возможна тромбоэмболия легочной артерии.
Поражение сердечно-сосудистой системы:
Возможно развитие панкардита, но чаще всего наблюдается перикардит, обычно сухой, но иногда развивается тяжелый экссудативный перикардит. При высокой степени активности наблюдается диффузный миокардит, осложняющийся недостаточностью кровообращения.
Поражение эндокарда (эндокардит Либмана-Сакса) наблюдается при панкардите и приводит к поражению клапанного аппарата сердца. Чаще формируется митральная недостаточность, реже — недостаточность клапана аорты. Пороки сердца дают при аускультации соответствующие шумы (систолический шум в области верхушки сердца при митральной недостаточности, диастолический шум над аортой при недостаточности клапана аорты). Бородавчатые наложения на клапанах могут определяться при эхокардиоскопии.
Поражаются сосуды, преимущественно артерии среднего и мелкого калибра. Имеются сообщения о вовлечении в патологический процесс подключичной артерии, коронарных артерий, что может привести к развитию инфаркта миокарда. Достаточно часто наблюдаются тромбофлебиты поверхностных вен плеча, передней поверхности грудной клетки.
Поражение желудочно-кишечного тракта и печени:
Больных беспокоят тошнота, рвота, отсутствие аппетита. Поражение пищевода проявляется его дилатацией, эрозивными изменениями слизистой оболочки. Нередко обнаруживаются изъязвления слизистой оболочки желудка и двенадцатиперстной кишки. Поражение сосудов брыжейки приводит к сильным болям в животе, преимущественно вокруг пупка (абдоминальный криз), ригидности мышц брюшного пресса.
Поражение печени проявляется клиникой волчаночного гепатита (увеличение печени, желтуха различной выраженности, повышение содержания в крови аминотрансфераз).
Поражение почек (люпус-нефрит):
Согласно классификации ВОЗ, различают следующие морфологические варианты люпус-нефрита:
I — отсутствие изменений в биоптате; II — мезангиальный нефрит; III — очаговый пролиферативный гломерулонефрит; IV — диффузный пролиферативный гломерулонефрит; V — мембранозный гломерулонефрит; VI — склерозирующий гломерулонефрит.
Волчаночный нефрит проявляется следующими клиническими формами (М. М. Иванова, 1994):
*быстро прогрессирующий волчаночный нефрит (тяжелый нефротический синдром, злокачественная артериальная гипертензия, быстрое развитие почечной недостаточности);
*нефротическая форма гломерулонефрита (в отличие от неволчаночного нефрита, протеинурия менее выражена, чаще наблюдаются артериальная гипертензия и гематурия, менее выражена гиперхолестеринемия);
*активный волчаночный нефрит с выраженным мочевым синдромом (протеинурия больше 0,5 г/сут, микрогематурия, лейкоцитурия);
*нефрит с минимальным мочевым синдромом — протеинурия меньше 0,5 г/сут, микрогематурия — единичные эритроциты в поле зрения, небольшая лейкоцитурия, артериальное давление нормальное.
Поражение нервной системы наблюдается почти у всех больных и обусловлено васкулитами, тромбозами, инфарктами и геморрагиями в различных отделах головного мозга. В последние годы большая роль в поражении нервной системы отводится антинейрональным антителам, которые поражают мембраны нейронов.
Поражение нервной системы может иметь следующие клинические проявления: головные боли, психические расстройства, судорожный синдром (по типу височной эпилепсии), нарушение функции черепно-мозговых нервов, мононейропатии, полинейропатии, нарушение мозгового кровообращения (вследствие тромбозов, геморрагии). Редко наблюдается миелит.
Базофилия. Боль в голеностопе. Боль в груди слева. Боль в грудной клетке. Боль в колене. Высокая температура тела. Вялость. Заложенность уха. Изменение аппетита. Истощение. Лейкоцитоз. Лимфоцитоз. Лимфоцитопения. Ломота в теле. Моноцитоз. Нарушение терморегуляции. Нейтрофилез. Ночная потливость у женщин. Обострение обоняния. Отсутствие аппетита. Потливость. Разбитость. Слабость в ногах. Субфебрильная температура. Судороги. Тромбоцитоз. Увеличение СОЭ. Удушье. Эйфория.
Причины
Причина заболевания неизвестна. Предполагается этиологическая роль следующих факторов:
1. Хроническая вирусная инфекция (РНК-содержащие и медленные ретровирусы). Доказательством является обнаружение в крови больных системной красной волчанкой множества антител к этим вирусам и обнаружение с помощью электронной микроскопии включений вируса в эндотелии, лимфоцитах, в биоптатах почек и кожи.
2. Генетический фактор. Установлено увеличение частоты системной красной волчанки в семьях больных этим заболеванием. При системной красной волчанке чаще, чем в популяции, встречаются HLA A1, B8, DR2, DR3. Предполагается, что риск заболевания системной красной волчанки обусловлен четырьмя независимыми сегрегирующими генами.
Лечение
• Глюкокортикостероиды (преднизолон или ).
• Цитостатические иммунодепрессанты (азатиоприн, циклофосфан или ).
• Блокаторы ФНО-α (Инфликсимаб, Адалимумаб, Этанерцепт).
• Экстракорпоральная детоксикация (плазмаферез, гемосорбция, криоплазмосорбция).
• Пульс-терапия высокими дозами глюкокортикостероидов и/или цитостатиков.
• Нестероидные противовоспалительные препараты.
• Симптоматическое лечение.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: M32,0 Лекарственная системная красная волчанка.

M32.0 Лекарственная системная красная волчанка
Описание
Лекарственная волчанка. Обратимый волчаночноподобный синдром, вызванный приемом лекарственных препаратов. Клинические проявления лекарственной волчанки сходны с СКВ и включают лихорадку, артралгии, миалгии, полиартрит, плеврит, пневмонит, гепатомегалию, гломерулонефрит. Диагноз основывается на характерных лабораторных критериях (определении в крови антинуклеарного фактора, антинуклеарных антител, LE-клеток) и связи симптоматики с приемом определенных лекарственных медикаментов. Обычно проявления лекарственной волчанки исчезают после отмены причинно значимого препарата; в тяжелых случаях назначаются кортикостероидные препараты.
Дополнительные факты
Лекарственная волчанка (лекарственный волчаночный синдром) – симптомокомплекс, обусловленный побочным действием лекарственных средств и регрессирующий после их отмены. Лекарственная волчанка по своим клиническим проявлениям и иммунобиологическим механизмам сходна с системной красной волчанкой. В ревматологии лекарственная волчанка диагностируется примерно в 10 раз реже, чем идиопатическая СКВ. В большинстве случаев лекарственно-индуцированный волчаночноподобный синдром развивается у пациентов в возрасте старше 50 лет, практически с одинаковой частотой у мужчин и женщин.

M32.0 Лекарственная системная красная волчанка
Причины
Развитие лекарственной волчанки может провоцироваться длительным применением или высокими дозировками большого круга лекарственных препаратов. К медикаментам с известным побочным эффектом относятся антигипертензивные (метилдопа, гидралазин, атенолол), противоаритмические (новокаинамид), противотуберкулезные (изониазид), противосудорожные средства (гидантоин, фенитоин), сульфаниламиды и антибиотики (пенициллин, тетрациклин), нейролептики (хлорпромазин), соли лития, золота и другие препараты. Чаще всего лекарственная волчанка возникает у пациентов, страдающих артериальной гипертензией, аритмией, туберкулезом, эпилепсией, ревматоидным артритом, инфекционными заболеваниями и принимающих перечисленные препараты. Возможно развитие волчаночноподобного синдрома у женщин, длительно применяющих оральные контрацептивы.
Патогенез лекарственной волчанки связывается со способностью названных лекарственных препаратов вызывать в организме образование антинуклеарных антител (АНА). Большую роль в предрасположенности к патологии играет генетическая детерминация, а именно – ацетилирующий фенотип пациента. Медленное ацетилирование данных препаратов ферментами печени сопровождается выработкой более высоких титров AHA и более частым развитием лекарственной волчанки. Вместе с тем, у больных с волчаночным синдромом, индуцированным новокаинамидом или гидралазином, выявляется медленный тип ацетилирования.
В целом вероятность развития лекарственной волчанки зависит от дозы препарата и длительности фармакотерапии. При продолжительном приеме лекарственного средства у 10-30% пациентов, имеющих в сыворотке крови антинуклеарные антитела, развивается волчаночноподобный синдром.
Симптомы
В клинике лекарственной волчанки преобладают общие проявления, суставной и кардио-пульмональный синдромы. Заболевание может манифестировать остро или постепенно с таких неспецифических симптомов, как недомогание, миалгия, лихорадка, незначительная потеря массы тела. 80% пациентов беспокоят артралгии, реже – полиартриты. У пациентов, принимающих противоаритмические средства (прокаинамид) наблюдаются серозиты (экссудативный плеврит, перикардит), тампонада сердца, пневмонит, асептические инфильтраты в легких. В ряде случаев возможно развитие лимфаденопатии, гепатомегалии, появление эритематозных высыпаний на коже.
Диагностика
От момента появления первых клинических симптомов лекарственной волчанки до постановки диагноза нередко проходит от нескольких месяцев до нескольких лет. В течение этого времени пациенты могут безрезультатно обследоваться у пульмонолога, кардиолога, ревматолога по поводу отдельных проявлений синдрома. Правильная постановка диагноза возможна при всесторонней оценке клинической симптоматики, сопоставлении признаков болезни с приемом определенных лекарственных средств, проведении иммунологических тестов.
Наиболее специфичными лабораторными критериями, указывающими на лекарственную волчанку, служит наличие в крови антинуклеарных антител (антител к гистонам), антинуклеарного фактора, антител к односпиральной ДНК, LE-клеток, снижение уровня комплемента. Менее специфичны для волчаночного синдрома, но высокоспецифичными для СКВ, являются антитела к ds ДНК, анти-Ro/SS-A, Ат к Sm-антигену, анти-La/SS-B.
Дифференциальная диагностика
Дифференциальную диагностику лекарственной волчанки необходимо осуществлять с идиопатической СКВ, злокачественными опухолями легких и средостения.
Лечение
Отмена лекарственного препарата, вызвавшего лекарственную волчанку, приводит к постепенному регрессу клинико-лабораторных признаков синдрома. Исчезновение клинической симптоматики обычно происходит в течение нескольких дней или недель после прекращения приема лекарственного средства. Антинуклеарные антитела исчезают медленнее — в течение нескольких месяцев (иногда до 1 года и дольше). С целью купирования суставного синдрома возможно назначение нестероидных противовоспалительных средств. При тяжелом течении лекарственной волчанки, длительной персистенции клинических симптомов обосновано назначение глюкокортикоидов.
Во избежание развития лекарственной волчанки не следует самопроизвольно и бесконтрольно принимать медикаменты; назначение фармакологических средств должно быть обоснованным и согласованным с лечащим врачом. Для предотвращения рецидива волчаночного синдрома необходима адекватная замена причинно значимого препарата альтернативным лекарственным средством.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
