Внезапная коронарная смерть код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Патогенез
- Возможные осложнения
- Диагностика
- Неотложная помощь
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Клиническая смерть.

Клиническая смерть
Описание
Это обратимая стадия смерти, которая наступает во время прекращения сердечной и дыхательной активности. Характеризуется отсутствием сознания, пульсом в центральных артериях и грудными экскурсиями и расширением зрачков. Диагностируется по данным, полученным при обследовании, при пальпации сонной артерии, слуха сердца и легких. Объективным признаком остановки сердца является мерцательная аритмия с малой волной или инсулин на ЭКГ. Специфическое лечение — первичные сердечно-легочные реанимационные мероприятия, перевод больного на искусственную вентиляцию легких, госпитализация в ОИТ.
Дополнительные факты
Клиническая смерть (КС) — начальная стадия смерти тела, которая длится 5-6 минут. За это время обменные процессы в тканях значительно замедляются, но не прекращаются полностью из-за анаэробного гликолиза. Затем происходят необратимые изменения в коре головного мозга и внутренних органах, которые делают восстановление жертвы невозможным. Длительность заболевания зависит от ряда факторов. Увеличивается при низких температурах окружающей среды и уменьшается при высоких. Важно то, как пациент умер. Внезапная смерть на фоне относительной устойчивости продлевает обратимый период, медленное истощение организма при неизлечимых заболеваниях — уменьшается.
Клиническая смерть
Симптомы
Нарушение терморегуляции. Низкая температура тела. Рвота.
Причины
Среди факторов, вызывающих CS, можно отнести все заболевания и травмы, которые приводят к смерти пациента. Этот список не включает несчастные случаи, в которых тело жертвы получает значительный ущерб, несовместимый с жизнью (сокрушительная голова, горящий огонь, обезглавливание и т. Д. ). Общепринято разделять причины на две основные группы — связанные и не связанные с прямым повреждением сердечной мышцы: Первичные нарушения сократимости миокарда, вызванные острой коронарной патологией или воздействием кардиотоксических веществ. Они вызывают механическое повреждение слоев сердечной мышцы, тампонады, нарушения проводящей системы и синусо-предсердного узла. Остановка кровообращения может происходить в условиях острого инфаркта миокарда, электролитного дисбаланса, аритмии, эндокардита, разрыва аневризмы аорты, ишемической болезни сердца. К этой группе относятся состояния, сопровождающиеся развитием тяжелой гипоксии: утопление, удушение, обструкция дыхательных путей и острая дыхательная недостаточность, шок любого происхождения, эмболия, рефлекторные реакции, поражение электрическим током, отравление кардиотоксическими ядами и эндотоксинами. Фибрилляция с последующей остановкой сердца может возникнуть при плохом введении сердечных гликозидов, препаратов калия, антиаритмиков, барбитуратов. Высокий риск наблюдается у пациентов с органофосфатным отравлением.
Патогенез
После остановки дыхания и кровообращения в организме начинают быстро развиваться деструктивные процессы. Все ткани испытывают дефицит кислорода, что приводит к их разрушению. Наиболее чувствительными к гипоксии являются клетки коры полушарий головного мозга, которые отмирают через несколько десятков секунд после прерывания кровотока. В случае декортикации и смерти мозга даже успешные реанимационные мероприятия не приводят к полному выздоровлению. Тело продолжает жить, но мозговой активности нет.
Когда кровоток останавливается, система свертывания крови активируется, в сосудах образуются микротромбы. Токсичные токсичные продукты распада тканей попадают в кровь, развивается метаболический ацидоз. PH внутренней среды падает до 7 или менее. Длительное отсутствие кровообращения вызывает необратимые изменения и биологическую смерть. Успешная реанимация заканчивается восстановлением сердечной деятельности, метаболическим штормом, началом постреанимационной болезни. Последний образуется вследствие перенесенной ишемии, тромбоза капиллярной сети внутренних органов, значительных гомеостатических изменений.
Возможные осложнения
Основным осложнением является переход от клинической смерти к биологической. Наконец, это происходит через 10–12 минут после остановки сердца. Если было возможно восстановить кровообращение и дыхание, но клиническая смерть до начала лечения длилась более 5-7 минут, возможна смерть мозга или частичное нарушение его функций. Последнее проявляется в виде неврологических расстройств, постгипоксической энцефалопатии. В начальный период у пациента развивается пострецессивное заболевание, которое может привести к полиорганной недостаточности, эндотоксемии и вторичной асистолии. Риск осложнений увеличивается пропорционально времени, проведенному в условиях остановки кровообращения.
Диагностика
Клиническая смерть легко определяется внешними симптомами. Если патология развивается в условиях больницы, используются дополнительные аппаратные и лабораторные методы. Это необходимо для определения эффективности проводимых реанимационных мероприятий, для оценки степени выраженности гипоксии и кислотно-щелочного дисбаланса. Все диагностические манипуляции выполняются параллельно с работой по восстановлению сердечного ритма. Для подтверждения диагноза и контроля эффективности принятых мер используются следующие виды исследований: Они являются основным методом. При обследовании обнаруживаются характерные признаки КС. При аускультации не слышны коронарные звуки, в легких нет дыхательных звуков. Наличие пульса за пределами отделения интенсивной терапии определяется нажатием на область проекции сонной артерии. Чувство тремора на периферических сосудах не имеет диагностического значения, поскольку в агональных и шоковых состояниях они могут исчезнуть задолго до окончания сердечной деятельности. Наличие или отсутствие дыхания оценивается визуально по движениям груди. Испытание с помощью зеркальной или висящей нити нецелесообразно, поскольку требует дополнительного времени. АД не определяется. Тонометрия вне отделения интенсивной терапии выполняется только с двумя или более вентиляторами. Основным методом инструментальной диагностики является электрокардиография. Следует иметь в виду, что контур, соответствующий полной остановке сердца, не всегда записывается. Во многих случаях отдельные волокна продолжают сокращаться случайным образом без обеспечения кровотока. На ЭКГ эти явления выражаются в поверхностных пульсациях (амплитуда менее 0,25 мВ). Ясные желудочковые комплексы на пленке отсутствуют. Назначается только при успешной реанимации. Основными являются исследования кислотно-щелочного баланса, электролитного баланса и биохимических показателей. Метаболический ацидоз, повышение содержания натрия, калия, белков и продуктов распада тканей обнаруживаются в крови. Концентрация тромбоцитов и факторов свертывания крови снижается, возникают явления гипокоагуляции.
Неотложная помощь
Жизненно важные функции пациента восстанавливаются с помощью основных и специализированных реанимационных мероприятий. Они должны быть запущены как можно скорее, в идеале не позднее, чем через 15 секунд после остановки движения. Это помогает предотвратить декортикацию и неврологическую патологию, снизить тяжесть постреанимационной болезни. Меры, которые не приводят к восстановлению ритма в течение 40 минут после последней электрической активности, считаются неудачными. Реанимация не показана пациентам, которые умерли от документально подтвержденного длительного неизлечимого заболевания (онкология). В перечень мер, направленных на возобновление сердечных сокращений и дыхания, входят: Обычно это осуществляется за пределами медицинского учреждения. Пострадавшего помещают на твердую плоскую поверхность, голову откидывают назад, под плечами помещают валик из подручного материала (сумка, куртка). Нижняя челюсть выдвигается вперед, пальцы, завернутые в ткань, очищают дыхательные пути от слизи, рвоты, удаляют имеющиеся инородные тела, ложные челюсти. Косвенный массаж сердца проводится в сочетании с искусственной вентиляцией изо рта в рот. Соотношение компрессии и вдоха должно быть 15: 2 независимо от количества вентиляторов. Скорость массажа — 100-120 ударов / мин. После восстановления пульса пациент кладется на одну сторону, и его состояние контролируется до прибытия врачей. Клиническая смерть может повториться.
• Специализированный комплекс. Это осуществляется в условиях ICU или NSR машины. Для обеспечения экскурсии легких пациента интубируют и подключают к аппарату IVLoo Альтернативой является использование сумки Ambu Ларингеальная или лицевая маска может использоваться для неинвазивной вентиляции. Если причиной была фатальная обструкция дыхательных путей, указывается коникотомия или трахеостомия с полой трубкой. Косвенный массаж выполняется вручную или с помощью кардиопомпы. Последнее облегчает работу специалистов и делает мероприятие более эффективным. При наличии фибрилляции восстановление ритма выполняется с помощью дефибриллятора (электроимпульсная терапия). Разряды мощностью 150, 200, 360 Дж используются на биполярных устройствах.
• Пособие на лекарства. Во время реанимации пациенту вводят внутривенно адреналин, мезатон, атропин, хлорид кальция. Чтобы поддержать кровяное давление после восстановления ритма, амины давления вводятся с помощью шприцевого насоса. Чтобы исправить метаболический ацидоз, бикарбонат натрия используется для инфузии. Увеличение ОЦК достигается благодаря коллоидным растворам — реополигликозину и т. Д. ; Коррекция электролитного баланса происходит с учетом информации, полученной в ходе лабораторных испытаний. Можно назначать физиологические растворы: ацезол, трисол, дисол, солевой раствор натрия хлорида. Сразу после восстановления сердца показаны антиаритмические препараты, антиоксиданты, антигипоксические препараты и препараты для микроциркуляции.
Эффективными считаются меры, при которых у больного восстанавливается синусовый ритм, систолическое артериальное давление устанавливалось на уровне 70 мм Искусство. Или выше, частота сердечных сокращений держится в пределах 60-110 ударов. Клиническая картина свидетельствует о возобновлении кровоснабжения тканей. Наблюдается сужение зрачков, восстановление их реакции на световой раздражитель. Цвет кожи нормализуется. Появление спонтанного дыхания или немедленного возвращения сознания сразу после реанимации встречается редко.
Прогноз
Клиническая смерть имеет неблагоприятный прогноз. Даже при кратковременном отсутствии кровообращения риск повреждения центральной нервной системы высок. Тяжесть последствий возрастает пропорционально времени, прошедшему с момента развития патологии до начала реаниматологии. Если этот период дольше 5 минут, вероятность излечения и энцефалопатии после гипоксии значительно возрастает. При асистолии более 10-15 минут шансы на возобновление функции миокарда резко снижаются. Кора головного мозга, безусловно, повреждена.
Профилактика
Конкретные профилактические меры включают госпитализацию и постоянный мониторинг пациентов с высоким риском сердечной смерти. В то же время ведется терапия, направленная на восстановление нормального функционирования сердечно-сосудистой системы. Специалисты, работающие в медицинских учреждениях, должны тщательно соблюдать дозировки и правила приема кардиотоксических препаратов. Неспецифической профилактической мерой является соблюдение мер безопасности во всех сферах жизни, что снижает риск утопления, травм, удушья в результате несчастного случая.
Список литературы
1. Сердечно-легочная реанимация/ Мороз В. В. , Бобринская И. Г. , Васильев В. Ю. , Кузовлев А. Н. , Перепелица С. А. , Смелая Т. В. , Спиридонова Е. А. , Тишков Е. А. — 2017.
2. Реанимация и интенсивная терапия / Жданов Г. Г. , Зильбер А. П. – 2007.
3. Сердечно-легочная реанимация, терминальные состояния. Презентация / Кулагин А. Е. — 2014.
4. Медицина критических состояний / Марини Дж. , Уиллер А. – 2002.
Источник
Рубрика МКБ-10: I46.1
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I30-I52 Другие болезни сердца / I46 Остановка сердца
Определение и общие сведения[править]
Внезапная сердечная смерть (ВСС) (sudden cardiac death) — это неожидаемая остановка сердца, обусловленная различными сердечными причинами, происшедшая в течение одного часа от появления клинических симптомов у больного с ранее диагностированной болезнью сердца или без нее.
Это всегда ненасильственная смерть. В зависимости от продолжительности интервала между началом сердечного приступа и моментом наступления смерти различают мгновенную сердечную смерть (больной погибает в течение нескольких секунд, т. е. практически мгновенно) и быструю сердечную смерть (больной погибает в течение часа).
Эпидемиология
В структуре общей смертности в возрасте от 1 года до
20 лет частота ВСС колеблется от 2 до 20% случаев. В возрасте от 1 года до 13 лет только 1 из 5 случаев внезапной смерти обусловлен заболеваниями сердца, а в возрасте от 14 лет до
21 года этот показатель возрастает до 30%. ВСС среди подростков и лиц молодого возраста в 20% случаев наступает во время занятий физкультурой и спортом или вследствие повышенного эмоционального возбуждения (Школьникова М.А., 2004).
Этиология и патогенез[править]
У детей раннего возраста наиболее частой причиной первичной остановки сердца является выраженное нарушение дыхания на фоне нарастающего гипоксического синдрома с проявлениями ацидоза и гипоксемии с последующей остановкой сердца вследствие полного истощения компенсаторных возможностей организма ребенка. У детей старшего возраста внезапная смерть часто связана с травматическими повреждениями, которые сопровождаются шоком.
ЭКГ-маркерами риска ВСС являются появление поздних потенциалов желудочков — низкоамплитудных высокочастотных
сигналов в конце комплекса QRS и в начале сегмента ST, снижение вариабельности суточного ритма.
Клинические проявления[править]
Клинические проявления ВСС у детей:
• внезапное начало;
• потеря сознания;
• однократное судорожное сокращение скелетных мышц тонического характера (у детей до 1 года — генерализованный тонический пароксизм);
• расширение зрачков;
• отсутствие пульса на сонных артериях;
• несколько позже — нарушение дыхания, его урежение до полного прекращения в течение 2-4 мин.
Внезапная сердечная смерть, так описанная: Диагностика[править]
Для диагностики синдрома ВСС достаточно всего двух признаков:
• отсутствие сознания;
• отсутствие пульса на сонных артериях (необходимо пальпировать пульс с двух сторон!), у детей грудного возраста — на плечевой артерии (пальпировать по внутренней поверхности плеча вблизи локтевого сгиба).
Для определения пульса на сонной артерии указательный и средний пальцы врача располагаются на гортани больного, а затем, соскальзывая в сторону, без сильного надавливания прощупывают боковую поверхность шеи у внутреннего края m. sternocleidomastoideus на уровне верхнего края щитовидного хряща.
Характер прекращения кровообращения (асистолия, наличие электрической активности без пульса, фибрилляция желудочков) уточняют в процессе проведения сердечно-легочной реанимации (СЛР) по данным ЭКГ.
Дифференциальный диагноз[править]
Внезапная сердечная смерть, так описанная: Лечение[править]
Тактика экстренных медицинских мероприятий при ВСС
Тактика СЛР при фибрилляции желудочков сердца зависит от фазы ВСС:
• электрическая фаза (до 4 мин от начала фибрилляции желудочков);
• циркуляторная фаза (от 4 до 10 мин от начала фибрилляции);
• метаболическая фаза (более 10 мин от начала фибрилляции желудочков).
При выборе тактики и экстренного медицинского пособия при ВСС у детей имеют значение:
• время, прошедшее с момента остановки кровообращения до начала проведения СЛР;
• возраст ребенка;
• время проведения дефибрилляции.
Примечание
Реанимационные мероприятия необходимо начинать на месте, где произошла клиническая смерть, и продолжать их в дальнейшем, не прерывая ни по каким причинам!
Нельзя терять время на выполнение других диагностических мероприятий (измерение артериального давления, поиск пульса на лучевой артерии, выслушивание тонов сердца, запись ЭКГ, сбор анамнеза).
Проведение СЛР (сердечно-легочной реанимации) экстренно начинают с компрессий грудной клетки, обеспечения проходимости дыхательных путей и масочной ИВЛ 100% кислородом (30 : 2).
• Необходимо обеспечить венозный доступ путем катетеризации крупной периферической вены для введения лекарственных средств (прежде всего, эпинефрина).
• Показан экстренный вызов реанимационной бригады СМП.
• Всем лицам, перенесшим клиническую смерть, показана экстренная госпитализация с передачей больного реаниматологу или кардиологу стационара.
• На догоспитальном этапе в процессе транспортировки пациента продолжается проведение реанимационных мероприятий с обеспечением постоянного визуального и кардиомониторного наблюдения.
NB! При очевидной сложности и тяжести происшедшего нужно стремиться к проведению реанимационных мероприятий без присутствия посторонних людей.
В случае терминального состояния пациента вопрос принятия решения о проведении реанимационных мероприятий рассматривают в интересах больного, соблюдая границы родительских прав в обеспечении благополучия ребенка.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Скорая и неотложная медицинская помощь детям : краткое руководство для врачей [Электронный ресурс] / В.М. Шайтор. — 2-е изд., испр. и доп. — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970436868.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Заболевания сердечно-сосудистой системы — одна из наиболее часто встречающихся причин внезапной смерти. Острая коронарная смерть составляет 15-30 % в структуре всех смертей. Это состояние опасно тем, что долго не дает о себе знать. Человек может жить, даже не подозревая о наличии проблем с сердцем. Поэтому каждый должен знать, почему возникает летальный исход. А также иметь представление об оказании первой помощи пострадавшему. Именно об этом и пойдет речь в статье.
Что собой представляет это состояние
Всемирная организация здравоохранения определяет внезапную, или острую, коронарную смерть, как летальный исход спустя максимум 6 часов после первых симптомов болезни. Причем, развивается это состояние у людей, которые считали себя здоровыми и не имели никаких проблем с сердечно-сосудистой системой.
Патологию такого характера относят к одной из разновидностей ишемической болезни сердца (ИБС) с бессимптомным течением. Внезапная смерть при острой коронарной недостаточности развивается у 25 % больных с «немым» течением ИБС.
В Международной классификации болезней данная патология находится в разделе «Болезни системы кровообращения». Код острой коронарной смерти по МКБ-10 — I46.1.
Основные причины
Существует ряд причин острой коронарной смерти. К ним относятся следующие фатальные изменения сердечного ритма:
- фибриляция желудочков (70-80 %);
- пароксизмальная тахикардия желудочков (5-10 %);
- замедление сердечного ритма и желудочковая асистолия (20-30 %).
Отдельно выделяют триггерные или пусковые причины смерти при острой коронарной недостаточности. Это факторы, которые повышают риск развития летального исхода заболеваний сердца и сосудов. К ним относятся:
- Ишемия миокарда, возникшая остро. Наблюдается при спазме коронарных сосудов, закупорке их тромбом.
- Чрезмерная активация симпатоадреналовой системы.
- Нарушение электролитного баланса в клетках сердечной мышцы. Особое внимание уделяют сниженной концентрации калия и магния.
- Действие токсинов на миокард. Прием некоторых лекарств может оказывать неблагоприятное действие на сердечную мышцу. Например, антиаритмические препараты первой группы.
Другие причины резкой смерти
Самая частая причина внезапной смерти — острая коронарная недостаточность, возникающая при ишемической болезни сердца и аритмии различного рода.
Но иногда больные умирают внезапно, никогда не имев нарушений ритма или каких-либо других заболеваний сердца. А при вскрытии не удается найти поражение сердечной мышцы. В таких случаях причиной может быть одно из следующих заболеваний:
- гипертрофическая или дилатационная кардиомиопатия — патология сердца с утолщением миокарда или увеличением полостей органа;
- расслаивающаяся аневризма аорты — мешкообразное выпирание стенки сосуда и ее дальнейший разрыв;
- тромбоэмболия легочной артерии — закупорка легочных сосудов тромбами;
- шок — резкое снижение артериального давления, сопровождающееся ухудшением поступления кислорода к тканям;
- попадание пищи в дыхательные пути;
- острые нарушения кровообращения в сосудах головного мозга.
Данные вскрытия
При исследовании тела патологоанатомом в 50 % случаев определяется наличие атеросклероза коронарных артерий. Это состояние характеризуется образованием жировых бляшек на внутренней стенке сосудов сердца. Они перекрывают просвет артерии, препятствуя нормальному току крови. Возникает ишемия миокарда.
Также характерно наличие рубцов на сердце, которые появляются после перенесенного инфаркта. Возможно утолщение мышечной стенки — гипертрофия. У некоторых определяется массивное разрастание соединительной ткани в мышечной стенке — кардиосклероз.
В 10-15 % случаев возможна закупорка сосуда свежим тромбом. Однако есть небольшая часть умерших, у которых при вскрытии так и не удается выяснить причину смерти.

Основные симптомы
Часто внезапная смерть при острой коронарной недостаточности не приходит так уж внезапно. Обычно ей предшествуют некоторые симптомы.
По словам родственников, многие больные перед смертью отмечали ухудшение общего самочувствия, слабость, плохой сон, проблемы с дыханием. У некоторых возникал сильный приступ ишемической боли. Такая боль появляется резко, она будто сжимает грудь, отдает в нижнюю челюсть, левую руку и лопатку. Но боли ишемического характера — редкий симптом перед смертью от острой коронарной недостаточности.
Многие больные страдали повышенным артериальным давлением или ишемической болезнью сердца в легкой степени.
В 60 % случаев смерть при патологии сердца возникает дома. Она никак не связана с эмоциональным потрясением или физической нагрузкой. Отмечаются случаи внезапной смерти во сне от острой коронарной недостаточности.
Методы диагностики
Если человека, которому угрожала смерть от острой коронарной недостаточности, удалось реанимировать, ему проводят ряд обследований. Это необходимо для назначения соответствующего лечения, который ликвидирует угрозу рецидива.
Для этого используют следующие диагностические методы:
- электрокардиографию (ЭКГ) — с ее помощью регистрируется сократимость сердечной мышцы и проводимость импульсов в ней;
- фонокардиографию — она характеризует работу клапанов сердца;
- эхокардиографию — ультразвуковое исследование сердца;
- ЭКГ с нагрузочными тестами — для выявления стенокардии и решения вопроса о необходимости хирургического вмешательства;
- холтеровское мониторирование — ЭКГ, которая снимается 24 часа в сутки;
- электрофизиологическое исследование.
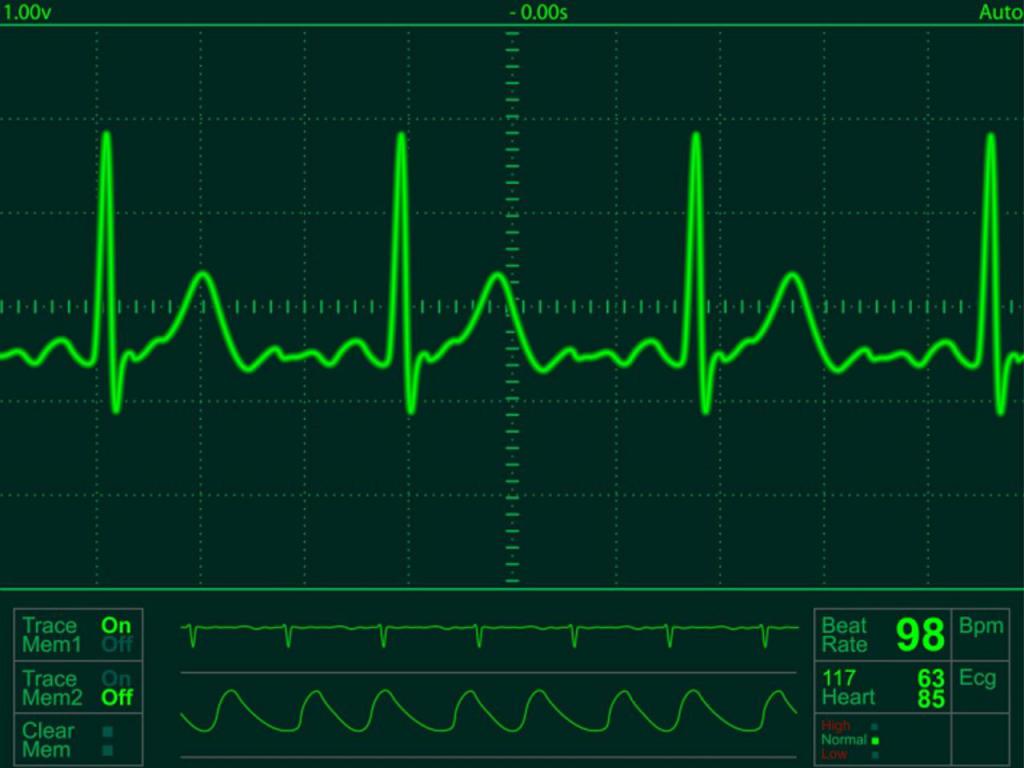
Значение электрофизиологического исследования
Последний метод является наиболее перспективным в диагностике нарушений ритма сердца. Он представляет собой стимуляцию внутренней оболочки сердца электрическими импульсами. Данный способ не только позволяет установить причину угрозы смерти, но и дает возможность спрогнозировать вероятность рецидива приступа.
У 75 % процентов выживших определяется стойкая желудочковая тахикардия. Такой результат при электрофизиологическом исследовании говорит о том, что вероятность повторного приступа угрозы смерти составляет около 20 %. Это при условии, что тахикардия купируется антиаритмическими медикаментами. Если устранить нарушение ритма не удается, повторная угроза смерти наступает в 30-80 % случаях.
Если желудочковую тахикардию не удается вызвать стимуляцией, вероятность повторного приступа равна около 40 % при наличии сердечной недостаточности. При сохраненной функции сердца — 0-4 %.
Неотложная помощь: основные понятия
Первой помощью при острой коронарной смерти является сердечно-легочная реанимация. Базовые приемы реанимации должен знать каждый, чтобы иметь возможность оказать человеку помощь до приезда скорой.
Выделяют три основных этапа:
- А — обеспечение проходимости дыхательных путей;
- В — искусственное дыхание;
- С — непрямой массаж сердца.
Но прежде чем начать предпринимать какие-либо действия, проверяют наличие сознания у пострадавшего. Для этого его несколько раз громко зовут и спрашивают, как он себя чувствует. Если человек не отвечает, его можно несколько раз несильно потрясти за плечи и легонько ударить по щеке. Отсутствие реакции говорит о том, что пострадавший без сознания.
После этого проверяют пульс на сонной артерии и самостоятельное дыхание. Только при отсутствие пульсации сосудов и дыхания можно приступать к оказанию первой помощи.
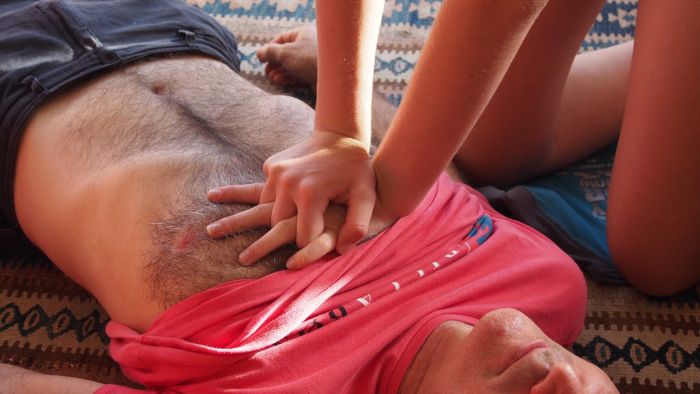
Неотложная помощь: этапы
Этап А начинается с очищения ротовой полости пострадавшего от слюны, крови, рвотных масс и прочего. Для этого нужно обмотать два пальца какой-то тканью и удалить содержимое ротовой полости. После обеспечивают проходимость верхних дыхательных путей. Одну руку кладу на лоб больного и закидывают голову назад. Второй поднимаю подбородок и выдвигают нижнюю челюсть.
Если дыхание все еще отсутствует, переходят к этапу В. Ладонь левой руки по прежнему лежит на лбу пострадавшего, а пальцы закрывают носовые ходы. Далее нужно сделать обычный вдох, обхватить своими губами губы пострадавшего и выдохнуть воздух ему в рот. С целью обеспечения личной гигиены рекомендуется положить салфетку или тряпочку на рот больного. Вдохи проводятся с частотой 10 — 12 за минуту.
Параллельно искусственному дыханию проводят непрямой массаж сердца — этап С. Руки кладутся на грудину между средней и нижней ее частью (чуть ниже уровня сосков). Кисти рук лежат одна на другой. После делают нажатия частотой 100 раз за минуту, на глубину 4-5 см. Локти должны быть выпрямлены, а основной упор приходится на ладони.
Если реаниматор один, нажатия и вдохи чередуются с частотой 15 к 2. Когда помощь оказывают два человека, отношение — 5 к 1. Каждые две минуты нужно проводить контроль интенсивности реанимации, проверяя пульс на сонной артерии.

Первичная профилактика
Любое заболевание легче предотвратить, чем вылечить. И чаще всего, когда появляются симптомы перед смертью от острой сердечной (коронарной) недостаточности, что-либо делать уже поздно.
Все профилактические мероприятия подразделяют на две большие группы: первичные и вторичные:
- Первичная профилактика острой коронарной смерти заключается в предотвращении развития ишемической болезни сердца.
- Вторичные меры направлены на ее лечение и профилактику осложнений.
В первую очередь необходимо модифицировать образ жизни. Изменить рацион питания, отказавшись от жареной и жирной пищи, копченостей и пряностей. Следует отдавать предпочтение растительным жирам, овощам с высоким содержанием клетчатки. Ограничить прием кофе и шоколада. Обязателен отказ от вредных привычек — курения и алкоголя.
Людям с лишним весом нужно похудеть, так как чрезмерная масса увеличивает риск появления заболеваний сердечно-сосудистой и эндокринной системы.
Также важна дозированная физическая нагрузка. Как минимум 1-2 раза в день нужно делать зарядку или гулять на свежем воздухе. Показано плавание, бег трусцой на небольшие дистанции, но не тяжелая атлетика.
Вторичная профилактика
Вторичная профилактика внезапной смерти заключается в приеме медикаментов, которые замедляют прогрессирование ишемической болезни сердца. Чаще всего применяются следующие группы препаратов:
- бета-блокаторы;
- антиаритмические;
- антиагреганты;
- антикоагулянты;
- препараты калия и магния;
- антигипертензивные.

Также существуют хирургические способы профилактики внезапной сердечной смерти. Они применяются у лиц, находящихся в группе высокого риска. К таким методам относятся:
- аневризмэктомия — удаление аневризмы артерии;
- реваскуляризация миокарда — восстановление проходимости коронарных сосудов;
- радиочастотная абляция — разрушение очага нарушенного сердечного ритма при помощи электрического тока;
- имплантация автоматического деффибрилятора — устанавливается устройство, которое автоматически регулирует сердечный ритм.
Значение регулярного медицинского обследования
Каждому человеку следует как минимум 1 раз в год проходить медицинское обследование и сдавать анализ крови. Это позволит выявить заболевание еще на ранней стадии, до появления симптомов.
При наличии повышенного артериального давления нужно проконсультироваться с врачом. Тот назначит необходимые препараты. Больной должен принимать их регулярно, а не только при повышении давления.
Если в крови повышен уровень холестерина и липопротеинов низкой плотности, также показана консультация специалиста. Он поможет найти способ контроля за этим состоянием при помощи одной диеты или назначив дополнительно медикаменты. Это предотвратит развитие атеросклероза и закупорку коронарных сосудов жировыми бляшками.
Регулярная сдача анализа крови — простой метод профилактики ИБС, а значит, и острой коронарной смерти.
Прогноз
Вероятность оживления больного зависит от сроков предоставления первой помощи. Важна организация специализированных реанимационных бригад скорой помощи, которые за 2-3 минуты приезжают на место события.
Выживаемость среди успешно реанимированных за первый год жизни составляет 70 %. Обязательным является выяснение причины остановки смерти и ее устранение. Если специфическая терапия не проводится, вероятность рецидива равна 30 % в течение первого года и 40 % — за второй год. Если проводить антиаритмическую терапию или хирургическое лечение, вероятность рецидива составляет 10 и 15 % соответственно.

Но наиболее эффективным способом профилактики эпизода острой коронарной смерти является установка кардиостимулятора. Она снижает риск возникновения этого состояния до 1 %.
Источник
