Ведение пациентов с болевыми синдромами
Статья посвящена вопросам лечения коморбидных пациентов с хроническим болевым синдромом

Введение
Любой клиницист в практической деятельности сталкивается с наличием у пациента двух и более патологических процессов или заболеваний, что называется коморбидностью. Этому способствуют увеличение количества лиц пожилого и старческого возраста, инволютивные особенности клинической картины и развития известных болезней, одновременное возникновение и влияние разнообразных патологических изменений на течение заболеваний, что в итоге определяет дальнейшую тактику современного врача при ведении коморбидного пациента. Непростая клиническая задача заключается не только в своевременном выявлении заболевания и постановке правильного диагноза, но и в выборе наиболее безопасного и эффективного препарата, что обусловлено возможным риском развития побочных явлений или обострения существующих коморбидных состояний, особенно при имеющейся у больного церебро- или кардиоваскулярной патологии. Коморбидные заболевания встречаются у подавляющего большинства пациентов с хроническим болевым синдромом, составляющих значительную часть больных на приеме врачей различных специальностей, что закономерно приводит к полипрагмазии и возникновению дальнейших нежелательных эффектов. Минимизация фармакологической нагрузки — одна из важных стратегий ведения этой категории пациентов, особенно при частых обострениях коморбидной патологии.
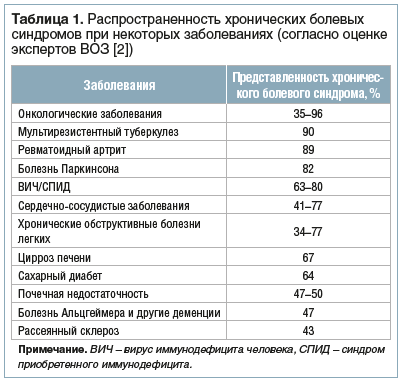
Хронический болевой синдром является одной из основных медико-социальных проблем современного общества в связи с выраженной нетрудоспособностью, дезадаптацией и существенным снижением качества жизни от 15 до 40% людей в экономически развитых странах [1], причем наблюдается дальнейший неуклонный рост его представленности при разнообразных заболеваниях (табл. 1).
![Таблица 1. Распространенность хронических болевых синдромов при некоторых заболеваниях (согласно оценке экспертов ВОЗ [2]) Таблица 1. Распространенность хронических болевых синдромов при некоторых заболеваниях (согласно оценке экспертов ВОЗ [2])](https://www.rmj.ru/upload/medialibrary/062/44-1.png)
Наибольшее распространение имеют хронические боли в спине, суставах, головная боль и невропатическая боль (НБ) [3], рассматриваемые в последней версии Международной классификации болезней 11-го пересмотра [4]:
Хроническая первичная боль
Хроническая онкологическая боль
Хроническая послеоперационная и посттравматическая боль
Хроническая НБ
Хроническая головная и орофациальная боль
Хроническая висцеральная боль
Хроническая скелетно-мышечная боль.
Следует отметить, что неврологическая патология является одной из ведущих причин возникновения и хронизации болевого синдрома.
Невропатическая боль
Одним из распространенных вариантов хронического болевого синдрома является НБ, возникающая вследствие поражения или заболевания центральной или периферической соматосенсорной нервной системы [5]. Частота встречаемости НБ в популяции составляет от 7 до 10% [6], к развитию НБ может привести поражение нервной системы на любом уровне (табл. 2).
![Таблица 2. Варианты невропатических болевых синдромов в зависимости от этиологии (с измен. [7]) Таблица 2. Варианты невропатических болевых синдромов в зависимости от этиологии (с измен. [7])](https://www.rmj.ru/upload/medialibrary/469/44-2.png)
В отличие от ноцицептивной боли НБ имеет иной характер сенсорных проявлений, бóльшую интенсивность и длительность, хроническое и чаще рецидивирующее течение, наличие коморбидных патологических состояний, что в итоге формирует сложную для диагностики разноплановую картину болевого синдрома. Даже при наличии клинических признаков поражения соматосенсорной системы болевой синдром не всегда может соответствовать критериям НБ при ее оценке по соответствующим шкалам, в частности по Лидсской шкале оценки нейропатических симптомов LANSS (англ. LANSS — Leeds Assessment of Neuropathic Symptoms and Sign), диагностическому опроснику НБ DN4 (фран. Douleur Neuropathique en 4 questions), шкале оценки качества боли PQAS (англ. Pain Quality Assessment Scale) или опроснику для обнаружения боли (англ. Pain DETECT). При клинически подтвержденной сенсорной диабетической полиневропатии НБ отмечается только у 18–35% пациентов, при этом у 8% больных с сахарным диабетом при наличии болевого синдрома нейропатической природы отсутствуют признаки сенсорной невропатии [8, 9]. Инструментальные методы обследования пациентов с НБ, включающие электронейромиографию, соматосенсорные и лазерные вызванные потенциалы, магнитно-резонансную томографию и биопсию нервов и кожи, позволяют оценить уровень и выраженность поражения нервной системы. Вместе с тем неверно их расценивать как основные методы диагностики и оценки НБ.
НБ у пациента всегда представляет для врачей сложную задачу, поскольку хуже поддается терапии, отсутствует эффект от применения анальгетиков, наблюдается низкий уровень комплаентности этой категории больных, поэтому лишь немногим из них удается полностью купировать НБ. У большинства пациентов не один год отмечаются разнообразные проявления НБ, прежде чем они получат адекватную терапию. Кроме того, в подавляющем большинстве случаев болевой синдром сопровождается многочисленными коморбидными состояниями и заболеваниями, утяжеляющими и без того мучительное существование пациентов с НБ [8].
Особенности ведения пациентов с невропатической болью
В настоящее время наиболее эффективным для ведения больных с НБ считается комплексный и мультидисциплинарный подход, включающий фармакологическую терапию препаратами с доказанной эффективностью, немедикаментозные методы лечения и терапию коморбидных расстройств, в частности тревожных, депрессивных проявлений и нарушения сна. При недостаточной эффективности указанных подходов используют малоинвазивные и хирургические методы лечения.
Рациональная фармакологическая терапия у пациентов с НБ должна проводиться непрерывно и длительно, с учетом нозологии, коморбидности и выбора наиболее безопасного средства. Лечение должно начинаться с минимальных доз препарата с плавной титрацией до терапевтически эффективных, необходимо проводить анализ переносимости и мониторинг побочных эффектов или нежелательных явлений (табл. 3). Нередко адекватные дозы препаратов первой линии плохо переносятся пациентами или негативно взаимодействуют с другими принимаемыми средствами, в связи с чем приходится снижать эффективную в терапевтическом плане дозировку препарата для уменьшения возникших побочных эффектов (табл. 3).
![Таблица 3. Основные фармакологические средства для лечения невропатической боли [7, 8] Таблица 3. Основные фармакологические средства для лечения невропатической боли [7, 8]](https://www.rmj.ru/upload/medialibrary/141/44-3.png)
Остаются актуальными вопросы не только существенного уменьшения выраженности и интенсивности болевого синдрома, но и улучшения функциональной активности и качества жизни этой категории пациентов. Особенно это справедливо в отношении больных с хронической НБ и сопутствующей коморбидной патологией, при лечении которых далеко не всегда достигается адекватный и продолжительный результат, а выбор лекарственных средств первой линии терапии часто существенно ограничен возникновением побочных или нежелательных явлений (табл. 4). Все это обусловливает непрекращающийся поиск новых, более активных и безопасных средств для терапии болевого синдрома различного происхождения.
![Таблица 4. Особенности применения наиболее эффективных фармакологических средств для лечения невропатической боли [7, 8] Таблица 4. Особенности применения наиболее эффективных фармакологических средств для лечения невропатической боли [7, 8]](https://www.rmj.ru/upload/medialibrary/030/44-4.png)
Роль нейротропных препаратов в лечении невропатической боли
К числу активно используемых лекарственных средств, обладающих собственной анальгетической активностью и влияющих на патофизиологические механизмы развития болевого синдрома различного генеза, относятся нейротропные витамины группы B. Показано, что уменьшение выраженности ноцицептивной и невропатической боли при использовании витаминов группы В обусловлено торможением ноцицептивных нейронов в ядрах таламуса и задних рогах спинного мозга посредством активации серотонин- и норадренергических антиноцицептивных систем [10, 11]. В двойном слепом плацебо-контролируемом исследовании продемонстрировано уменьшение интенсивности болевого синдрома и восстановление чувствительности у пациентов с диабетической полинейропатией после применения комплекса витаминов В1, В6 и В12 [12]. Витамины группы В как вместе, так и по отдельности играют важную роль в функционировании клетки, выступая в качестве коферментов в широком спектре катаболических, анаболических, ферментативных и окислительно-восстановительных реакций [13].
Тиамин (витамин В1), модифицируя активность ионных каналов, снижает возбудимость нейрональных волокон и способствует торможению проведения болевой импульсации на уровне таламуса и дорзальных рогов спинного мозга. Кроме того, витамин В1 принимает участие в обмене глюкозы, синтезе жирных кислот, стероидов, нуклеиновых кислот, влияя на функцию и метаболизм в нейронах и клетках нейроглии [14]. Пиридоксин (витамин В6) непосредственно участвует в процессах образования ключевых нейромедиаторов: серотонина, норадреналина, γ-аминомасляной кислоты и дофамина. Активная форма витамина B6 играет существенную роль в метаболизме головного мозга как кофактор в многочисленных ферментативных реакциях, в т. ч. ингибирующих продукцию биомаркеров воспаления [15, 16]. Цианокобаламин (витамин В12) задействован в метаболизме нуклеиновых кислот и жиров, способствуя структурно-функциональной регенерации клеток; в синтезе ацетилхолина и процессах миелинизации оболочки нервных волокон, влияя таким образом на функцию проведения.
Сочетанное применение витаминов В6 и В12 на протяжении 6 мес. у здоровых добровольцев в рандомизированном двойном слепом плацебо-контролируемом исследовании с помощью протонной магнитно-резонансной спектроскопии показало достоверное снижение биомаркеров окислительного стресса и воспаления [17]. Результаты проведенного исследования продемонстрировали активное участие витаминов группы В в процессах миелинизации, синтеза энергии и клеточного метаболизма, что подчеркивает важность данных биологических субстанций для функциональной активности нейрональных структур головного мозга как в норме, так и при различных патологических состояниях. В частности, показано потенцирование анальгетического эффекта нестероидных противовоспалительных препаратов при применении их вместе с витаминами группы В [18].
Непрерывный поиск и разработка новых средств, методов и технологий для повышения эффективности лечения пациентов с хронической болью в последние годы привели к появлению новых возможностей терапии боли, учитывающих и патогенетические механизмы ее возникновения. К таким возможностям относится применение нейротрофинов, ингибиторов фактора роста нервов и нуклеотидов.
Нуклеотиды и нуклеозиды представляют собой низкомолекулярные структурные элементы, являющиеся важными составляющими нуклеиновых кислот (ДНК и РНК). Они активно участвуют в процессах метаболизма, выполняют функцию внутриклеточных сигнальных белков, поддерживая нормальную жизнедеятельность клеток и организма в целом, регулируя процессы функциональной деятельности нервной, сердечно-сосудистой, эндокринной и иммунной систем.
В большинстве клеток здорового организма человека происходит образование нуклеотидов, необходимых для осуществления различных процессов метаболизма. В значительно меньшей степени этот процесс происходит в нервных клетках, не имеющих энергетических ресурсов для их синтеза, полиморфноядерных лейкоцитах и эритроцитах, а также во время процессов регенерации, деструкции или воспаления при поражении нервной ткани, что приводит к неизбежному дефициту нуклеотидов [19]. Основной путь обеспечения нервных клеток этим субстратом — поступление извне, с пищей и дальнейшая транспортировка нуклеотидов через кровеносное русло к нейронам [20].
Пиримидиновый нуклеотид уридин находится во всех тканях животных и растений и имеет важное значение для осуществления биохимических реакций, в частности синтеза коферментов, нуклеиновых кислот, уридинтрифосфата — одного из цепочки предшественников фосфолипидов головного мозга, уровень которых повышается при пероральном приеме уридина [20]. Согласно полученным экспериментальным данным [21] прием нуклеотидов способствует увеличению площади миелиновой оболочки и росту аксонов [22]. В двойном слепом плацебо-контролируемом исследовании у пациентов с диабетической полиневропатией, принимающих уридин, было показано существенное увеличение скорости проведения по нервным волокнам по сравнению с первоначальными данными [23]. Уридин может выступать в роли нейротрансмиттера, воздействуя на соответствующие рецепторы [24], проникать через гематоэнцефалический барьер с помощью определенных переносчиков [25] и влиять на процессы нейрогенеза, нейрональной пластичности, способствуя реорганизации цитоскелета клетки [19, 26]. Уридин выполняет также роль эндогенного сигнала к последующей регенерации периферического нерва в случае его повреждения [27]. В последние годы накапливается все больше данных, позволяющих рассматривать уридин в качестве нейроактивной молекулы, оказывающей положительное влияние на процессы, регулирующие сон, функцию памяти, внимания, терморегуляцию и, возможно, оказывающие нейропротективное действие на нейрональные структуры головного мозга [26].
Показано [28–30], что эффекты рассматриваемого пиримидинового нуклеотида можно значимо усилить при добавлении витаминов группы В и фолиевой кислоты, что было учтено при разработке состава биологически активного комплекса Нейроспан Форте (ООО «Квадрат-С», Россия). Нейроспан Форте характеризуется утроенным содержанием уридинмонофосфата (по сравнению с Нейроспаном), наличием холина и нейтротропных витаминов в составе. Применение уридина вместе с витаминами группы В и фолиевой кислотой в дополнение к стандартной терапии у пациентов с болевыми формами полинейропатии различного генеза привело к снижению у них не только выраженности НБ, согласно опроснику для обнаружения боли Pain DETECT, но и числа вовлеченных областей и количества использующихся обезболивающих средств [30]. В другом двойном слепом рандомизированном сравнительном исследовании у пациентов с компрессионными невропатиями, обусловленными ортопедической патологией или травмой, и наличием интенсивного болевого синдрома была показана статистически значимая эффективность сочетанного применения нуклеотидов и витамина В12 в течение 1 мес. по сравнению с применением витамина B12 [29]. Добавление нуклеотидов к стандартной терапии у больных после хирургической операции на поясничном отделе позвоночника в связи с межпозвоночной грыжей также существенно снижало выраженность боли у этих пациентов [31].
Ретроспективный анализ данных пациентов с повреждением периферических нервов в результате травмы или воздействия токсического фактора показал у большинства (89%) из них значимый эффект при добавлении уридина к комплексной терапии болевого синдрома. В 53,3% случаев интенсивность боли уменьшилась быстро, у половины участников исследования наблюдали существенное снижение потребности в приеме обезболивающих [32].
Исследования последних лет [33–37] демонстрируют у пациентов с хроническим болевым синдромом наличие дезадаптивных нейропластических перестроек в церебральных отделах, нейрональные структуры которых имеют непосредственное отношение к процессам возникновения и поддержания боли, причем длительность болевого синдрома прямо коррелирует с выраженностью структурных изменений вещества головного мозга [33]. Это орбито-фронтальная кора, поясная извилина, таламус, гиппокамп, дорсолатеральная префронтальная кора, базальные ганглии, инсулярные отделы и дорсальная часть ствола мозга. Следует заметить, что большинство из этих церебральных структур участвуют в осуществлении познавательных процессов, и существует обратная связь между выраженностью боли и когнитивными функциями [35, 36]. Вместе с тем данные функциональные патологические изменения, свидетельствующие о процессах дезадаптивной пластичности и лежащие в основе формирования когнитивных нарушений и болевого синдрома, обычно обратимы после вовремя начатого и адекватно проводимого лечения, что подразумевает достаточное по продолжительности и патогенетически обоснованное применение препаратов в соответствующих дозах.
Показано, что медиатор ацетилхолин не только играет существенную роль в реализации когнитивных функций, но и обладает антиноцицептивными влияниями на нейрональные системы спинального и супраспинального уровней (области передней поясной извилины, префронтальной коры, миндалевидного тела и инсулярных отделов) [38]. В этой связи добавление холина в состав биологически активного комплекса Нейроспан Форте (ООО «Квадрат-С», Россия) представляется патогенетически оправданным и необходимым в терапии пациентов с хроническим болевым синдромом.
Заключение
Таким образом, ведение коморбидного пациента с хроническим болевым синдромом требует от врача внимательного отношения ко всем имеющимся «составляющим», а также применения комплексного мультимодального подхода, включающего фармакотерапию с учетом имеющейся сопутствующей патологии, поведенческие рекомендации и нелекарственные методы лечения. Использование безопасной и хорошо переносимой адъювантной терапии, в частности биологически активного комплекса Нейроспан Форте, позволяет эффективно потенцировать противоболевое действие основных препаратов, при этом возможность их применения значительно шире, чем при патологии периферической нервной системы. Представляется перспективным в дальнейшем курсовое использование средств, содержащих уридин и холин, у пациентов с нейродегенеративными заболеваниями и хроническими болевыми синдромами на протяжении длительного времени.
Источник
Часто задаваемые вопросы
Как и чем лечат боль
Что может помочь человеку в борьбе с болью?
Анальгетики
Эти препараты знакомы каждому: нестероидные противовоспалительные (НПВП), парацетамол, наркотические анальгетики. При этом таблетированные формы препаратов предпочтительнее инъекций.
При нейропатической боли, связанной с повреждением нервных волокон) также применяются противосудорожные препараты, антидепрессанты, глюкокортикостероиды. В некоторых случаях эффективны могут быть и местные формы лекарственных препаратов, как правило, содержащие местные анестетики или капсаицин.
Интервенционные методы лечения боли
Под интервенционными методами лечения боли подразумеваются такие вмешательства как: введение лекарственных препаратов в область поврежденного нерва или нервного сплетения, внутрисуставное введение лекарств, импульсная радиочастотная терапия, радиочастотная абляция и установка нейростимуляторов спинного мозга.
Хирургическое лечение
К сожалению, в ряде случаев, может помочь только оперативное вмешательство, например, декомпрессивно-стабилизирующие операции на позвоночнике при его нестабильности или стенозе позвоночного канала, эндопротезирование суставов и некоторые другие хирургические вмешательства, позволяющие снизить интенсивность боли, а иногда и решить вопрос более радикально – устранить саму причину боли. Тем не менее нужно учитывать тот факт, что сложные оперативные вмешательства всегда связаны и с большими рисками, чем интервенционное и медикаментозное лечение. Поэтому тактика и методы лечения всегда определяются врачом совместно с пациентом с учетом особенностей его заболевания, наличия противопоказаний, и сопутствующих заболеваний.
Психотерапия
Неотъемлемой составляющей помощи пациентам с хронической болью является психотерапия. Цель когнитивно-поведенческой психотерапии – изменить восприятие боли, научить человека жить с болью, сохранять максимальную активность.
К сожалению, даже, несмотря на такое разнообразие средств и методик, далеко не всегда можно полностью избавить человека от хронической боли. Снижение интенсивности хронической боли на 50% — это, согласно мировой практике, хороший результат, позволяющий улучшить качество жизни.
Кто лечит боль?
Во многих странах для этого существует отдельная медицинская специальность – Pain Management (лечение боли). В России наиболее часто лечением боли занимаются врачи-неврологи, анестезиологи, нейрохирурги, травматологи-ортопеды. К лечению хронического болевого синдрома у каждого конкретного пациента привлекаются врачи нескольких специальностей, что позволяет более эффективно воздействовать на различные звенья развития хронической боли.
В нашей клинике работа основных специалистов Службы лечения боли — анестезиологов — под руководством Генова П.Г. успешно дополняется работой специалистов ЛФК, психотерапевтов. Благодаря такому подходу пациент, помимо основного медикаментозного или интервенционного лечения, получает мощный психологический стимул к работе по преодолению боли. Это дает максимально положительные результаты. Мы также сотрудничаем с нейрохирургами и травматологами-ортопедами.
Что может и должен делать пациент для лечения хронической боли?
Даже при комплексном подходе к лечению с использованием сложных методов и привлечением специалистов разных областей невозможно добиться успеха без участия самого пациента. В первую очередь нужно изменить свое отношение к боли. Да, хроническая боль изматывает, значительно ухудшает качество жизни, но нельзя сдаваться и впадать в депрессию. Крайне важно сохранять максимально возможную повседневную активность, ежедневно заниматься лечебной физкультурой, плавать. Не стоит замыкаться в себе, а продолжать заниматься любимым делом, уделять время родным и близким. Важным в борьбе с хронической болью, особенно в спине и суставах, является снижение избыточного веса, при котором увеличивается нагрузка на позвоночник и суставы, ограничивается активность. Если пациент не следует этим рекомендациям, в конечном счете, он попадает в замкнутый круг: боль – неподвижность – депрессия – избыточное питание – неподвижность — боль. Если пациент не настроен изменить свой образ жизни, бесполезно менять препараты, больницы, врачей — разомкнуть этот круг способен только сам пациент!
Почему интервенционные методы (блокады) выполняют не всем пациентам?
Важно понимать, что блокады не лечат само заболевание, а только способствуют уменьшению интенсивности боли, оказывая обезболивающее и противовоспалительное действие. Если изменения в позвоночнике или суставах настолько значительны, что требуют хирургического лечения, выполнение блокад может быть не только неэффективно, но и, в ряде случаев, привести к усилению боли. Кроме того, существует ряд противопоказаний к проведению блокад: тяжелые сердечно-сосудистые заболевания, декомпенсированный сахарный диабет, ВИЧ, выраженный остеопороз, инфекция в месте предполагаемого укола, нарушения свертывающей системы крови (в том числе из-за приема разжижающих кровь препаратов).
Источник
