В25 код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
D25 Лейомиома матки.
Различные локализации миомы матки
Синонимы диагноза
Лейомиома матки, фиброма матки.
Описание
Лейомиома матки является истинной доброкачественной опухолью матки, которая в свою очередь относится к гормонально зависимым органам. Развивается лейомиома матки из мышечной ткани и в своей структуре содержит миоциты, соединительнотканные компоненты, кровеносные сосуды, перициты, плазматические и тучные клетки.
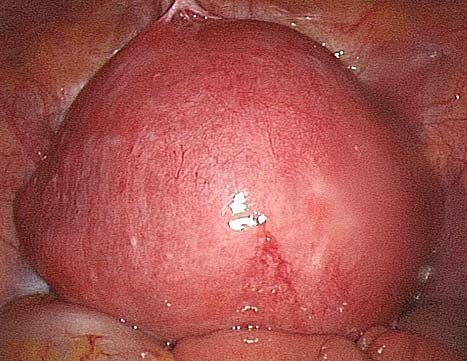
Узел миомы матки больших размеров
Симптомы
У большинства женщин лейомиома матки протекает бессимптомно, однако у 20-50% пациенток имеется целый ряд симптомов.
Маточные кровотечения (мено- и метроррагии) и, как следствие, развитие анемии – это наиболее частые осложнения лейомиомы, обусловленные следующими причинами:
• патологической трансформацией матки с увеличением ее объема и соответственно площади эндометрия;
• нарушением сократительной способности матки ввиду наличия субмукозных узлов;
• неравномерностью морфофункциональных изменений эндометрия и нарушением процесса его расположения, что приводит к преждевременному отслоению еще не подготовленного к десквамации эндометрия;
• нарушением гормональной функции яичников;
• межмышечной локализацией узлов, которая нередко приводит к нарушению местного кровообращения, а также способствует развитию гиперполименореи или дисменореи;
• кровотечениями, вызванными сопутствующей гиперплазией эндометрия.
Тазовая боль, тяжесть внизу живота. При возникновении таких осложнений, как перекрут ножки миоматозного узла, инфаркт, некроз узла, может развиться картина «острого живота» – резкая боль внизу живота и в пояснице, симптомы раздражения брюшины, лейкоцитоз, повышение СОЭ, повышение температуры тела.
Нарушение функций смежных органов. При субсерозной локализации миоматозных узлов, в зависимости от их расположения, могут возникать нарушения функций смежных органов:
• мочевого пузыря – изменение частоты мочеиспускания (повышение либо понижение);
• мочеточников (при интралигментарном расположении узла) – гидронефроз;
• прямой кишки – сначала тенезмы, а затем запоры.
Сдавливание окружающих тканей узлом лейомиомы способствует развитию нарушений кровообращения в виде варикозных расширений, тромбозов сосудов опухоли, отеков, геморрагических инфарктов, некроза опухоли, которые проявляются постоянно выраженным болевым синдромом, иногда – повышением температуры тела.
При увеличении размеров опухоли более чем до 14 нед беременности возможно развитие миелопатического и радикулалгического синдромов. Миелопатический синдром является результатом спинальной ишемии. Больные жалуются на слабость и тяжесть в ногах, парестезии, которые начинаются через 10-15 мин ходьбы и исчезают после кратковременного отдыха. Радикулалгический синдром развивается вследствие сдавливания маткой нервных сплетений малого таза или отдельных нервов, что вызывает боль в пояснично-крестцовой области и нижних конечностях, нарушение чувствительности в виде парестезий или гиперпатий.
Причины
Начало возникновения узлов лейомиомы матки приходится на 30 лет, когда у женщин накапливаются соматические, гинекологические заболевания и нейроэндокринные нарушения. Суммирование патологических факторов в этом возрасте вызывает соматическую мутацию клеток в органах репродуктивной системы, что, вероятно, играет ведущую роль на стадии формирования пролиферативного компонента при процессах регенерации поврежденных клеток миометрия.
Для последующего роста узлов опухоли требуется дальнейшее накопление неблагоприятных факторов, вызывающих опухолевую прогрессию:
Отсутствие родов и лактации к 30 годам.
Аборты.
Длительная неадекватная контрацепция.
Хронические, подострые и острые воспаления матки и придатков.
Стрессы.
Ультрафиолетовое облучение.
Образование кист и кистом яичников.
Миома матки при УЗИ-обследовании
Лечение
Лечение лейомиомы матки очень непростая проблема, т. Несмотря на гормональную зависимость, эта опухоль весьма гетерогенна.
Хирургическое лечение.
Первоначально следует выявить безусловные показания к хирургическому лечению:
Подслизистая локализация миоматозного узла.
Большие размеры миоматозно измененной матки (общая величина соответствует матке 14 недельного срока беременности).
Маточные кровотечения, сопровождающиеся хронической гипохромной анемией.
Быстрый рост опухоли.
Острое нарушение питания лейомиомы (перекрут ножки субсерозного узла, некроз опухоли).
Сочетание лейомиомы матки с рецидивирующей или атипической гиперплазией эндометрия,.
Опухолью яичника.
Сдавление мочеточника, мочевого пузыря, прямой кишки (интралигаментарная, ретроцервикальная лейомиома, узел, располагающийся в предпузырной клетчатке).
Наличие миоматозного узла в области трубного угла матки, который является причиной бесплодия.
Шеечная и шеечно–перешеечная локализация.
Нерегрессирующая и растущая лейомиома матки в постменопаузальном возрасте.
Объем хирургического вмешательства во многом определяется возрастом пациентки.
До 40 лет при наличии показаний к хирургическому лечению, если позволяют технические возможности, производят консервативную миомэктомию. Особенно целесообразно удалять макроскопические миоматозные узлы средних размеров (в диаметре от 2 до 5 см), пока не произошло их интенсивное увеличение в размерах. Предпочтительной методикой является лапароскопическая. При решении вопроса о консервативной миомэктомии необходимо принимать во внимание морфотип опухоли. При пролиферирующей лейомиоме можно удалить несколько узлов, но дальнейший рост продолжают множество других зачатков роста. Поэтому рецидивы при консервативной миомэктомии при лейомиоме матки имеют место в 15-37% случаев.
После 40 лет и постменопаузальном возрасте при наличии хирургических показаний необходима операция удаления миоматозной матки, т. Если лейомиома не регрессировала в первые 2 года постменопаузы, дальнейшее ее существование сопровождается опасностью возникновения онкопатологии (аденокарцинома, саркома). Известный отечественный онколог Я. В. Бохман (1987 г. ) считал, что нерегрессирующая лейомиома матки в постменопаузальном периоде является маркером онкопатологии органов репродуктивной системы.
Факторами риска роста лейомиомы матки являются: наличие кист и кистом яичников, гиперплазия текаклеток, пролиферативные процессы эндометрия, несвоевременное прекращение гормональной активности яичников (запоздалая менопауза) и чрезмерная ароматизация андростендиона в жировой клетчатке за счет выраженного ожирения, нарушения углеводного обмена или заболевания печени.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
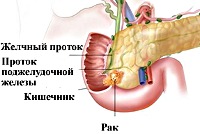
Название: C25,0 Злокачественное новообразование головки поджелудочной железы.
C25.0 Злокачественное новообразование головки поджелудочной железы
Описание
Рак головки поджелудочной железы. Полиморфная группа злокачественных новообразований, локализующихся преимущественно в области ацинусов и протоков головки поджелудочной железы (ПЖ). К основным клиническим проявлениям заболевания относят анорексию, сильное исхудание, интенсивные боли в животе, диспепсию, желтуху. Диагноз устанавливается на основании УЗИ, КТ и МРТ органов брюшной полости, ЭРХПГ, лапароскопии с биопсией, лабораторных методов диагностики. Лечение рака головки поджелудочной железы у 20% пациентов хирургическое с последующей химиотерапией и лучевой терапией; в остальных случаях лечение паллиативное.
Дополнительные факты
Рак головки поджелудочной железы является самой агрессивной и прогностически неблагоприятной опухолью. Несмотря на то, что в последние годы изучению опухолей этой локализации посвящено множество исследований в области онкологии, гастроэнтерологии и хирургии, в 95% случаев рак ПЖ диагностируется на той стадии, когда выполнение радикального оперативного вмешательства невозможно. Быстрое прогрессирование и метастазирование опухоли приводят к тому, что 99% пациентов погибают в течение пяти лет после постановки диагноза, а большая продолжительность жизни отмечается только у тех пациентов, кому диагноз был установлен на ранних стадиях заболевания. Рак головки ПЖ несколько чаще встречается у мужчин (соотношение мужского пола к женскому 8:6), средний возраст диагностики этого заболевания – 65 лет.

C25.0 Злокачественное новообразование головки поджелудочной железы
Причины
К раку головки ПЖ приводят разнообразные факторы: нерациональное питание, вредные привычки, патология поджелудочной железы, желчевыводящих путей и желчного пузыря. Так, потребление большого количества жирной животной пищи стимулирует выработку панкреозимина, что вызывает гиперплазию клеток поджелудочной железы. Курение способствует попаданию в кровоток большого количества канцерогенов, повышает в крови уровень липидов, способствующих гиперплазии протокового эпителия. Алкоголизм повышает риск рака головки поджелудочной железы в 2 раза. Сахарный диабет также удваивает риск развития рака ПЖ за счет гиперплазии эпителия протоков. Застой воспалительного секрета при хроническом панкреатите способствует мутации и последующей малигнизации клеток ПЖ. Вероятность развития рака ПЖ значительно выше у пациентов, страдающих хроническим калькулезным холециститом, желчнокаменной болезнью, постхолецистэктомическим синдромом. Рак желчевыводящих путей имеет одинаковые механизмы развития с раком поджелудочной железы.
Последние исследования указывают на повышенный риск развития рака головки поджелудочной железы у работников промышленных производств (резиновое, химическое деревообрабатывающее). Около 80% всех обтурационных желтух опухолевой этиологии обусловлены раком поджелудочной железы. Данное заболевание формируется преимущественно у лиц пожилого возраста (две трети пациентов – старше 50 лет).
Поражение головки поджелудочной железы наблюдается в 70% случаев рака ПЖ. Общепринятыми считаются классификация рака головки поджелудочной железы TNM, патогистологическая группировка по стадиям. В подавляющем большинстве случаев рак развивается из эпителия протоков поджелудочной железы, гораздо реже – из ее паренхиматозных тканей. Рост опухоли может быть диффузным, экзофитным, узловым. Гистологически чаще всего диагностируют аденокарциному (папиллярный рак, слизистая опухоль, скирр), редко – анапластический и плоскоклеточный рак.
Метастазирование рака головки поджелудочной железы осуществляется лимфо- и гематогенно, контактным путем (прорастая окружающие органы и ткани, желчевыводящие пути). Метастазы могут обнаруживаться в печени и почках, костях, легких, желчном пузыре и на брюшине.
Симптомы
Самым частым симптомом рака головки ПЖ является боль (встречается более чем у 80% пациентов). Чаще всего болевой синдром служит первым признаком заболевания. Локализуется боль обычно в верхней половине живота, иррадиирует в верхнюю половину спины. Болевой синдром может быть обусловлен сдавлением опухолью нервов, желчных путей, а также обострением хронического панкреатита на фоне рака ПЖ.
К ранним признакам онкопатологии ПЖ также относят кахексию и диспепсические расстройства. Похудение обусловлено двумя факторами: в основном, прекращением продукции ферментов поджелудочной железы и расстройством пищеварения, в меньшей степени – опухолевой интоксикацией. Рак головки поджелудочной железы часто сопровождается диспепсическими расстройствами, такими как снижение аппетита вплоть до анорексии, тошнота и рвота, отрыжка, неустойчивость стула.
Более поздние симптомы заболевания обусловлены прорастанием опухоли поджелудочной железы в окружающие ткани и структуры. При раке головки ПЖ опухолевый рост может приводить к сдавлению общего желчного протока. У таких пациентов через несколько месяцев от начала заболевания появляются симптомы обтурационной желтухи: иктеричность кожи и слизистых, мучительный зуд, обесцвечивание кала и потемнение мочи, носовые кровотечения. Нарушение оттока желчи по общему желчному протоку приводит к увеличению печени в размерах, но она остается безболезненной, плотно-эластической консистенции. Прогрессирование опухоли вызывает развитие асцита, инфаркта селезенки, кишечных кровотечений, инфаркта легких, тромбоза глубоких вен нижних конечностей.
Диагностика
На первой консультации гастроэнтеролога установить верный диагноз достаточно сложно. Для правильной диагностики необходимо проведение ряда лабораторных и инструментальных исследований. В клиническом анализе крови возможно выявление высокого лейкоцитоза, тромбоцитоза. В биохимических пробах отмечается значительное повышение уровня прямого билирубина при нормальных значениях АсТ и АлТ. В постановке диагноза поможет и дуоденальное зондирование с цитологическим исследованием сока ДПК – в нем выявляют раковые опухоли. При анализе кала (копрограмме) пробы на уробилин и стеркобилин становятся отрицательными, регистрируется стеаторея и креаторея.
Основные данные за рак головки поджелудочной железы получают при проведении ультрасонографии поджелудочной железы и желчных путей, МРТ поджелудочной железы, МСКТ органов брюшной полости, эндоскопической ретроградной холангиопанкреатографии. Данные методы исследований не только позволят точно определить локализацию и размеры опухоли, но и выявить расширение панкреатических и желчных протоков, метастазы в других органах. На сегодняшний день одним из самых точных методов диагностики и стадирования рака головки ПЖ является эндоскопическое УЗИ – с его помощью можно точно определить стадию опухолевого роста, выявить поражение сосудов и регионарных лимфатических узлов. Возможно проведение пункционной биопсии поджелудочной железы с морфологическим исследованием биоптатов. При затруднениях в постановке диагноза используется диагностическая лапароскопия.
Лечение
Для излечения пациентов с раком головки поджелудочной железы используют хирургические, химотерапевтические, радиологические и комбинированные методы. Наилучшим терапевтическим эффектом обладает оперативное вмешательство. На ранних стадиях основным методом хирургического лечения обычно служит панкреатодуоденальная резекция, гораздо реже могут выполняться сохраняющие функцию ЖКТ операции: резекция поджелудочной железы с сохранением привратниковой зоны, двенадцатиперстной кишки, желчевыводящих путей, селезенки. Во время панкреатодуоденальной резекции удаляются окружающие сосуды, клетчатка, регионарные лимфоузлы.
На поздних стадиях рака выполняют паллиативные операции, позволяющие устранить желтуху, улучшить продвижение пищевых масс по тонкому кишечнику, снять боли и восстановить функцию поджелудочной железы. Для достижения этих целей может потребоваться наложение обходных анастомозов или чрескожное чреспеченочное стентирование.
В течение двух-четырех недель после проведенного оперативного лечения назначается лучевая терапия. Основные показания к радиологическому лечению – неоперабельный рак головки ПЖ с устраненной обтурацией желчных путей, местно-распространенные формы и рецидивы рака ПЖ. Лучевая терапия противопоказана при кахексии, сохраняющейся обтурационной желтухе, язвах ЖКТ любого генеза, прорастании сосудов опухолью, лейкопении.
В настоящее время исследования, посвященные поиску оптимальных химиопрепаратов для лечения рака ПЖ, еще не окончены. Однако результаты этих исследований говорят о том, что химиотерапия не может использоваться в качестве монолечения, ее назначение целесообразно только в виде предоперационной подготовки и для закрепления результатов операции. Комбинация химиотерапии и лучевого лечения в послеоперационном периоде позволяет добиться пятилетней выживаемости у 5% пациентов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
