В первую очередь при карциноидном синдроме поражается клапан
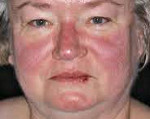

Карциноидный синдром – комплекс симптомов, возникающих в результате гормональной активности опухолей из клеток АПУД-системы. Включает в себя приливы, персистирующую диарею, фиброзное поражение правой половины сердца, боли в животе и бронхоспазм. При проведении оперативных вмешательств возможно развитие опасного для жизни карциноидного криза. Карциноидный синдром диагностируют на основании анамнеза, жалоб, данных объективного осмотра, результатов определения уровня гормонов крови, КТ, МРТ, сцинтиграфии, рентгенографии, эндоскопии и других исследований. Лечение – хирургическое удаление опухоли, медикаментозная терапия.
Общие сведения
Карциноидный синдром – симптомокомплекс, наблюдающийся при потенциально злокачественных медленно растущих нейроэндокринных опухолях, которые могут возникать практически в любых органах. В 39% случаев новообразования, провоцирующие карциноидный синдром, локализуются в тонком кишечнике, в 26% — в аппендиксе, в 15% — в прямой кишке, в 1-5% — в других отделах толстого кишечника, в 2-4% — в желудке, в 2-3% — в поджелудочной железе, в 1% — в печени и в 10% — в бронхах. В 20% случаев карциноидные опухоли ЖКТ сочетаются с другими новообразованиями толстого кишечника. Карциноидный синдром обычно развивается в возрасте 50-60 лет, мужчины и женщины страдают одинаково часто.
Карциноид впервые был описан в конце XIX века. В 50-е годы прошлого века группа исследователей под руководством Вальденстрема составила расширенное описание гистологических и гистохимических особенностей карциноидных опухолей, а также доказала связь между такими новообразованиями и развитием карциноидного синдрома. В течение долгого времени карциноиды рассматривались как доброкачественные опухоли, однако исследования последних лет поколебали эту точку зрения. Было установлено, что, несмотря на медленный рост, образования обладают определенными признаками злокачественности и могут давать метастазы в отдаленные органы. Лечение карциноидного синдрома осуществляют врачи, работающие в области онкологии, эндокринологии, гастроэнтерологии, кардиологии, общей хирургии и других специальностей.
Карциноидный синдром
Причины карциноидного синдрома
Причиной развития карциноидного синдрома становится гормональная активность опухолей, происходящих из нейроэндокринных клеток АПУД-системы. Симптомы определяются изменением уровня различных гормонов в крови пациента. Обычно такие новообразования выделяют большое количество серотонина. Как правило, наблюдается увеличение продукции гистамина, простагландинов, брадикинина и полипептидных гормонов.
Карциноидный синдром возникает далеко не у всех больных с карциноидными опухолями. При карциноидах тонкой и толстой кишки данный синдром обычно развивается только после появления метастазов в печени. Это объясняется тем, что гормоны из кишечника с кровью поступают в печень через систему воротной вены, а затем разрушается печеночными ферментами. Метастазирование в печень приводит к тому, что продукты опухолевого метаболизма начинают напрямую поступать в общий кровоток через печеночные вены, не подвергаясь расщеплению в клетках печени.
При карциноидах, локализующихся в легких, бронхах, яичниках, поджелудочной железе и других органах, карциноидный синдром может развиваться до начала метастазирования, поскольку кровь от этих органов перед поступлением в системный кровоток не проходит через систему воротной вены и не подвергается «очистке» в ткани печени. Явно злокачественные новообразования вызывают карциноидный синдром чаще опухолей, не проявляющих признаков малигнизации.
Повышение уровня серотонина провоцирует диарею, боли в животе, мальабсорбцию и сердечную патологию. Как правило, при карциноидном синдроме наблюдается фиброзное перерождение эндокарда правой половины сердца. Левая половина сердца поражается редко, поскольку серотонин разрушается при прохождении крови через легкие. Увеличение количества брадикинина и гистамина вызывает приливы. Роль полипептидных гормонов и простагландинов в развитии карциноидного синдрома пока не выяснена.
Симптомы карциноидного синдрома
Самым распространенным проявлением карциноидного синдрома являются приливы. Этот симптом наблюдается у 90% больных. Отмечается внезапное, периодическое, приступообразное покраснение верхней половины туловища. Обычно гиперемия особенно ярко выражена в области лица, затылка и шеи. Пациенты с карциноидным синдромом предъявляют жалобы на ощущение жара, онемения и жжения. Приливы сопровождаются учащением сердечных сокращений и падением артериального давления. Возможны головокружения, обусловленные ухудшением кровоснабжения головного мозга. Во время приступов могут наблюдаться покраснение склер и слезотечение.
На начальных этапах развития карциноидного синдрома приливы появляются один раз в несколько дней или недель. В последующем их количество постепенно увеличивается до 1-2 или даже 10-20 раз в сутки. Длительность приливов при карциноидном синдроме может колебаться от 1-10 минут до нескольких часов. Обычно приступы возникают на фоне употребления алкоголя, пряной, жирной и острой пищи, физической нагрузки, психологического стресса или приема медикаментов, способствующих повышению уровня серотонина. Реже приливы развиваются спонтанно, без всяких видимых причин.
Диарея выявляется у 75% больных карциноидным синдромом. Возникает из-за усиления моторики тонкого кишечника под влиянием серотонина. Носит хронический персистирующий характер. Выраженность симптома может сильно различаться. Из-за мальабсорбции нарушаются все виды обмена (белковый, углеводный, жировой, водно-электролитный), развиваются гиповитаминозы. При длительно текущем карциноидном синдроме отмечаются сонливость, слабость мышц, быстрая утомляемость, жажда, сухость кожных покровов и снижение веса. В тяжелых случаях возникают отеки, остеомаляция, анемия и выраженные трофические изменения кожных покровов, обусловленные грубыми обменными расстройствами.
Сердечная патология обнаруживается у половины пациентов, страдающих карциноидным синдромом. Как правило, выявляется эндокардиальный фиброз, сопровождающийся поражением правой половины сердца. Фиброзные изменения становятся причиной несостоятельности трехстворчатого и легочного клапанов и провоцируют стеноз легочного ствола. Несостоятельность клапанов и стеноз легочной артерии при карциноидном синдроме могут повлечь за собой развитие сердечной недостаточности и застой в большом круге кровообращения, которые проявляются отеками нижних конечностей, асцитом, болями в правом подреберье из-за увеличения печени, набуханием и пульсацией вен шеи.
У 10% больных карциноидным синдромом наблюдаются явления бронхоспазма. Пациентов беспокоят приступы экспираторной одышки, сопровождающиеся свистящими и жужжащими хрипами. Еще одним достаточно распространенным проявлением карциноидного синдрома являются боли в животе, которые могут быть обусловлены механическим препятствием движению кишечного содержимого из-за роста первичной опухоли или возникновением вторичных очагов в брюшной полости.
Грозным осложнением карциноидного синдрома может стать карциноидный криз – состояние, возникающее во время оперативных вмешательств, сопровождающееся резким снижением артериального давления, учащением сердечных сокращений, выраженным бронхоспазмом и повышением уровня глюкозы в крови. Шок, возникший во время карциноидного криза, представляет непосредственную угрозу для жизни больного и может повлечь за собой летальный исход.
Диагностика карциноидного синдрома
Диагноз устанавливает онколог на основании характерных симптомов, данных внешнего осмотра и объективных исследований. В плазме крови выявляется повышенный уровень серотонина. В моче определяется высокое содержание 5-оксииндолуксусной кислоты. Для исключения ложноположительного результата в течение 3 дней до сдачи анализов пациенту с подозрением на карциноидный синдром рекомендуют воздержаться от приема продуктов, содержащих большое количество серотонина (грецких орехов, баклажанов, авокадо, помидоров, бананов и т. д.), и некоторых лекарственных препаратов.
В сомнительных случаях для стимуляции приливов проводят пробы с алкоголем, катехоламинами или глюконатом кальция. Для определения локализации опухоли и выявления метастазов больного с карциноидным синдромом направляют на КТ и МРТ внутренних органов, сцинтиграфию, рентгенографию, гастроскопию, колоноскопию, бронхоскопию и другие исследования. При наличии достаточных показаний может использоваться лапароскопия. Карциноидный синдром дифференцируют с системным мастоцитозом, приливами во время климакса и побочными эффектами при приеме некоторых лекарственных препаратов.
Лечение карциноидного синдрома
Основным методом лечения является хирургическое вмешательство. В зависимости от локализации и распространенности процесса возможно радикальное иссечение первичного очага или различные паллиативные операции. При карциноидном синдроме, обусловленном опухолями тонкого кишечника, обычно выполняют резекцию тонкой кишки вместе с участком брыжейки. При поражении толстого кишечника и новообразованиях, расположенных в области илеоцекального сфинктера, осуществляют правостороннюю гемиколэктомию.
При карциноидном синдроме, вызванном новообразованием в области аппендикса, проводят аппендэктомию. Некоторые онкологи дополнительно удаляют близлежащие лимфатические узлы. Паллиативные хирургические вмешательства показаны на этапе метастазирования, предусматривают удаление крупных очагов (как вторичных, так и первичного) для снижения уровня гормонов и уменьшения выраженности карциноидного синдрома. Еще одним способом уменьшить проявления карциноидного синдрома служит эмболизация или лигирование печеночной артерии.
Показанием к проведению химиотерапии при карциноидном синдроме является наличие метастазов. Кроме того, данный метод лечения применяют в послеоперационном периоде при поражении сердца, нарушениях функций печени и высоком уровне 5-оксииндолуксусной кислоты в моче. Чтобы избежать развития карциноидного криза, лечение начинают с малых доз препаратов, постепенно увеличивая дозировку. Эффективность химиотерапии при карциноидном синдроме невысока. Существенное улучшение отмечается не более чем у 30% пациентов, средняя продолжительность ремиссии составляет 4-7 месяцев.
В качестве симптоматической терапии при карциноидном синдроме назначают препараты-антагонисты серотонина: флуоксетин, сертралин, пароксетин и др. При опухолях, продуцирующих большое количество гистамина, применяют дифенгидрамин, ранитидин и циметидин. Для устранения диареи рекомендуют принимать лоперамид. Кроме того, при карциноидном синдроме широко используют ланреотид и октреотид, которые подавляют секрецию биологически активных веществ в области новообразования и позволяют существенно уменьшить проявления данного синдрома более чем у половины пациентов.
Прогноз при карциноидном синдроме определяется распространенностью и степенью злокачественности опухоли. При радикальном удалении первичного очага и отсутствии метастазов возможно полное выздоровление. При метастазировании прогноз ухудшается. Из-за медленного прогрессирования карциноида продолжительность жизни в таких случаях колеблется от 5 до 15 и более лет. Причиной летального исхода становятся множественные метастазы в отдаленные органы, истощение, сердечная недостаточность или кишечная непроходимость.
Источник
Карциноидные опухоли происходят из энтерохромаффинных клеток и наиболее часто поражают желудочно-кишечный тракт и легкие. Карциноидная болезнь сердца — это медленно растущая метастатическая опухоль, при которой первичная опухоль чаще всего локализуется в толстом кишечнике. Вовлечение сердца практически всегда связано с наличием метастазов в печени и продукцией опухолью биологически активных веществ, в том числе серотонина и брадикинина, которые отвечают за такие клинические проявления, как диарея и «приливы».
Инактивация серотонина и брадикинина происходит в легких; это объясняет тот факт, что в основном поражаются правые отделы сердца. Левые отделы сердца также могут вовлекаться в процесс (до 7% случаев), наиболее вероятно в связи с тем, что биологически активные субстанции через открытое овальное окно проникают из правого предсердия в левое или в связи с метастатическим отсевом из легких.
Основным анатомическим проявлением карциноида в сердце становится фиброз клапанов и эндокарда. Утолщение клапана при этом связано как с клеточной пролиферацией миофибробластов, так и с отложением депозитов экстрацеллюлярного матрикса (коллаген, миксоид и эластин). Наиболее часто в процесс вовлекаются трикуспидальный и пульмональный клапаны. Характерное утолщение (фиброз) и ограничение подвижности створок клапанов становится причиной развития тяжелой трикуспидальной регургитации, нередко — мягкого стеноза трикуспидального клапана и стеноза клапана легочной артерии различной степени выраженности.
Морфологическое исследование препаратов клапанов, полученных при кардиохирургическом лечении 75 больных с карциноидом сердца в клинике Мейо, подтверждает тот факт, что клапанная дисфункция в 100% случаев связана с наличием карциноидных бляшек и сопутствующим утолщением и укорочением створок. Изолированная недостаточность была наиболее частым видом дисфункции клапанов и выявлялась в 80% случаев поражения трикуспидального клапана, в 97% случаев вовлечения в процесс митрального клапана и в 96% случаев повреждения аортального клапана. Патология клапана легочной артерии чаще всего наблюдалась в виде сочетания стеноза и регургитации (в 52% случаев), реже в виде изолированной недостаточности (30%).
Вышеописанные морфологические изменения клапана, поврежденного карциноидом, с большой вероятностью могут быть выявлены при проведении двухмерной ЭхоКГ. Створки трикуспидального клапана при этом выглядят утолщенными и укороченными, подвижность их ограничена, а смыкание неполное.
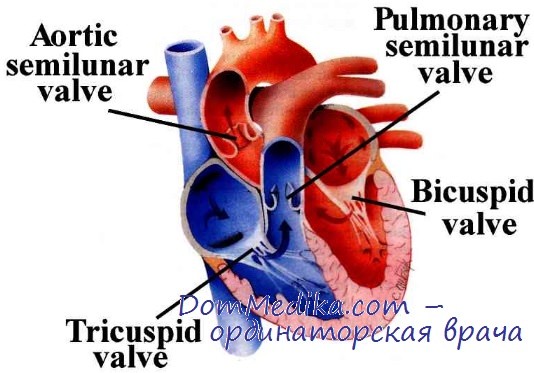
При проведении допплерографии выявляется тяжелая трикуспидальная регургитация. Гемодинамически значимая недостаточность трикуспидального клапана приводит к объемной перегрузке правого желудочка, увеличению его объема и аномальному движению межжелудочковой перегородки, которые также могут быть обнаружены при проведении ЭхоКГ. Толщина стенок желудочков у пациентов с карциноидной болезнью сердца, как правило, остается нормальной.
В свою очередь, диагностика патологии клапана легочной артерии при помощи трансторакальной ЭхоКГ обычно сопряжена с определенными техническими трудностями. Нередко для определения анатомии клапана легочной артерии и гемодинамических сдвигов, а также степени выраженности стеноза требуется чреспищеводная ЭхоКГ. Основной позицией при этом является апикальная по длинной оси выходного тракта правого желудочка.
Иногда при проведении чреспищеводной ЭхоКГ удается увидеть карциноидные бляшки, расположенные на поверхности эндокарда правых камер сердца. У пациентов со стенозом клапана легочной артерии допплерография нередко выявляет быстрый рост диастолического давления в правом желудочке. Важную роль при проведении ЭхоКГ пациентам с карциноидной болезнью сердца играет субкостальный доступ. Ультразвуковое исследование выявляет метастатическое поражение печени, а при проведении допплерографии печеночных вен обнаруживают значимое изменение систолического кровотока вследствие тяжелой трикуспидальной регургитации.
Кроме того, карциноидное поражение сердца может проявляться в виде метастатической опухоли в миокарде. В 40% случаев при этом поражается правый желудочек, в 53% — левый, реже — в 7% — межжелудочковая перегородка. В среднем размер опухоли составляет 1,8 х 1,2 см.
В целом, признаки карциноидной болезни сердца, обнаруживаемые при проведении двухмерной ЭхоКГ, вполне конкретны и с большой вероятностью могут быть отдифференцированы от поражений правых отделов сердца при других состояниях, являющихся причинами правожелудочковой недостаточности (аномалия Эбштейна, инфаркт и повреждение правого желудочка, дисплазия трехстворчатого клапана и тяжелая трикуспидальная регургитация вследствие клапанных аномалий).
В редких случаях поражение клапанов сердца, напоминающее изменения при карциноиде, может развиться при избыточном приеме алкалоидов спорыньи и комбинированных лекарственных препаратов. Темп прогрессирования карциноидной болезни сердца коррелирует с повышением пикового уровня 5-гидроксииндолацетатной кислоты в моче и предшествующей химиотерапией.
— Читать «Трикуспидальный стеноз. Причины, диагностика»
Оглавление темы «Пороки сердца. Эхокардиография»:
- Поражение трехстворчатого клапана при карциноидном синдроме. Клиника, диагностика
- Трикуспидальный стеноз. Причины, диагностика
- Недостаточность трехстворчатого клапана. Причины, диагностика
- Сочетанные и комбинированные пороки сердца. Причины, диагностика
- Лечение больных с аортальной недостаточностью. Тактика
- Лечение митральных пороков сердца. Тактика
- Режимы эхокардиографических исследований. Возможности
- Допплеровское исследование при ЭхоКГ. Варианты, возможности
- Тканевой след и оценка деформации миокарда при эхокардиографии. Варианты, возможности
- Оценка размеров желудочков при эхокардиографии. Показатели нормы
Источник
г) в выносящем тракте правого желудочка
д) в левом предсердии
031. Для оптимальной визуализации и оценки состояния диастолического трансмитрального кровотока при эхокардиографическом исследовании используется следующая позиция:
а) парастернальная позиция — короткая ось на уровне корня аорты
б) супрастернальная короткая ось
в) апикальная четырехкамерная
г) парастернальная длинная ось левого желудочка
д) парастернальная короткая ось левого желудочка на уровне конца папиллярных мышц
032. Струю аортальной регургитации при допплеровском эхокардиографическом исследовании оценивают, установив контрольный объем в следующей точке:
а) в правом желудочке
б) в правом предсердии
в) в выносящем тракте левого желудочка
г) в выносящем тракте правого желудочка
д) в левом предсердии
033. Состояние брюшного отдела аорты оценивают при эхокардиографическом исследовании в следующей стандартной позиции:
а) парастернальная позиция — короткая ось на уровне корня аорты
б) супрастернальная короткая ось
в) апикальная четырехкамерная
г) парастернальная длинная ось левого желудочка
д) субкостальная
034. Состояние нижней полой вены оценивают при эхокардиографическом исследовании в следующей стандартной позиции:
а) парастернальная позиция короткая ось на уровне корня аорты
б) супрастернальная короткая ось
в) апикальная четырехкамерная
г) парастернальная длинная ось левого желудочка
д) субкостальная
035. Диаметр нижней полой вены в норме составляет:
а) не менее 12 мм
б) 12-20 мм
в) не более 25 мм
г) 25-30 мм
д) более 30 мм
036. Сократительную способность миокарда левого желудочка при эхокардиографическом исследовании можно оценить в следующих позициях:
а) парастернальная позиция — короткая ось на уровне конца створок митрального клапана
б) парастернальная позиция — короткая ось на уровне папиллярных мышц
в) апикальная четырехкамерная
г) апикальная двухкамерная
д) верно все
037. В норме передне-задний размер короткой оси левого желудочка в систолу уменьшается на:
а) на 10% и менее
б) на 20%
в) на 15 %
г) на 30% и более
д) на 15-20 %
038. Расстояние от пика Е открытия передней створки митрального клапана до межжелудочковой перегородки при эхокардиографическом исследовании не должно превышать:
а) 2 мм
б) 5-10 мм
в) 10-15 мм
г) 15-20 мм
д) более 20 мм
039. Амплитуда движения корня аорты в систолу при эхокардиографическом исследовании составляет:
а) 5-7 мм
б) 2-5 мм
в) менее 2 мм
г) более 7 мм
д) 2-7 мм
040. Нарушение глобальной сократимости левого желудочка характерно для:
а) постинфарктного кардиосклероза
б) дилатационной кардиомиопатии
в) декомпенсации порока
г) верно все
д) все неверно
041. Для крупноочагового трансмурального инфаркта миокарда характерно нарушение локальной сократимости в виде:
а) гипокинезии
б) акинезии
в) дискинезии
г) гибернации
д) оглушенности
042. Для интрамурального инфаркта миокарда характерно нарушение локальной сократимости в виде:
а) гипокинезии
б) акинезии
в) дискинезии
г) гибернации
д) оглушенности
043. Уменьшение размеров правого желудочка может быть признаком:
а) декомпенсированного порока.
б) бактериального эндокардита.
в) тромбоэмболии.
г) гиповолемии
д) гиперволемии
044. Для аневризмы левого желудочка характерно при эхокардиографическом исследовании нарушение локальной сократимости в виде:
а) гипокинезии
б) акинезии
в) дискинезии
г) гибернации
д) оглушенности
045. При дискинезии миокарда выявляют следующий вариант движения стенок левого желудочка:
а) отсутствие сокращения
б) движение навстречу друг другу
в) систолическое выбухание
г) диастолическое выбухание
д) верно все
046. При акинезии миокарда выявляют следующий вариант движения стенок левого желудочка:
а) отсутствие сокращения
б) движение навстречу друг другу
в) систолическое выбухание
г) диастолическое выбухание
г) верно все
047. Острый крупноочаговый инфаркт миокарда может сопровождаться:
а) дилатацией левых отделов сердца
б) митральной регургитацией
в) пристеночным тромбозом
г) все верно
д) все неверно
048. Для гипертрофической обструктивной кардиомиопатии характерна при эхокардиографическом исследовании следующая форма потока в выносящем тракте левого желудочка:
а) уменьшение времени выброса
б) смещение пика скорости во вторую половину систолы
в) уменьшение скорости потока
г) увеличение скорости потока
д) верно б) и г)
049. Эхокардиографическими признаками острого инфаркта миокарда правого желудочка являются:
а) дилатация нижней полой вены
б) трикуспидальная регургитация
в) нарушение глобальной сократимости правого желудочка
г) дилатация правого желудочка
д) верно все
050. Форма движения передней створки митрального клапана при исследовании в М-модальном режиме имеет следующий вид:
а) W-образный
б) V-образный
в) М — образный
г) форму плато
д) не определяется
051. Для стеноза митрального клапана характерно:
а) наличие спаек по комиссурам
б) ограничение подвижности створок
в) однонаправленное движение створок
г) уменьшение площади митрального отверстия
д) верно все
052. Площадь митрального отверстия при стенозе рассчитывают:
а) планиметрически
б) по времени полуспада градиента давления
в) по максимальному градиенту давления между левыми предсердием и желудочком
г) верно все
д) все неверно
053. Площадь митрального отверстия в норме составляет:
а) 4-6 см2;
б) 1,5-2 см2
в) 2-4 см2
г) 1,0 см2
д) менее 1,0 см2
054. Площадь митрального отверстия при незначительном митральном стенозе составляет:
а) 1,1-1,5 см2
б) более 2,0 см2
в) 1,6-2,0 см2
г) менее 0,8 см2
д) 0,8-1,0 см2
055. Площадь митрального отверстия при умеренном митральном стенозе составляет :
а) 1,1-1,5 см2
б) более 2,0 см2
в) 1,6-2,0 см2
г) менее 0,8 см2
д) 0,8-1,0 см2
056. Площадь митрального отверстия при значительном митральном стенозе составляет:
а) 1,1-1,5 см2
б) более 2,0 см2
в) 1,6-2,0 см2
г) менее 0,8 см2
д) 0,8-1,0 см2
057. Площадь митрального отверстия при выраженном митральном стенозе составляет:
а) 1,1-1,5 см2
б) более 2,0 см2
в) 1,6-2,0 см2
г) менее 0,8 см2
д) 0,8-1,0 см2
058. Площадь митрального отверстия при критическом митральном стенозе составляет:
а) 1,1-1,5 см2
б) более 2,0 см2
в) 1,6-2,0 см2
г) менее 0,8 см2
д) 0,8-1,0 см2
059. Дополнительные наложения на створках митрального клапана могут свидетельствовать о:
а) инфекционном эндокардите
б) отрыве хорд
в) кальцификации створок
г) миксоматозной дегенерации
д) верно все
060. Вегетации небольших размеров при инфекционном эндокардите составляют в диаметре:
а) менее 5 мм
б) 4-7 мм
в) 5-10 мм
г) более 10 мм
д) верно все
061. Вегетации умеренных размеров при инфекционном эндокардите составляют в диаметре:
а) менее 5 мм
б) 4-7 мм
в) 5-10 мм
г) более 10 мм
д) верно все
062. Вегетации больших размеров при инфекционном эндокардите составляют в диаметре:
а) менее 5 мм
б) 4-7 мм
в) 5-10 мм
г) более 10 мм
д) верно все
063. При эхокардиографическом исследовании у больных с вегетациями больших размеров при инфекционном эндокардите диагностируют:
а) дилатацию камер сердца
б) наличие регургитации
в) выпот в полости перикарда
г) нарушение целостности хордального аппарата пораженного клапана
д) верно все
064. Причиной митральной регургитации могут стать:
а) проллапс митрального клапана
б) ишемическая болезнь сердца
в) ревматическая болезнь сердца
г) инфекционный эндокардит
д) верно все
065. Открытие аортального клапана при незначительном стенозе равно:
а) 10-12мм
б) менее 10 мм
в) 12 мм
г) 12-14 мм
д) 15-17 мм
066. Площадь аортального отверстия при незначительном стенозе равна:
а) менее 1,0 см2
б) 1,1-1,6 см2
в) 1,7 см2 и более
г) все вышеперечисленные
д) ни один из перечисленных
067. Площадь аортального отверстия при значительном стенозе равна:
а) менее 1,0 см2
б) 1,1-1,6 см2
в) 1,7 см2 и более
г) 0,5-1,4 см2
д) 0,7-1,2 см2
068. Площадь аортального отверстия при выраженном стенозе равна:
а) менее 1,0 см2
б) 1,1-1,6 см2
в) 1,7 см2 и более
г) 0,5-1,4 см2
д) 0,7-1,2 см2
069. Причиной аортальной регургитации могут явиться:
а) двухстворчатый аортальный клапан
б) аневризма восходящего отдела аорты
в) ревматическая болезнь сердца
г) инфекционный эндокардит
д) верно все
070. Причиной аортального стеноза могут явиться:
а) атеросклеротическое поражение аортального клапана
б) миксоматозная дегенерация
в) ревматическая болезнь сердца
г) инфекционный эндокардит
д) верно все
071. Аневризма восходящего отдела аорты с отслойкой интимы сопровождается:
а) аортальной регургитацией
б) аортальным стенозом
в) митральной регургитацией
г) митральным стенозом
д) трикуспидальной регургитацией
072. Причиной трикуспидальной регургитации могут явиться:
а) легочная гипертензия
б) инфаркт правого желудочка
в) электрод в полости правого желудочка
г) аномалия Эбштейна
д) верно все
073. В первую очередь при карциноидном синдроме поражается……….. клапан.
а) аортальный
б) митральный
в) трикуспидальный
г) легочной артерии
д) верно все
074. Для стеноза трикуспидального клапана характерно:
а) замедление потока крови через него
б) ускорение потока крови через него
в) аортальная регургитация
г) митральная регургитация
д) легочная регургитация
075. Диастолическое давление в легочной артерии может быть измерено как:
а) диастолический градиент давления между легочной артерией и правым желудочком давление в правом предсердии
Источник
