Узелковый фасциит код по мкб
Содержание
- Описание
- Причины
- Симптомы
- Дифференциальная диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Фасциит.

Фасциит
Описание
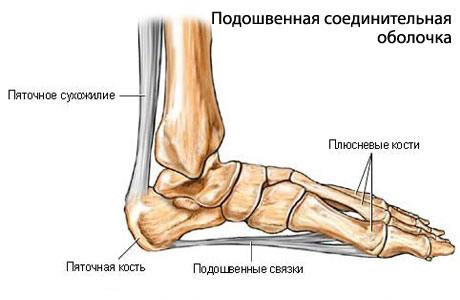
Плантарный фасциит — заболевание, основным симптомом которого является боль в пятке, возникающая или усиливающаяся при нагрузке. В большинстве случаев болевой синдром обусловлен воспалительно-дегенеративными изменениями плантарной (подошвенной) фасции. Реже пяточная боль непосредственно связана с травматизацией окружающих мягких тканей костными разрастаниями. Это заболевание ещё также имеет простонародное название пяточная шпора или шпора на пятке, хотя этот термин не совсем верен, ведь пяточная шпора (костный нарост) – это следствие плантарного фасциита.
Причины
Подошвенная фасция прикрепляется к пяточному бугру и головкам плюсневых костей, поддерживая продольный свод стопы. В вертикальном положении человека приблизительно половина массы его тела оказывает давление на плантарную фасцию, при этом наибольшее напряжение испытывают её ткани в месте прикрепления к пяточному бугру. В связи с постоянной нагрузкой возможны микронадрывы фасции, которые в норме регрессируют самостоятельно. Однако, в некоторых случаях постоянная микротравматизация может послужить причиной хронического асептического воспаления с болевым синдромом. На фоне плантарного фасциита, в качестве компенсаторной реакции, возможно образование краевых костных разрастаний, получивших название «пяточных шпор».
Фасциитом преимущественно страдают люди старше 40 лет, причем больше к этому заболеванию предрасположены женщины. Вероятность развития пяточных шпор увеличивают лишний вес, проблемы с позвоночником, артриты, плоскостопие, заболевания крупных суставов ног, травмы пяточной кости, подагра, нарушение кровообращения ног. Также плантарный фасциит встречается у спортсменов при длительных нагрузках в области пятки.
Симптомы
Ведущий симптом плантарного фасциита — боли в пяточной области, возникающие или усиливающиеся при нагрузке. Болевые ощущения более выражены в утренние часы. В большинстве случаев для диагностики плантарного фасциита достаточно анализа жалоб пациента, физикального осмотра и рентгенографии, позволяющих выявить наличие пяточной шпоры.
Дифференциальная диагностика
Отсутствие пяточной шпоры в совокупности с пяточной болью требуют дифференциального диагноза, в первую очередь, с системными воспалительными заболеваниями (ревматоидный артрит, синдром Рейтера и ), которые также могут дебютировать пяточной болью.
Лечение
Лечение плантарного фасциита заключается в обеспечении разгрузки применением различного рода стелек и подпятников, физиотерапевтическом комплексном лечении направленном на устранение воспаления мягких тканей и размягчение «шпоры»: ультразвуковая терапия, низкоинтенсивная лазерная терапия, местное введение кортикостероидов (дипроспан, флостерон), рентгенотерапия, грязевые аппликации, минеральные ванны. При наличии пяточных шпор больших размеров показано проведение ударно-волновой терапии, при которой костный вырост разрушается направленным воздействием звуковой волновой энергии. При отсутствии эффекта от вышеперечисленных методов, применяют оперативное лечение — удаление костного выроста хирургическим путем и иссечение измененных тканей.
Для уменьшения давления при ходьбе на пяточную область и поддержания продольного свода стопы пациентам рекомендуется использовать ортопедические стельки-супинаторы и специальные мягкие вкладыши с углублением в центре пятки. Часто больным также помогает массаж и лечебная физкультура, направленная на устранение причин пяточной шпоры. Причины в данном случае связаны с укорачиванием и жесткостью соединительных тканей ступни и голени (фасций, сухожилий ). Их растягивают специальными физическими упражнениями (особенно по утрам) чтобы потом при ходьбе не происходили микроразрывы в области стопы. Больным рекомендуется вести активный образ жизни, но избегать перегрузок стопы, также вовремя лечить плоскостопие и артриты. Людям с избыточным весом следует сбросить вес чтобы уменьшить нагрузки на стопу.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 25 сентября 2018;
проверки требуют 12 правок.
Иное название этого понятия — «Шпора»; см. также другие значения.
Плантарный фасциит (подошвенный фасциоз) — это заболевание, обусловленное воспалительно-дегенеративными изменениями плантарной (подошвенной) фасции.
Подошвенный фасциит является наиболее распространенной причиной боли в пятке, которая особенно сильно ощущается в начале ходьбы (утром при первых шагах). Кроме того, при подошвенном фасциите может болеть свод стопы и лодыжка.
Характеризуется появлением боли в месте прикрепления подошвенной фасции к пяточной кости (пяточная энтезопатия), которая может иррадиировать вдоль медиального края подошвенной фасции. Диагностика основывается на клинических данных.
Этиология[править | править код]
Обычная причина плантарного фасциита – укорочение или контрактура икроножных мышц и подошвенной фасции. Факторами риска заболевания являются малоподвижный образ жизни, ожирение, работа, требующая длительного нахождения в положении сидя, очень высокий или низкий свод стопы и постоянное ношение обуви на высоком каблуке. Заболевание характерно для бегунов и танцоров, а также для людей, работа которых связана с длительным пребыванием в положении стоя или с длительной ходьбой по твердой поверхности.
С подошвенным фасциитом ассоциируются ожирение, РА, реактивный артрит и псориатический артрит. Его развитию могут способствовать многократные инъекции глюкокортикоидов, которые индуцируют дегенеративные изменения фасции и атрофию пяточной жировой подушки.
Патогенез[править | править код]
Подошвенная фасция (апоневроз) прикрепляется к пяточному бугру и головкам плюсневых костей, поддерживая продольный свод стопы. В вертикальном положении человека приблизительно половина массы его тела оказывает давление на эту фасцию, при этом наибольшее напряжение испытывают ткани в месте прикрепления к пяточному бугру. В связи с постоянной нагрузкой возможны микронадрывы фасции, которые в норме регрессируют самостоятельно. Однако в некоторых случаях постоянная микротравматизация может послужить причиной хронического асептического воспаления с болевым синдромом. На фоне плантарного фасциита, в качестве компенсаторной реакции, возможно образование краевых костных разрастаний (остеофитов), получивших название «пяточных шпор».
Пяточной шпорой преимущественно страдают люди старше 40 лет, причём больше к этому заболеванию предрасположены женщины.[1] Вероятность развития пяточных шпор увеличивают лишний вес, проблемы с позвоночником, артриты, плоскостопие, заболевания крупных суставов ног, травмы пяточной кости, подагра, нарушение кровообращения ног.[1] Также плантарный фасциит встречается у спортсменов при длительных нагрузках в области пятки.[1]
Симптомы и дифференциальный диагноз[править | править код]
Краевой остеофит пяточной кости (пяточная шпора) на рентгенограмме стопы
Ведущий симптом плантарного фасциита — боли в пяточной области, возникающие или усиливающиеся при нагрузке. Болевые ощущения более выражены в утренние часы. В большинстве случаев для диагностики плантарного фасциита достаточно анализа жалоб пациента, физикального осмотра и рентгенографии, позволяющих выявить наличие пяточной шпоры. Отсутствие пяточной шпоры в совокупности с пяточной болью требуют дифференциального диагноза, в первую очередь, с системными воспалительными заболеваниями (ревматоидный артрит, синдром Рейтера и др.), которые также могут дебютировать пяточной болью. Фасциит может осложняться переломами остеофитов.
Лечение[править | править код]
Лечение плантарного фасциита заключается в обеспечении разгрузки применением различного рода стелек и подпятников, физиотерапевтическом комплексном лечении, направленном на устранение воспаления мягких тканей и размягчение «шпоры»: массаж, различные согревающие растирки, грязевые аппликации, тёплые и минеральные ванны. В более сложных случаях применяется ультразвуковая терапия, низкоинтенсивная лазерная терапия, ударно-волновая терапия, местное введение кортикостероидов (дипроспан, флостерон), гамма-терапия при помощи радиотерапевтических установок используемых в онкологии, (например, РОКУС—АМ.) При отсутствии эффекта от вышеперечисленных методов применяют оперативное лечение — удаление костного выроста хирургическим путём (эндоскопическим или открытым методом) и иссечение измененных тканей.
Иногда больным также помогает лечебная физкультура и массаж, направленные на устранение причин пяточной шпоры. Причины в данном случае связаны с укорачиванием и жёсткостью соединительных тканей ступни и голени (фасций, сухожилий и т. д.). Их растягивают специальными физическими упражнениями (особенно по утрам) чтобы потом при ходьбе не происходили микроразрывы в области стопы.[2] Больным рекомендуется вести активный образ жизни, но избегать перегрузок стопы, также вовремя лечить плоскостопие и артриты. Людям с избыточным весом его следует сбросить, чтобы уменьшить нагрузки на стопу.
Для уменьшения давления при ходьбе на пяточную область и поддержания продольного свода стопы пациентам рекомендуется использовать ортопедические стельки-супинаторы и специальные мягкие вкладыши с углублением в центре пятки. Также существуют специальные протезы-приспособления (ортезы), которые имеют форму сапога, и стопа в них жёстко фиксирована под углом к голени.[3] Их надевают на ночь, что позволяет растянуть плантарную фасцию и добиться правильного срастания микроразрывов во время сна.
Положительный результат в лечении дают также физиотерапевтические процедуры электрофорез и ультразвук.
Ссылки[править | править код]
- Корж Н. А., Прозоровский Д. В. Современные аспекты диагностики и лечения некоторых болевых синдромов стопы у взрослых. Здоров’я України (27 июня 2013). Дата обращения 3 января 2014.
Примечания[править | править код]
Источник
Рубрика МКБ-10: M72.6
МКБ-10 / M00-M99 КЛАСС XIII Болезни костно-мышечной системы и соединительной ткани / M60-M79 Болезни мягких тканей / M70-M79 Другие болезни мягких тканей / M72 Фибробластические нарушения
Определение и общие сведения[править]
Некротизирующий фасциит
Некротизирующий фасциит — инфекционно-воспалительное заболевание мягких тканей с поражением фасциальных футляров. Летальность при этой патологии достигает 30-50%.
Этиология и патогенез[править]
В большинстве случаев заболевание вызвано ассоциацией β-гемолитического стрептококка группы А с анаэробными грамположительными кокками, аэробными грамотрицательными палочками и бактероидами (Streptococcus spp., E. coli, Citrobacter freundii, Klebsiella pneumonia, Enterobacter cloacae, Serratia marcescens, Proteus mirabilis, Bacteroides spp., Peptococcus, Peptostreptococcus, Fusobacterium). Каждый из этих возбудителей, за исключением β-гемолитического стрептококка группы А, самостоятельно редко вызывает некротизирующий фасциит.
К развитию данного заболевания приводят повреждения кожных покровов, различные по тяжести, в том числе лёгкие травмы, укусы насекомых, животных и человека. Из «местного» очага гнойной инфекции (абсцесс, гидраденит, мастит, пролежни) при неполной его санации процесс может распространиться на фасции. В последние годы нередки случаи некротизирующего фасциита в эстетической хирургии.
Патогенез
Заболевание возникает при проникновении ассоциации возбудителей, обладающих синергизмом, в подкожную клетчатку и фасцию. В результате тромбоза кожных сосудов, проходящих через фасцию, быстро прогрессирует инфекционная деструкция нижележащих мягких тканей с последующим некрозом кожи. При некротизирующем фасциите, в отличие от клостридиальной инфекции (так называемой газовой флегмоны), в процесс не вовлечён мышечный массив.
Стрептококковый некротизирующий фасциит характеризуется эндогенной интоксикацией с развитием тяжёлого сепсиса. В этом случае микробный агент — β-гемолитический стрептококк группы А (Streptococcus pyogenes), который продуцирует гемолизины, стрептолизины О и S, а также лейкоцидины.
Клинические проявления[править]
Заболевание начинается с сильных болей в поражённом сегменте туловища или конечности. Постепенно, иногда в течение нескольких часов, нарастает отёк и инфильтрация тканей с нерезкой гиперемией кожи, а к концу первых суток на фоне гиперемии появляются пузыри с серозным и геморрагическим содержимым. Одновременно образуются очаговые некрозы кожи, иногда сливные, быстро увеличивающиеся в размерах.
В случае менее инвазивного патологического процесса диагностика на ранних стадиях часто затруднена из-за отсутствия внешних признаков инфекции. Чтобы как можно раньше распознать заболевание, важно провести тщательное физикальное обследование пациента. Отмечают общее недомогание, учащение пульса, гипертермию. Важный симптом некротизирующего фасциита — анестезия кожи, обусловленная гибелью нервов в нижележащих поражённых тканях. Некоторые пациенты отмечают боль в месте поражения, очаговые гиперемию, повышение температуры и отёчность.
Лабораторные показатели. Часто наблюдают тромбоцитопению, иногда гипокальциемию (сопровождается мышечными подёргиваниями). У всех пациентов развивается нейтрофильный лейкоцитоз. Постоянные признаки некротизирующего фасциита:
— лейкоцитоз более 14×109/л;
— уровень натрия в плазме крови ниже 135 ммоль/л;
— концентрация мочевины свыше 150 мг/л.
Пузыри, некроз кожи, серозно-гнойный экссудат и неприятный запах — поздние проявления некротизирующего фасциита. У большинства пациентов развивается гипопротеинемия и гипоальбуминемия; дефицит водного сектора и электролитов (без их потери). Формирование отёка ведёт к гиповолемии и, как следствие, к гипотензии.
Неблагоприятные лабораторные признаки:
— уровень креатинина в сыворотке более 20 мг/л;
— повышенный уровень молочной кислоты в крови.
При тяжёлом течении заболевания общее состояние пациентов прогрессивно ухудшается: появляется озноб с гектической лихорадкой, нарастает токсическая энцефалопатия, помутнение сознания. Прогрессирует тахикардия (в запущенных случаях ЧСС достигает 130-150 в минуту), систолическое АД снижается до 60-90 мм рт.ст., частота дыхательных движений достигает 28-40 в минуту. Развивается олигурия.
Некротизирующий фасциит: Диагностика[править]
Дифференциальный диагноз[править]
Некротизирующий фасциит: Лечение[править]
Принцип активной хирургической тактики у больных с некротическими инфекциями мягких тканей заключается в радикальной хирургической обработке очага инфекции с иссечением всех нежизнеспособных тканей. Чрезвычайная важность этого хирургического принципа подтверждена тысячами спасённых жизней. Хирургическое вмешательство необходимо провести в максимально ранние сроки сразу же после установления диагноза.
Операцию выполняют под наркозом. Хирургический доступ делают широким и значительно превышающим границы некротизированной и гиперемированной кожи. Нередко разрезы достигают в длину 40-50 см и более. Проводят тщательную ревизию с широкой мобилизацией кожно-жировых и фасциальных лоскутов. Отёчная, грязно-серого цвета, пропитанная мутным гноевидным экссудатом подкожная жировая клетчатка при некротизирующем фасциите без особого труда отделяется от фасции.
Для создания адекватного алгоритма комплексной интенсивной терапии и прогнозирования течения заболевания необходимо интраоперационно определить площадь поражения тканей. На практике это решается с помощью ладони, площадь которой ориентировочно составляет 1% поверхности тела, или 160-180 см2.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
«Клиническая хирургия. В 3 т. Том 1 [Электронный ресурс] : национальное руководство / Под ред. В.С. Савельева, А.И. Кириенко. — М. : ГЭОТАР-Медиа, 2008. — (Серия «Национальные руководства»).» — https://old.rosmedlib.ru/book/ISBN9785970406748.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Все материалы
Клинические протоколы МЗ РК
ҚР ДСӘДМ клиникалық хаттамалар
Клинические рекомендации МЗ РФ
Клинические протоколы МЗ РБ
Международные клинические руководства
Обзорные статьи по заболеваниям
- Ещё
Клинические протоколы МЗ РК — 2020
Клинические протоколы МЗ РК — 2019
Клинические протоколы МЗ РК — 2018
Клинические протоколы МЗ РК — 2017
ҚР ДСӘДМ клиникалық хаттамалар — 2017
Клинические протоколы МЗ РК — 2016
Клинические протоколы МЗ РК — 2015
Клинические протоколы МЗ РК — 2014
ҚР ДСӘДМ клиникалық хаттамалар — 2014
Клинические протоколы МЗ РК — 2013
Архив — Клинические протоколы МЗ РК — 2012 (Приказы №883, №165)
Архив — Клинические протоколы МЗ РК (Протокол №8 от 17.04.2012 г., Экспертный совет МЗ РК)
Архив — Клинические протоколы МЗ РК — 2010 (Приказ №239)
Архив — Клинические протоколы МЗ РК — 2007 (Приказ №764)
Архив — Аурулардың диагностикасы және емдеу хаттамалары (Приказ №764, 2007, №165, 2012)
Архив — Протоколы диагностики и лечения Министерства здравоохранения Республики Казахстан (2006, устар.)
Клинические протоколы (Беларусь)
Клинические рекомендации РФ (Россия)
Международные клинические руководства для использования в РК
Источник
