Ушиб поясничного отдела корешковый синдром
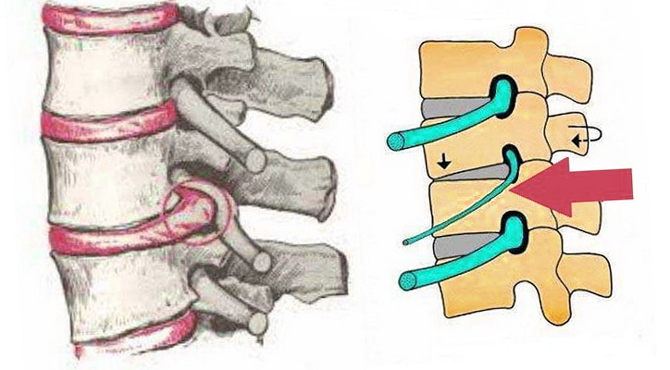
Корешковый синдром поясничного отдела позвоночника – распространенное осложнение разнообразных дегенеративных дистрофических патологий. Поражаются корешковые нервы – волокна, отходящие от структуры спинного мозга через фораминальные отверстия. Они отвечают за иннервацию определённых участков тела. При компрессии воспаляются и дают выраженный болевой синдром, который сопровождается характерной неврологической клиникой. Это может быть онемение, ощущение ползающих мурашек, парестезии, иррадиация боли по ходу иннервации защемленной ветви.
Диагностикой и лечением корешкового синдрома занимается исключительно врач невролог. Поэтому при появлении характерных симптомов корешкового синдрома поясничного отдела, для лечения необходимо как можно быстрее обратиться к этому доктору. Участковый врач терапевт не обладает достаточной компетенцией для того, чтобы проводить эффективное и безопасное лечение. Обычно терапевт при появлении характерных клинических признаков все равно устанавливает диагноз остеохондроз и назначает соответствующую противовоспалительную нестероидную терапию. Это мало чем помогает пациенту. По мере того, как защемленное нервное волокно атрофируется, боль действительно становится меньше по интенсивности. Но это не имеет ничего общего с полноценным лечением.
После подобного лечения корешкового синдрома симптомы действительно проходят, однако сохраняются неврологические признаки неблагополучия. С течением времени они могут привести к нарушению функции внутренних органов брюшной полости и малого таза, развитию варикозного расширения вен нижних конечностей, утрате способности самостоятельно передвигаться и т.д.
Корешковый синдром поясничного отдела не является самостоятельным заболеванием, поэтому проводить его изолированное лечение невозможно. Есть патологические изменения в тканях позвоночного столба, которые провоцируют компрессию и воспаление корешков. Только после устранения этих патологических изменений возможно избавление от корешкового синдрома.
Причины корешкового синдрома позвоночника
Разбирать потенциальные причины синдрома корешков позвоночника необходимо с экскурса в азы анатомии и физиологии. Позвоночный столб – это центральная опора всего тела, на неё приходится максимальная амортизационная и физическая нагрузка. Помимо этого позвоночник человека является защитой и проводником для спинного мозга. Спинномозговой канал надежно защищен от механического повреждения костными структурами тел позвонков и их дугообразных отростков.
От спинного мозга через фораминальные отверстия отходят корешковые нервы, которые разветвляясь, обеспечивают иннервацию отдельных участков тела. Они же регулируют работу внутренних органов.
Безопасность от сдавливания телами соседних позвонков корешковым нервам обеспечивают в большей мере межпозвоночные хрящевые диски. Они принимают на себя 90 % амортизационной нагрузки и эффективно распределяют её по всему позвоночному столбу. Межпозвоночные диски состоят из внешнего фиброзного кольца и внутреннего пульпозного ядра. Эти ткани не имеют собственной кровеносной сети капилляров. Поступление в них жидкости и питательных веществ может осуществляться только при диффузном обмене с окружающими мышцами. Если на спину человека не оказывается достаточной физической нагрузки, то диффузный обмен останавливается.
Происходят следующие дегенеративные изменения в тканях:
- хрящевая ткань фиброзного кольца обезвоживается и утрачивает свою эластичность;
- при движении она не справляется с задачей перераспределения амортизационной нагрузки и покрывается сеточкой мелких трещин;
- они заполняются солями кальция, формируются остеофиты;
- утрачивается способность полноценно усваивать жидкость, выделяемую мышцами при физической нагрузке;
- фиброзное кольцо начинает забирать жидкость из расположенного внутри него студенистого тела пульпозного ядра;
- пульпозное ядро уменьшается в объёме и утрачивает возможность распределения амортизационной нагрузки;
- межпозвоночный диск утрачивает свою физиологическую высоту и увеличивается по площади (стадия протрузии);
- при чрезмерной физической нагрузке происходит разрыв фиброзного кольца, но пульпозное ядро через него не проходит (стадия экструзии);
- при дальнейшем разрушении фиброзного кольца происходит выход пульпозного ядра за пределы фиброзного кольца полностью или частично (стадия межпозвоночной грыжи).
Все эти негативные изменения приводят неизбежно к тому, что развивается корешковый синдром позвоночника. Впрочем, не только остеохондроз вызывает корешковый синдром, существуют и другие вероятные причины появления данного состояния. К ним можно отнести следующие заболевания:
- болезнь Бехтерева или анкилозирующий спондилит;
- системная красная волчанка и склеродермия, ревматоидный спондилоартрит;
- спондилолистез (смещение тел позвонков);
- рубцовая деформация связочного и сухожильного аппарата после перенесенных травм позвоночного столба;
- компрессионный перелом позвоночника;
- подвывих позвонка;
- искривление позвоночника и нарушение осанки;
- опухоли, расположенные в местах выхода корешковых нервов через фораминальные отверстия в позвонках;
- туберкулез, полиомиелит, сифилис и другие опасные заболевания позвоночника и спинного мозга.
Провокационными факторами являются:
- избыточная масса тела – увеличивается амортизационная нагрузка на межпозвоночные диски и увеличивается их истираемость;
- неправильная постановка стопы в виде косолапости или плоскостопия – происходит неправильное распределение нагрузки, что провоцирует быстрое разрушение отдельных межпозвоночных дисков;
- ведение малоподвижного образа жизни с преимущественно сидячей работой – при отсутствии регулярных физических нагрузок, оказываемых на мышечный каркас спины нарушается процесс диффузного питания хрящевых тканей межпозвоночных дисков, что становится непосредственной причиной развития остеохондроза и его последствий;
- курение и употребление алкогольных напитков – способствует изменению процесса микроциркуляции крови, что негативно сказывается на диффузном питании межпозвоночных дисков;
- тяжелый физический труд, связанный с подъемом и переносом значительных тяжестей (возможна механическая травма межпозвоночных дисков).
При обследовании доктор должен попытаться обнаружить потенциальную причину развития корешкового синдрома. Только при её успешном устранении возможно полное восстановление здоровья позвоночного столба.
Чем опасен вертеброгенный корешковый синдром поясницы?
Корешковый болевой синдром не только значительно снижает качество жизни пациента, лишая его привычной мобильности и способности к выполнению разных движений. Он опасен тем, что нарушает процессы микроциркуляции крови и лимфатической жидкости, способствует накоплению в очаге поражения токсинов и продуктов распада клеток.
При отсутствии современного эффективного лечения синдром компрессии корешков приводит к тому, что начинается их атрофия. Они утрачивают свою способность иннервировать ткани человеческого тела. Осложнениями этого процесса могут стать как полный паралич нижних конечностей, так и неправильное функционирование органов желудочно-кишечного тракта. В частности, вертеброгенный корешковый синдром провоцирует повышенное газообразование в толстом кишечнике, запоры и диареи. У женщин эта патология часто приводит к развитию синдрома гиперактивного мочевого пузыря и опущению органов малого таза. У мужчин корешковый синдром поясницы является ведущей причиной эректильной дисфункции и нарушения процессов микроциркуляции жидкости в предстательной железе, что неизбежно приводит к появлению клинических симптомов острого или хронического простатита.
Также корешковый синдром поясницы может спровоцировать развитие сосудистых патологий. Чаще всего разрушается система клапанов вен. Это влечет за собой появление варикозного расширения вен нижних конечностей. Это связано с тем, что регулирование работы венозного кровеносного русла также производится за счет корешковых нервов, отходящих от поясничного отдела спинного мозга.
Симптомы корешкового синдрома поясничного отдела позвоночника
Не заметить симптомы корешкового синдрома довольно сложно, поскольку у человека могут нарушаться двигательная и сенсорная функции той части тела, за иннервацию которой отвечает поврежденное нервное волокно. Как правило, именно симптомы корешкового синдрома поясничного отдела позвоночника вынуждают обратиться за медицинской помощью.
Они подразделяются на две группы: признаки воспаления и нарушения иннервации. К первой группе симптомов корешкового синдрома поясничного отдела относятся:
- напряжение мышц в области повреждения межпозвоночного диска (симптом натяжения);
- ограничение подвижности;
- сильная боль стреляющего, режущего или колющего характера;
- отек тканей, покраснение, болезненность при пальпации.
К неврологическим признакам можно отнести:
- ощущение онемения в области иннервации повреждённого корешкового нерва (часто выпадает чувствительность в области ягодицы, передней или боковой поверхности бедра, голени);
- ощущение ползающих мурашек по передней брюшной стенке, бедрам, ягодицам, голени;
- боль в области пятки или пальцев стопы;
- мышечная слабость в ноге на стороне поражения;
- быстрая утомляемость мышц ноги;
- бледность кожных покровов в области нижней конечности.
При появлении подобных симптомов следует немедленно обратиться на прием к врачу неврологу. В Москве можно записаться на прием к этому специалисту в клинике «Свободное движение». Так первый прием каждого пациента проводится совершенно бесплатно.
Лечение корешкового синдрома поясничного отдела позвоночника
Начинать лечение поясничного корешкового синдрома необходимо с проведения тщательной диагностики и выявления потенциальной причины компрессии корешка. Если это остеохондроз или другое подобное заболевание, которое провоцирует снижение высоты межпозвоночного диска, то первая помощь может быть оказана с помощью метода тракционного вытяжения позвоночного столба. В ходе процедуры увеличиваются межпозвоночные промежутки, восстанавливается нормальная высота межпозвоночного диска, устраняется компрессия корешкового нерва. Как правило, болевые ощущения проходят после 2-3 процедуры.
На этом лечение корешкового синдрома поясничного отдела не заканчивается. В дальнейшем необходимо проводить комплексную терапию того заболевания, которое спровоцировало появление данного состояния. Для лечения корешкового синдрома могут применяться фармаколочгеиские препараты. Но вот эффективность их действия крайне низкая. Как вы помните из теста этой статьи, питание (поступление жидкости) хрящевой ткани межпозвоночного диска возможно только с помощью диффузного обмена с окружающими паравертебральными мышцами. А оно в большинстве случаев полностью нарушено. Соответственно, вводимые фармакологические препараты не будут доставляться в очаг патологии. Их применение в большинстве случаев оказывается бесполезным.
Самое эффективное и безопасное лечение корешкового синдрома поясничного отдела позвоночника – это применение комплексного подхода. В него включается мануальная терапия, лечебная гимнастика, физиотерапия. Так, с помощью массажа и остеопатии можно быстро и безопасно восстановить микроциркуляцию крови и лимфатической жидкости в очаге патологического изменения тканей. Тракционное вытяжение позвоночного столба создаст необходимые условия для полного восстановления фиброзного кольца межпозвоночного диска. Кинезиотерапия и лечебная гимнастика укрепят мышечный каркас спины запустят процесс диффузного питания хрящевой ткани фиброзного кольца межпозвоночного диска. Лазерное лечение позвоночника позволяет устранять рубцовые деформации, активизировать процессы регенерации тканей. Также могут применяться физиотерапия, иглоукалывание и т.д.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники «Свободное движение». На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(4) чел. ответили полезен
Источник
Природа наделила позвоночник человека особой гибкостью и подвижностью, но с возрастом или при развитии определенных факторов он начинает терять свои функции, что существенно снижает качество жизни, может привести к инвалидности. Одним из распространенных и опасных неврологических заболеваний позвоночника считается корешковый синдром, который в народе называют «радикулитом», а в медицине — «радикулопатия». Болезнь способна проявится в любом отделе позвоночника но, как показывает врачебная практика, чаще поражает именно поясничный отдел. Встречается у 3-5% населения после 40 лет, при этом мужчины болеют в два раза чаще, чем женщины.
Корешковый синдром поясничного отдела сопровождается патологическими изменениями в структурах позвоночника, имеет выраженную клинику, требует комплексного и грамотного лечения.
Что такое корешковый синдром
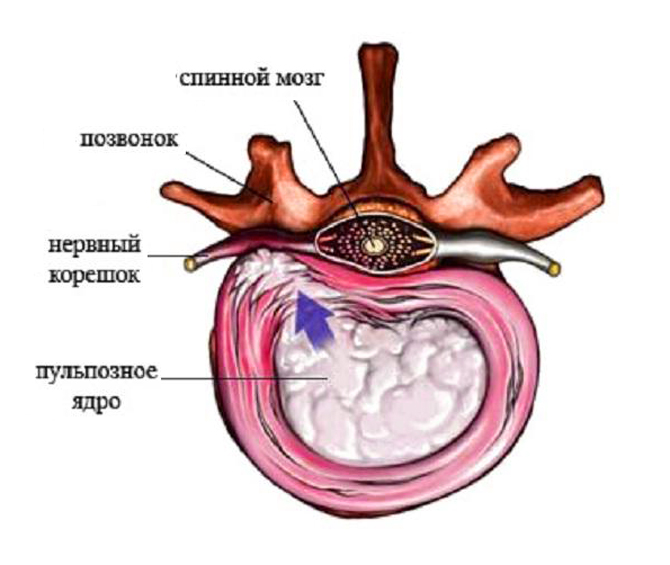
Поясничная радикулопатия – неврологический синдром, при котором присутствует компрессия одного из корешков L1-S1. Развивается в результате ущемления спинномозговых нервов, которые через межпозвонковые отверстия выходят из позвоночного канала. В области повреждения развивается асептическое воспаление, происходит отек тканей, что приводит к появлению выраженной боли, которая способна распространяться на другие участки тела, снижает подвижность позвоночного столба.
Корешковый синдром — комплекс патологических процессов в поясничном отделе, где развиваются дегенеративные изменения. В основном, патология развивается медленно на фоне других заболеваний спины: остеохондроз, протрузии, межпозвоночные грыжи. Все эти болезни негативно сказываются на состоянии нервного корешка, который защемляется и воспаляется.
При своевременной диагностике и комплексном лечении можно исключить стойкие неврологические дисфункции, которые часто приводят к инвалидности.
Причины и факторы риска
Радикулопатия поясничного отдела считается следствием дегенеративно-дистрофических процессов в костно-суставной системе. Чаще проявляется как осложнение других заболеваний или на фоне предрасполагающих факторов. К таковым относится:
- остеохондроз различной этиологии;
- нарушение обменных процессов;
- межпозвоночные грыжи;
- врожденные или приобретенные деформации позвонков и хрящевой ткани;
- гормональный дисбаланс;
- чрезмерные физические нагрузки;
- малоподвижный образ жизни;
- травмы, переломы и поражение позвоночного столба;
- онкологические образования;
- инфекционно-воспалительные болезни: остеомиелит, ангина, грипп;
- переутомление и хронический стресс.
Увеличивает риск развития корешкового синдрома злоупотребление алкоголем, курение, ожирение, а также генетическая предрасположенность к заболеваниям соединительной ткани. Порой определить этиологию невозможно, поэтому врач проводит лечение на основании симптоматики и результатов обследования.
Видео: Корешковый синдром
Клинические признаки
Симптомы при корешковом синдроме позвоночника выраженные, сопровождаются острой болью в области поясницы, которая может отдавать в нижние конечности, задний проход, лопатку и другие участки тела. Болевой синдром усиливается при малейших движениях, глубоком вдохе, кашле. Помимо этого присутствует:
- покалывание в конечностях;
- онемение и снижение чувствительности в ногах;
- отечность справа или слева от позвоночного столба;
- нарушение работы со стороны мочевыделительной системы: недержание мочи, частые позывы к дефекации;
- напряжение мышц в области поясницы;
- ощущение ползающих мурашек;
- боль в области пятки или пальцев стопы;
- быстрая утомляемость;
- бледность кожных покровов.
Корешковый синдром относится к сложному вертеброгенному симптомокомплексу, который проявляется в результате сдавления спинальных нервов. Помимо сильной боли, которая присутствует при данном состоянии, человек сталкивается со спастическим напряжением мышц, парезами, гипотрофией и другими неприятными признаками. Чтобы улучшить общее состояние, исключить возможные осложнения, при первых симптомах болезни нужно обращаться к невропатологу.
Локализация повреждения
Согласно врачебным наблюдениям, в 80% случаях корешковый синдром является следствием остеохондроза. В данном случае симптоматика будет зависеть от позвонков, в которых произошли патологические изменения.
При сдавливании с 1 по 3 позвонка болевой синдром отмечается в нижней части поясницы, сопровождается онемением и снижением чувствительности паховой зоны и области бедер.
Поражение 4 позвонка приводит к боли в передней и наружной части бедра, также боль может ощущаться в коленях и голени, присутствует мышечная слабость.
Сдавливание в 5 позвонке вызывает боль не только в наружной части бедра и голени, но и в конечностях. Присутствует мышечная слабость, онемение конечностей.
Диагностика
При появлении первых признаков болезни, следует выявить этиологическое заболевание, которое послужило причиной развития корешкового синдрома. Для этого врач проводит осмотр, собирает анамнез, назначает инструментальные и лабораторные методы обследования:
- Анализ крови, мочи.
- Рентген позвоночника.
- Магнитно-резонансная томография (МРТ).
- Миелография.
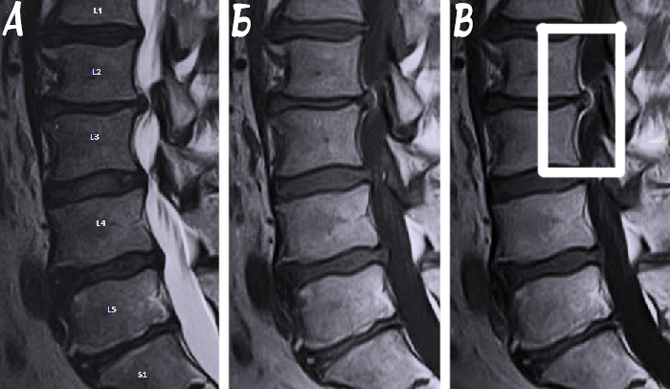
Хорошей информативностью обладает рентгенография поясничного отдела позвоночника, которая проводится в передней и боковой проекции. Неотъемлемой частью диагностики считается МРТ, позволяющее с точностью в 98% определить патологические процессы в позвоночном столбе, оценить состояние хрящевой ткани, сосудов и других структур.
Результаты обследования помогут определить локализацию ущемленных корешков, степень повреждения хрящевой ткани, выявить причину, подобрать соответствующее лечение.
Как лечить корешковый синдром
Лечение радикулопатии состоит из комплексного подхода, направленого на устранение боли, воспалительного процесса, снижение отечности мягких тканей. В острый период болезни назначается постельный режим, медикаментозная терапия, здоровое и правильное питание. Когда острая симптоматика позади, терапию расширяют, добавляют к ней физиотерапию, массаж, ЛФК, иглоукалывание и другие процедуры, которые помогут снизить риск рецидива, улучшить кровообращение, исключить различные осложнения.
Острый период при корешковом синдроме поясничного отдела может длиться от 5 до 10 дней. Затем наступает улучшение, но прекращать лечение не стоит, поскольку болезнь может вернуться с новой силой.
Медикаментозная терапия
Ключевым в лечении корешкового синдрома считается прием лекарственных препаратов разных фармакологических групп, которые помогут снять воспаление, купировать боль, снять мышечный спазм. Для лечения данного состояния могут использоваться уколы, таблетки, капсулы, мази или гели. Выбор конкретного препарата остается за лечащим врачом.
Схема лечения включает прием следующих лекарств:
- Обезболивающие, противовоспалительные средства – купируют боль, устраняют воспаление, обладают жаропонижающим свойством: Баралгин, Кетопрофен, Мовалис, Диклофенак, Ортофен, Ибупрофен.
- Наркотические анальгетики – сильнодействующие препараты для купирования острой боли. Назначаются в более тяжелых случаях, когда обычные обезболивающие не приносят должного результата: Налбуфин, Тебаин и другие.
- Миорелаксанты – снимают мышечный спазм: Мидокалм, Сирдалуд.
- Новокаиновые и лидокаиновые блокады позвоночника – инъекции, позволяющие устранить сильную боль. Препараты вводятся в очаг воспаления.
- Хондропротекторы – лекарства, позволяющие защитить хрящевую ткань от разрушения, способствуют ее восстановлению: Терафлекс, Структум, Алфлутоп, Хондроксид, Артра.
- Витамины группы В – улучшают обменные процессы, обеспечивают организм необходимыми питательными веществами: Мильгамма, Нейрорубин, Нервиплекс и другие.
- Наружные средства – мази, гели с противовоспалительным, обезболивающим, порой согревающим эффектом: Капсикам, Фастум-гель, Кетонал-крем, Нимид гель и другие.
При необходимости врач может назначить и другие лекарства, дозу и длительность приема которых определяет индивидуально для каждого пациента.
Видео: Лечение выраженного корешкового болевого синдрома в пояснично — крестцовой локализации
Физиотерапия
После стихания болевого синдрома врач назначает физиотерапевтические процедуры, которые позволяют активизировать метаболизм, привести в тонус мышцы, снять воспаление, улучшить кровоток. Хорошей эффективностью обладает:
- магнитотерапия;
- УВЧ;
- электрофорез;
- радоновые ванны;
- электрофорез с новокаином, вирапиновой мазью;
- ультрафиолетовое облучение.
Длительность лечения составляет 5-10 процедур. Какая из них лучше, определяет врач в каждом конкретном случае.
ЛФК
Одним из эффективных методов лечения для быстрого восстановления считается комплекс ЛФК, выполнять который нужно после купирования острой боли. Лечебные упражнения при радикулите позволяют:
- уменьшать давление на нервные окончания и позвоночный столб;
- восстанавливать кровообращение;
- укреплять позвоночные мышцы;
- снижать риск осложнений;
- улучшать подвижность позвоночника.
Комплекс лечебной гимнастики состоит из следующих упражнений:
- лежа на спине, руки вытягивают вдоль туловища, ноги прямые, сокращают мышцы пресса 10-15 раз;
- в лежачем положении приподнимают верхнюю половину тела от пола, стараясь задерживаться в таком положении несколько секунд;
- лежа на спине, ноги нужно согнуть в коленях, отвести справа от туловища, а голову отводят в левую сторон, совершают пружинные движения 8 – 10 раз, меняя стороны поворота;
- нужно сесть на пол, одну ногу вытянуть вперед, а другую согнуть в колене и отвести в сторону, нужно максимально наклоняться к прямой ноге, затем их менять местами, достаточно 5 – 6 раз;
- в положении на четвереньках следует максимально выгибать и прогибать спину – 10 раз.
Пользу принесут и водные процедуры, упражнения на турнике, также ежедневно рекомендуется делать разминку.
ЛФК при корешковом синдроме поясницы может принести как пользу, так и навредить больному. Очень важно не переусердствовать. Начинать упражнения нужно с минимальных движений, уделяя им 5 – 10 минут в день. По мере улучшения здоровья интенсивность нагрузок увеличивают.
Массаж
Одним из обязательных этапов в лечении корешкового синдрома поясницы считается массаж, который, как и ЛФК, должен проводиться вне обострения болезни. Процедуру должен проводить специалист. Массаж помогает расслабить спазмированные мышцы, нормализовать кровообращение, нормализовать обменные процессы. Рекомендуется проводить по 10 сеансов каждые 6 месяцев.
Народные методы
В качестве вспомогательной терапии можно использовать народные средства, которые взаимодействуют с другими методиками, помогают улучшить общее состояние больного. Пользу в данном случае принесет:
- отвар березовой и осиновой коры;
- растирание мазью на основе скипидара;
- примочки из грецких орехов;
- горячие солевые аппликации;
- различные травяные, ягодные отвары и чаи;
- медово-спиртовые растирания.
Рецепты народной медицины имею хорошую переносимость, эффективны в лечебных или профилактических целях. Прежде чем применять любое средство, следует исключить аллергическую реакцию.
Диета
Здоровый образ жизни и правильное питание считаются залогом крепкого здоровья. При радикулите врачи рекомендуют следовать некоторым правилам:
- ограничить употребление соли, острой и жирной пищи, отказаться от алкоголя и курения;
- ввести в рацион свежие овощи и фрукты, молочные и кисломолочные продукты;
- пить травяные чаи из ромашки, шиповника;
- придерживаться дробного питания;
- вести контроль над весом;
- проводить разгрузочные дни.
- включать в рацион продукты, богатые коллагеном, жирными кислотам, витаминами.
Хирургическое лечение
В том случае, когда болезнь запущена или консервативное лечение не приносит должного результата, врач может принять решение о проведении операции. Показанием к хирургическому лечению может выступать:
- сильная боль, которая не купируется анальгетиками;
- нарушение функции конечности с утратой активных движений;
- осложненная межпозвонковая грыжа.
- опухоли;
- полная потеря чувствительности конечностей.
Операцию проводят под наркозом, используя для этого малоинвазивные методики. На практике чаще применяется нуклеопластика, которая состоит из вправления или иссечения выпавшего диска. Хорошей эффективностью обладает дискэктомия или микродискэктомия с протезированием межпозвоночного диска. Прогноз после операции благоприятный, риски осложнений минимальны, но для полного восстановления пациенту понадобится несколько месяцев.
Видео: Что нужно знать о корешковом синдроме поясничного отдела
Прогноз
Предугадать прогноз при корешковом синдроме сложно, поскольку все зависит от степени компрессии корешка, причин заболевания, диагностики и лечения. Если в анамнезе человека присутствуют хронические болезни, дегенеративные изменения в костной, хрящевой или нервной ткани, прогноз не всегда положительный. Подобные состояния при отсутствии грамотного лечения могут привести к парезам, снижении чувствительности конечностей, хромоте и другим последствиям.
При своевременной диагностике и правильном лечении прогноз на выздоровление благоприятный, но человек должен следить за своим образом жизни, исключить факторы, которые могут привести к рецидиву.
Профилактика
Предотвратить развитие радикулопатии поясничного отдела намного проще, чем лечить. Снизить риски можно, если на протяжении жизни придерживаться некоторых правил:
- Здоровый и активный образ жизни: занятия спортом, гимнастика, плавание, езда на велосипеде.
- Контролировать вес, не допускать ожирения.
- Правильное питание.
- Периодически посещать массажные салоны.
- Равномерное распределять время для труда и отдыха.
- Ограничить себя от стрессов и нервных перенапряжений.
Радикулит относится к категории распространенных заболеваний, которые существенно ухудшают качество жизни человека, могут привести к инвалидности. Именно поэтому при первых признаках болезни нужно обращаться к врачу, не заниматься самолечением или бесконтрольным приемом лекарственных препаратов.
Корешковый синдром — клиническое проявление серьезных заболеваний, требующих упорной терапии под контролем врача. Только комплексное лечение позволяет восстановить функции позвоночника, вернуть ему эластичность, упругость и стабильность.
Источники:
https://spina.guru/diagnostika/koreshkovyy-sindrom-poyasnichnogo-otdela
Радикулярный синдром поясничного отдела позвоночника
https://surgicalclinic.ru/bolezni/osobennosti-koreshkovogo-sindroma-poyasnichnom-otdele-pozvonochnika
Как лечить корешковый синдром поясничного отдела?
Источник
