Туннельный синдром нижних конечностей симптомы
Постоянные травмы и повышенные физические нагрузки на нижние конечности приводят к развитию патологических изменений. Наиболее опасны вывихи, растяжения связок и сухожилий, удары и переломы костей. Туннельный синдром стопы чаще всего развивается у лиц, профессионально занимающихся спортом или имеющих специфические условия труда. В основном к группе риска относятся продавцы, маляры, строители, повара. В общем, все те, кто вынужден в течение рабочего дня большое количество времени проводить на ногах.
Предрасполагающие факторы, которые вызывают туннельный синдром голеностопного сустава, включают в себя:
- дегенеративные заболевания хрящевой ткани суставов нижних конечностей;
- псориаз и другие системные патологии;
- нарушения процесса обмена веществ;
- варикозное расширение вен нижних конечностей;
- сахарный диабет в сочетании с диабетической стопой;
- невропатии различного генеза, затрагивающие проводимость импульса по бедренному и берцовому нерву;
- неправильная установка стопы (плоскостопие и косолапость);
- избыточная масса тела;
- период беременности, протекающей с отечным нефротическим синдромом.
Исключение вероятных факторов риска и смена профессиональной деятельности в большинстве случаев необходимое условие для успешного лечения данного заболевания.
Симптомы туннельного синдрома стопы и голеностопного сустава
В основе патологии лежит нарушение физиологической структуры сухожильного аппарата берцовых мышц голени. При дальнейшей флексии стопы происходит растяжение внутрисуставных полостей. Они наполняются синовиальной жидкостью. Все это создает условия для компрессионного поражения нерва, проходящего в тарзальном туннеле.
Симптомы туннельного синдрома стопы могут включать в себя в зависимости от стадии процесса следующие признаки:
- легкий хруст при попытке движения стопой в различных направлениях;
- наличие припухлости на задней поверхности лодыжки;
- боль в голеностопном суставе и по всей стопе;
- судороги;
- чувство онемения кожных покровов стопы.
Отличить туннельный синдром голеностопного сустава от растяжения связок можно по двум типичным признакам:
- отечность появляется спустя 2-3 часа;
- боль сзади лодыжки четко сконцентрирована и появляется после типичного хруста или щелчка.
С целью дифференциальной диагностики назначается рентгенография, показывающая сужение тарзального туннеля. При затруднении в постановке диагноза может быть показана артроскопия и компьютерная томография.
Существует еще одна разновидность туннельного синдрома голеностопного сустава — переднеплюсневая компрессия. Поражается большеберцовый нерв, что провоцирует сильные жгучие боли по всей ноге от стопы до колена. Пальцы стопы немеют, при попытке разогнуть стопу боль существенно усиливается. Компрессия происходит внутри костного фиброзного канала на фоне гематом, опухолей, выпота жидкости при различных патологиях венозного русла. Типичный признак — жгучая боль в области подошвенной части стопы. Наиболее острые болевые ощущения возникают после физической нагрузки. После кратковременного отдыха все проходит самостоятельно.
При осмотре опытному врачу достаточно провести тест Тинеля. Для этого делается перкуссия (простукивание) проекции места прохождения компрессионного нерва. Если эта процедура вызывает приступ распространяющейся вдоль нерва боли, то предварительный диагноз устанавливается без сомнений. Затем для уточнения может быть назначено проведение ряда диагностических процедур.
Методы лечения туннельного синдрома стопы
Официальная медицина в настоящее время предлагает пациентам только хирургические методы терапии. В ряде случаев, когда туннельный синдром стопы и голеностопного сустава связан в отрывом костных тканей, действительно поможет только хирургическая операция. Чем быстрее она будет проведена, тем более благоприятный прогноз для восстановления подвижности может дать хирург.
В том случае, если туннельный синдром голеностопного сустава связан с растяжением связок или патологиями венозного русла, могут использоваться и консервативные способы терапии. В частности, наша клиника мануальной терапии готова предложить пациентам комплекс методик, направленных на лечение и реабилитацию. Используется лечебная гимнастика и массаж, остеопатия и рефлексотерапия.
На весь период восстановления следует исключать физические нагрузки. Для фиксации стопы применяются ортезы. Также требуется лечение сопутствующих и предрасполагающих патологий.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
Спойлер: компьютерные мыши, возможно, ни при чём.
Что такое туннельный синдром
О туннельном синдроме говорят, столкнувшись со странными ощущениями в кисти. Боль, слабость, сложности с удержанием тяжёлых предметов, например чашки или книги, онемение, покалывание в пальцах — это точно он.
К таким неприятным ощущениям приводит сдавливание срединного нерва: по разным причинам его защемляет между костями и сухожилиями мышц запястья (в так называемом запястном канале).
 Фото: Scientificanimations / Wikimedia Commons
Фото: Scientificanimations / Wikimedia Commons
Поскольку срединный нерв управляет чувствительностью и движениями большого, указательного, среднего и безымянного пальцев, именно в них концентрируется дискомфорт.
Здесь стоит сделать одно уточнение. Туннельный синдром в данном случае не совсем корректное определение. Нерв может сдавливаться не только в запястье, но и в коленном, локтевом, голеностопном и иных суставах. Поэтому более точное название той ситуации, о которой мы говорим, — синдром запястного канала, или же карпальный туннельный синдром (от англ. carpal tunnel syndrome, CTS). Но для простоты ограничимся самой распространённой формулировкой.
Откуда берётся туннельный синдром
Распространено мнение, будто туннельный синдром — следствие излишне активной и долгой работы на клавиатуре и с компьютерной мышью. Но физиологи до сих пор не смогли собрать достаточное количество данных, чтобы подтвердить эту версию.
Скорее всего, защемление срединного нерва вызывается не какой‑то конкретной причиной, а сочетанием различных факторов риска. Вот самые популярные из них.
1. Анатомия
Люди, которые от рождения имеют более узкие запястные каналы, страдают от туннельного синдрома чаще других.
2. Травмы
Вывих или перелом запястья может привести к сдвигу сухожилий или неправильному расположению костей, а значит, повышенному давлению на срединный нерв.
3. Ревматоидный артрит
Иногда заболевание деформирует мелкие кости запястья, увеличивая давление на нерв. Кроме того, артрит сопровождается воспалением и отёком околосуставных тканей, что тоже повышает риск защемления.
4. Пол
Синдром запястного канала у женщин встречается в три раза чаще , чем у мужчин. Возможно, это связано с тем, что первые имеют более узкие запястные каналы.
5. Диабет
Это заболевание способствует повреждению нервов, поэтому срединный может вызывать неприятные ощущения в кисти, даже если на него не оказывается лишнее давление.
6. Беременность или менопауза
При этих состояниях может нарушаться отток жидкости из конечностей. Отёчность тканей в районе запястья увеличивает давление на нерв.
7. Некоторые другие заболевания
Отдельные болезни тоже могут вызывать задержку жидкости, а значит, повышать риск развития туннельного синдрома. Например:
- гипотиреоз (состояние, при котором щитовидная железа вырабатывает слишком мало гормонов);
- гипертония;
- ожирение;
- почечная недостаточность;
- лимфедема (нарушение работы лимфатических сосудов).
8. Условия на работе
Работа с вибрирующими инструментами, например дрелью или отбойным молотком, либо на сборочном конвейере, где приходится долго и с большой амплитудой сгибать‑разгибать запястье, может создать вредное давление на срединный нерв. Или ухудшить уже существующее повреждение нерва — особенно если вы вынуждены работать на холоде.
Как лечить туннельный синдром дома
Если неприятные ощущения в запястье появляются лишь время от времени, можно попробовать справиться с ними самостоятельно.
Постарайтесь меньше нагружать кисть
Исключите действия, при которых вам приходится активно сгибать и разгибать запястья. Отследите, после чего у вас возникает боль, и избегайте этих занятий. Или как минимум чаще делайте перерывы, чтобы дать запястью отдохнуть.
Работу с компьютерной мышью, несмотря на недостаток исследований, тоже не надо сбрасывать со счетов: вдруг в вашем случае «выстреливает» именно этот фактор. Убедитесь, что ваше устройство удобное и вам не приходится напрягать руку, управляя им.
Делайте упражнения для укрепления кисти
Например, вращайте кулаком сначала в одну сторону, потом в другую. Или сильно сожмите пальцы в кулак, а затем так же энергично их разожмите. Выполняйте упражнения по 10–15 раз хотя бы дважды в день.
При боли используйте холодный компресс
Приложите к пострадавшему запястью грелку с холодной водой или обёрнутый в тонкую ткань пакет со льдом. Это поможет снизить отёк и давление на нерв.
Примите безрецептурное обезболивающее
Можно использовать таблетки на основе парацетамола или ибупрофена. Заодно они снимут отёк. Только учтите: если вам приходится пить анальгетики каждый день, значит, ситуация вышла из‑под контроля.
В каких случаях нужна помощь врача
Если боль, онемение, слабость кисти становятся регулярными, обязательно обратитесь за консультацией к врачу. Можно начать с терапевта: он проведёт осмотр, предложит вам сдать анализы (крови, мочи, на гормоны) и при необходимости отправит к профильному специалисту.
При подозрении на такие заболевания, как диабет, артрит, гипотиреоз, вам понадобится пройти лечение. Заодно терапия избавит вас и от туннельного синдрома.
В других случаях медик может предложить:
- Надеть на пострадавшую кисть шину. Она обездвижит сустав и поможет запястью быстрее восстановиться. Как правило, шину используют только ночью — этого достаточно, чтобы облегчить и дневные симптомы.
- Сделать инъекцию кортикостероидов в область запястного канала. Это снижает боль и уменьшает отёк и воспаление.
Если ничего не помогает, остаётся крайний вариант — хирургическая операция. Вам сделают небольшой разрез на запястье и подрежут сухожилие, чтобы уменьшить давление на нерв. Восстановительный период после такой процедуры занимает от нескольких недель до 2–3 месяцев (в некоторых случаях до года).
Источник
Синдром расколотой голени и туннельные синдромы ноги. Диагностика и лечение
Растяжение мышц голени — частое явление, связанное с их хронической перегрузкой или форсированным сокращением. Лечение симптоматическое, включает покой, местное тепло и постепенное возвращение к активности.
Синдром расколотой голени
Термин «расколотая голень» относится к синдрому преходящей боли в голени, обусловленной бегом или длительной ходьбой; его необходимо дифференцировать от стрессовых переломов и ишемических расстройств. Это состояние обычно возникает в ранний период тренировок у спортсменов при беге по твердой поверхности. Причинами его возникновения могут быть периостит большеберцовой кости и растяжение мышц задней группы голени у места их прикрепления. Самым частым местом локализации боли является переднемедиальная поверхность двух дистальных третей голени.
При лечении синдрома «расколотой голени» применяли много способов, но Andrish доказал, что они практически однотипны и что боль не исчезнет до тех пор, пока больной не прекратит тренировок. Основой лечения является покой, местное тепло, если оно облегчает боль, и анальгетики.
Туннельные синдромы голени
В теле человека имеется ряд фасциальных футляров, охватывающих различные мышечные группы. Наиболее часто сдавление происходит в тех футлярах, где мышечные группы «сжаты» и подвержены компрессии внутри их футляров, например на голени и особенно среди передней группы мышц. Другие аналогичные синдромы, описанные применительно к мышцам голени, включают глубокий задний футляр и фасциальные футляры, окружающие группу малоберцовых мышц и камбаловидную мышцу.
Недавно был описан хронический туннельный синдром. В серии наблюдений из 100 больных с хроническим туннельным синдромом с вовлечением в процесс 233 футляров большинство были бегунами. Они отмечали возникающие при нагрузке ноющие или острые боли и рецидивирующее чувство напряжения. Средняя продолжительность клинических проявлений до операции составляла 22 мес. Двустороннее поражение было у 82 больных. У большинства больных синдром развивался в переднем или заднем фасциальном футляре голени. Всем пациентам была выполнена фасциотомия с хорошим исходом.
Туннельный синдром переднего футляра голени
Передний футляр голени заключает в себе переднюю большеберцовую мышцу, длинный разгибатель I пальца и длинный разгибатель пальцев стопы. Эти мышцы тесно примыкают одна к другой. Вся группа покрыта передней фасцией голени. Большинство туннельных синдромов мышц передней группы является следствием переломов костей голени. Эти переломы обычно простые. К другим причинам относятся тромбоз бедренной артерии, спортивные упражнения, закрытая травма и ишемия.
Любая причина, вызывающая отек мышц этой группы, может привести к развитию этого синдрома. Экспериментальные исследования показали, что независимо от причин общим для развития туннельного синдрома является увеличение внутрифутлярного давления, вызывающее нарушение кровообращения в мышцах.
Клиническая картина туннельного синдрома переднего футляра голени
Синдром характеризуется болью по передней поверхности голени, слабостью тыльных сгибателей стопы и пальцев и различной степенью потери чувствительности по ходу иннервации глубоким малоберцовым нервом. Ранним и наиболее надежным признаком туннельного синдрома является иррадиация боли в область футляра при пассивном подошвенном сгибании пальцев или стопы. Врач неотложной помощи не должен ждать наступления пареза или парестезии по ходу глубокого малоберцового нерва, поскольку это, несомненно, приведет к катастрофическим последствиям.
При появлении сильной боли над областью переднего футляра отмечается утрата функции настолько, что сокращение мышц быстро становится практически невозможным и развивается парез стопы. Пассивное растяжение мышц провоцирует возникновение боли. Кожа над футляром становится эритематозной, блестящей, горячей и болезненной при пальпации. Больной при этом испытывает своеобразное ощущение «одеревенения». Затем развивается ишемический некроз мышц с последующим замещением мышечных клеток рубцовой тканью.
Врач должен предполагать туннельный синдром у любого больного с наличием боли судорожного характера в области переднего футляра голени, которую обычно описывают как боль постоянную, ноющую, усиливающуюся при ходьбе и в какой-то степени уменьшающуюся в покое. Врачу не следует торопиться диагностировать мышечный спазм, синдром «расколотой голени» или ушиб, поскольку если он имеет представление об этой патологии и знает, что вышеупомянутые состояния могут закончиться развитием туннельного синдрома, он не имеет права ошибаться в постановке диагноза.

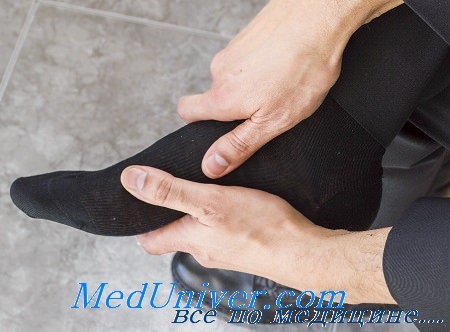
Методика измерения внутрифутлярного давления
Приведем четыре признака переднего туннельного синдрома:
1) боль при пассивном подошвенном сгибании стопы;
2) боль, усиливающаяся при тыльном сгибании стопы против сопротивления;
3) парестезии в промежутке между I и II пальцами;
4) болезненность при пальпации переднего футляра.
Аксиома: всегда, когда больной жалуется на неопределенную боль по передней поверхности голени с частичным уменьшением объема тыльного сгибания пальцев и стопы, следует подозревать передний туннельный синдром.
Лечение туннельного синдрома переднего футляра голени
При подозрении на туннельный синдром конечность обкладывают пузырями со льдом и придают ей приподнятое положение. Любые давящие повязки противопоказаны. Если улучшения нет, показана фасциотомия. Для определения внутрифутлярного давления под фасцию вводят катетер (с тампоном). Если такого катетера нет, можно применить простой, но надежный и точный способ. На рисунке показан способ измерения футлярного давления с помощью устройства, имеющегося в любом отделении неотложной помощи. При развитии некроза мышц образующийся фиброзный рубец необратим.
Ранняя фасциотомия (проведенная в первые 12 ч с момента появления симптомов) восстанавливает нормальную функцию у 68% больных, в то время как у больных, которым фасциотомию выполнили в сроки позже 12 ч, полное восстановление наблюдалось лишь в 8% случаев. Осложнения также намного чаще наблюдаются при поздней фасциотомии, достигая 54%, при ранней фасциотомии их частота составляет 4,5%. Если в процесс вовлечены все четыре фасциальных футляра, показана двойная фасциотомия или резекция малоберцовой кости .
Туннельный синдром глубокого заднего футляра
Глубокий задний футляр содержит длинный сгибатель пальцев, заднюю большеберцовую мышцу, длинный сгибатель первого пальца стопы и задние большеберцовые артерию и нерв. Поперечная икроножная перемычка образует заднюю стенку футляра, межкостная перепонка — переднюю. Клиническая картина этого синдрома, как правило, осложняется вовлечением в процесс других смежных футляров. Самой частой причиной развития синдрома является перелом костей голени, обычно в средней или дистальной трети. Другие причины включают ушиб голени, повреждение артерии и даже перелом пяточной и таранной костей.
В начальный период у больного нередко отмечается лишь несколько симптомов: усиливающаяся боль при пассивном разгибании пальцев, слабость при сгибании наряду с гипертензией по ходу зоны иннервации заднего большеберцового нерва на подошвенной стороне стопы, напряженность тканей и болезненность при пальпации по медиальной стороне дистальной трети голени. Все вышеуказанные симптомы могут проявиться в сроки от 2 до 6 дней с момента травмы.
Лечение глубокого заднего туннельного синдрома
При подозрении на это состояние удаляют все циркулярные повязки и тщательно обследуют конечность. При установлении диагноза глубокого заднего туннельного синдрома показана фасциотомия. Техника ее несколько сложнее, чем при переднем туннельном синдроме (описана Рагапеп).
— Также рекомендуем «Разрыв мышц голени и стрессовый перелом ноги. Диагностика и лечение»
Оглавление темы «Травмы голении и стопы»:
- Ушиб ноги — голени. Диагностика и лечение
- Синдром расколотой голени и туннельные синдромы ноги. Диагностика и лечение
- Разрыв мышц голени и стрессовый перелом ноги. Диагностика и лечение
- Функциональная анатомия голеностопного сустава. Суставная капсула и сухожилия
- Механизмы растяжения голеностопного сустава. Классификация
- Клиника растяжения голеностопного сустава. Диагностика
- Лечение растяжений голеностопного сустава. Осложнения
- Хрящевой перелом в голеностопном суставе. Диагностика и лечение
- Таранно-большеберцовый экзостоз. Диагностика и лечение
- Ушиб и растяжение стопы. Диагностика и лечение
Источник
