Туннельный синдром голеностопного сустава лечение
Постоянные травмы и повышенные физические нагрузки на нижние конечности приводят к развитию патологических изменений. Наиболее опасны вывихи, растяжения связок и сухожилий, удары и переломы костей. Туннельный синдром стопы чаще всего развивается у лиц, профессионально занимающихся спортом или имеющих специфические условия труда. В основном к группе риска относятся продавцы, маляры, строители, повара. В общем, все те, кто вынужден в течение рабочего дня большое количество времени проводить на ногах.
Предрасполагающие факторы, которые вызывают туннельный синдром голеностопного сустава, включают в себя:
- дегенеративные заболевания хрящевой ткани суставов нижних конечностей;
- псориаз и другие системные патологии;
- нарушения процесса обмена веществ;
- варикозное расширение вен нижних конечностей;
- сахарный диабет в сочетании с диабетической стопой;
- невропатии различного генеза, затрагивающие проводимость импульса по бедренному и берцовому нерву;
- неправильная установка стопы (плоскостопие и косолапость);
- избыточная масса тела;
- период беременности, протекающей с отечным нефротическим синдромом.
Исключение вероятных факторов риска и смена профессиональной деятельности в большинстве случаев необходимое условие для успешного лечения данного заболевания.
Симптомы туннельного синдрома стопы и голеностопного сустава
В основе патологии лежит нарушение физиологической структуры сухожильного аппарата берцовых мышц голени. При дальнейшей флексии стопы происходит растяжение внутрисуставных полостей. Они наполняются синовиальной жидкостью. Все это создает условия для компрессионного поражения нерва, проходящего в тарзальном туннеле.
Симптомы туннельного синдрома стопы могут включать в себя в зависимости от стадии процесса следующие признаки:
- легкий хруст при попытке движения стопой в различных направлениях;
- наличие припухлости на задней поверхности лодыжки;
- боль в голеностопном суставе и по всей стопе;
- судороги;
- чувство онемения кожных покровов стопы.
Отличить туннельный синдром голеностопного сустава от растяжения связок можно по двум типичным признакам:
- отечность появляется спустя 2-3 часа;
- боль сзади лодыжки четко сконцентрирована и появляется после типичного хруста или щелчка.
С целью дифференциальной диагностики назначается рентгенография, показывающая сужение тарзального туннеля. При затруднении в постановке диагноза может быть показана артроскопия и компьютерная томография.
Существует еще одна разновидность туннельного синдрома голеностопного сустава — переднеплюсневая компрессия. Поражается большеберцовый нерв, что провоцирует сильные жгучие боли по всей ноге от стопы до колена. Пальцы стопы немеют, при попытке разогнуть стопу боль существенно усиливается. Компрессия происходит внутри костного фиброзного канала на фоне гематом, опухолей, выпота жидкости при различных патологиях венозного русла. Типичный признак — жгучая боль в области подошвенной части стопы. Наиболее острые болевые ощущения возникают после физической нагрузки. После кратковременного отдыха все проходит самостоятельно.
При осмотре опытному врачу достаточно провести тест Тинеля. Для этого делается перкуссия (простукивание) проекции места прохождения компрессионного нерва. Если эта процедура вызывает приступ распространяющейся вдоль нерва боли, то предварительный диагноз устанавливается без сомнений. Затем для уточнения может быть назначено проведение ряда диагностических процедур.
Методы лечения туннельного синдрома стопы
Официальная медицина в настоящее время предлагает пациентам только хирургические методы терапии. В ряде случаев, когда туннельный синдром стопы и голеностопного сустава связан в отрывом костных тканей, действительно поможет только хирургическая операция. Чем быстрее она будет проведена, тем более благоприятный прогноз для восстановления подвижности может дать хирург.
В том случае, если туннельный синдром голеностопного сустава связан с растяжением связок или патологиями венозного русла, могут использоваться и консервативные способы терапии. В частности, наша клиника мануальной терапии готова предложить пациентам комплекс методик, направленных на лечение и реабилитацию. Используется лечебная гимнастика и массаж, остеопатия и рефлексотерапия.
На весь период восстановления следует исключать физические нагрузки. Для фиксации стопы применяются ортезы. Также требуется лечение сопутствующих и предрасполагающих патологий.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
- Наши советы
 Смотреть подробнее Видео отзыв
Смотреть подробнее Видео отзыв
«Те сомнения, которые не разрешает теория, разрешит тебе практика.»
Фейербах, Людвиг

Утверждения, что туннельный синдром в голеностопном суставе – это повреждение сосудисто-нервного пучка голеностопа за счет его сдавления, или невропатия, при которой нерв сжимается и как, будто проходит через туннель, НЕ СООТВЕТСТВУЮТ ДЕЙСТВИТЕЛЬНОСТИ. При компремировании (сдавлении) нерва в первую очередь нарушается работа двигательной порции нерва, и соответственно мышца перестаёт работать. Также это не является проявлением сахарного диабета, тендовагинита, артроза.
Практика применения методики «триггерная цепочка» доктора Сухоручко А.Н. доказывает, что данный синдром является проявлением основного заболевания – асептического воспаления межпозвонкового сустава, при котором происходит иррадиация в голеностопный сустав. Это вертеброгенный синдром.
В связи с этим, термин «туннельный синдром в голеностопном суставе» не является правильным.
ВНИМАНИЕ! Боль в области голеностопного сустава может начинаться из межпозвонковых суставов поясницы, так называемая ВЕРТЕБРОГЕННАЯ БОЛЬ. Причина боли в формировании «триггерной цепочки» из L5-S1.

СИМПТОМЫ
Боль в области сустава усиливается при ходьбе, чем дольше человек идёт, тем сильнее боль. Покалывания в лодыжке и около нее, отек ног, ощущения жара и холода в ногах. Эффекта от применения лекарств и мазей не отмечается.
ДИАГНОСТИКА МЕТОДИКОЙ «ТРИГГЕРНАЯ ЦЕПОЧКА».
В некоторых случаях рентген, УЗИ, МРТ никакой полезной информации врачу не даёт и, чтобы правильно определить источник боли нужно пройти обследование по методу «триггерная цепочка». В чём его смысл? При ручном нажатии (приём доктора Сухоручко А.Н.) на воспаленный межпозвонковый сустав, боль по проводникам идет в то место, на которые предьявляет жалобы пациент. То есть просходит «феномен узнавания» своей боли пациентом. Таким образом у пациента диагностируется и причина и «рисунок», то есть распространение боли.



.jpg)
При вертеброгенной боли применяется ноу-хау доктора Сухоручко А.Н. – методика «триггерной цепочки».
ЛЕЧЕНИЕ по методу доктора Сухоручко А.Н.
СОВРЕМЕННЫЙ ЗАПАТЕНТОВАННЫЙ МЕТОД УСТРАНЕНИЯ БОЛЕЗНИ БЕЗ ОПЕРАЦИИ И ЛЕКАРСТВ!
Д.м.н., проф. Сухоручко А.Н. с 2002 г. начал разрабатывать свою собственную методику на основе массажа, иглотерапии, мануальной терапии, неврологии и своего опыта работы. Через 10 лет методика была документально оформлена в виде патентов РФ №№ 2460457 «Способ диагностики вертеброгенных болевых синдромов дегенеративно-дистрофических заболеваний позвоночника», № 2460507 «Способ лечения заболеваний позвоночника», № 2496461 «Способ профилактики и лечения дегенеративно-дистрофических заболеваний позвоночника», № 127311 « Корсет для пояснично-кресцовой области-супинатор-термопротектор». Методика имеет сертификат США TX 7-752-417. За инновационность лечения без применения медикаментозных и хирургических вмешательств, универсальность (выполняется на любом отделе позвоночника), практически без возрастных ограничений (от 8 до 90 лет) была награждена золотыми медалями на выставках Москвы и Лондона.
ВНИМАНИЕ! Это может вызвать обострение и ухудшение состояния:
- мануальная терапия, тренажёры, бальнеотерапия, вытяжение!



Применение без эффекта.
- магнитотерапия, мумиё, «картофель», «соль», «окопник», «яичная скорлупа», «кремний».




ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА
Доктор Сухоручко А.Н. разработал собственные гимнастические упражнения для укрепления мышечно-связочного аппарата сустава и профилактики развития артроза.
Противопоказано: вращательные движения, резкие сгибания и разгибания!
Гимнастика при артрозе голеностопного сустава проводится, как правило, только тогда, когда симптомы болезни (воспаление, боль) отсутствуют или минимальны.
Любые упражнения лечебной гимнастики при артрозе голеностопа должны давать нагрузку на связки и мышцы в суставе, одновременно не перегружая сами суставы.
Прохождение курса лечебной гимнастики доктора Сухоручко А.Н. не требует от пациента вложения денег, лекарственных препаратов или дорогостоящего оборудования. Однако пациенту необходимо запастись силой воли и терпением, чтобы пройти курс лечения полностью (показывают и обучают пациента доктора клиники «Радость движения»).
Какой путь лечения выбрать — решает только сам пациент. В клинике «Радость движения» Вам помогут быстро и надолго!
Источник
Над статьей доктора
Гармаев Д. Э.
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 1 марта 2019 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
Синдром тарзального канала — это периферическая мононевропатия нижней конечности, которая возникает в результате сдавления большеберцового нерва, проявляющаяся болью в области голеностопного сустава по внутренней стороне стопы.
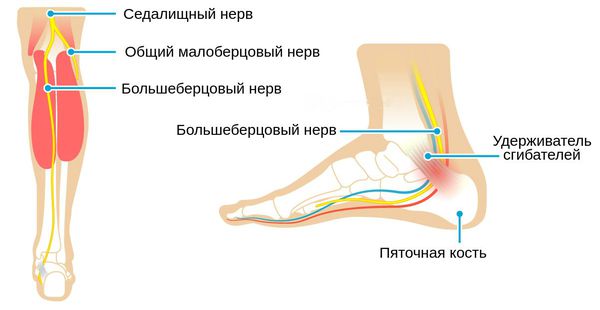
Существует ряд других названий этой патологии: синдром ущемления большеберцового нерва, синдром канала Рише, синдром предплюсневого канала.[9]
Возникновение компрессии не зависит от возраста и пола, так как в большинстве случаев связано с травматическим повреждением голеностопного сустава или вялотекущим субклиническим, а затем декомпенсированным процессом невропатии.
Сдавление нерва происходит по ряду причин:
- вальгусная деформация стопы;
- опухоли мягких тканей — саркомы мышц, жировой ткани и сухожилий;
- опухоли нерва и его оболочки;
- патология сосудов (варикозное расширение вен);
- доброкачественные костные образования в тарзальном туннеле (экзостозы);
- травма сустава или мышц при заваливании стопы внутрь;
- осложнение после оперативного лечение голеностопного сустава.
По статистике, около 1/4 пациентов с синдромом тарзального канала в анамнезе имели травматическое повреждение в области лодыжки.[11]
К факторам риска развития синдрома или усиления его течения относят некоторые системные фоновые заболевания:
- сахарный диабет;
- гипотиреоз;
- подагра;
- мукополисахаридоз;
- гиперлипидемия.
При гипотериозе возможен отёк и уплотнения тканей в результате накопления глюкозаминогликанов и гиалуроновой кислоты, сопровождающийся задержкой жидкости.[13]
Сахарный диабет пагубно влияет на периферические нервы вследствие хронического повышение уровня глюкозы. Это вызывает образование сорбита — побочный путь утилизации глюкозы. Он накапливается в больших концентрациях, повышая осмотическое давление внутри клетки и вызывая её отек. Также к механизмам повреждения нерва относят ангиопатию и сужение просвета периневральных и эндоневральных сосудов в дебюте сахарного диабета.[14]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синдрома тарзального канала
Поражение заднего большеберцового нерва может быть двухсторонним. При его сдавлении возникают:
- чувство боли в задней области голени;
- покалывание и жжение подошвы и пальцев ног (парестезии);
- снижение мышечной силы при сгибании пальцев стопы;
- изменения походки — она становится болезненной, щадящей, больной старается не нагружать травмированную ногу.
Боль при данном синдроме является ведущим признаком поражения периферического нерва. Она выражается в виде жгучих или ноющих ощущений, распространяющихся по задней области голени. Может локализоваться в области подошвы, стопы, пальцев и в любом месте вдоль хода большеберцового нерва.
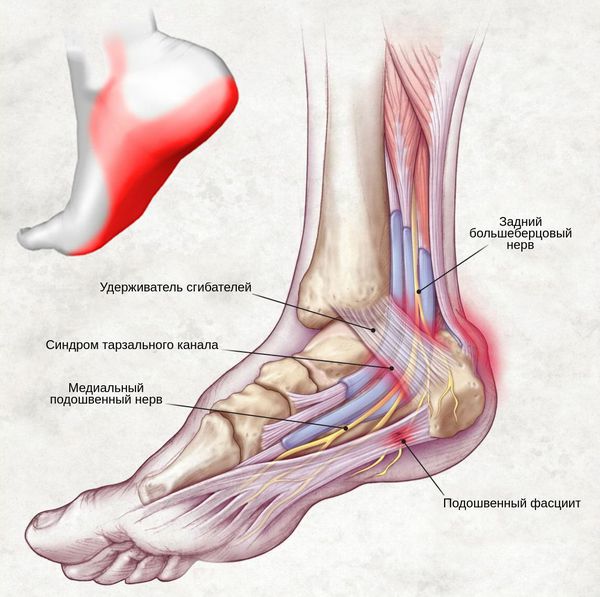
Болезненное ощущение провоцируется давлением на канал, физической нагрузкой, ходьбой, постукиванием, различными движениями голеностопного сустава — приземлением, отталкиванием и разгибанием стопы. Также боль может приносить неудобство в ночное время.
Болезненные парестезии — постоянные ощущения онемения, ползания мурашек, прокалывания, жжения, усиливающиеся при ходьбе — локализуются в пальцах стопы и зонах иннервации подошвы:
- в области латерального подошвенного нерва;
- в области медиального подошвенного нерва;
- изредка в области пяточного нерва.[1]
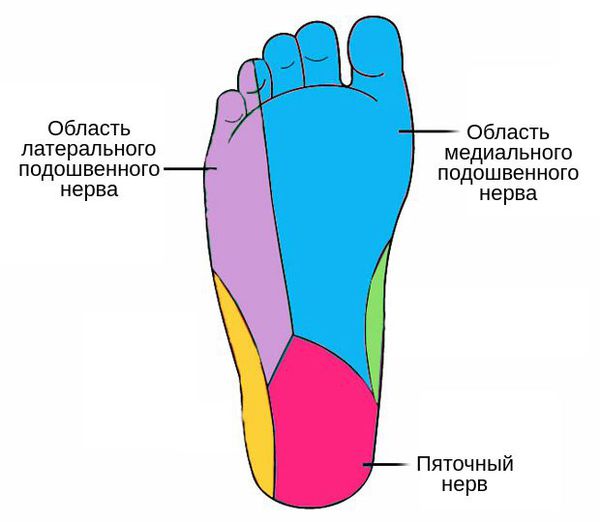
Также при данном синдроме нередко наблюдается лёгкий парез сгибателей пальцев (“кошачья лапа”) и трофические изменения кожи стопы.
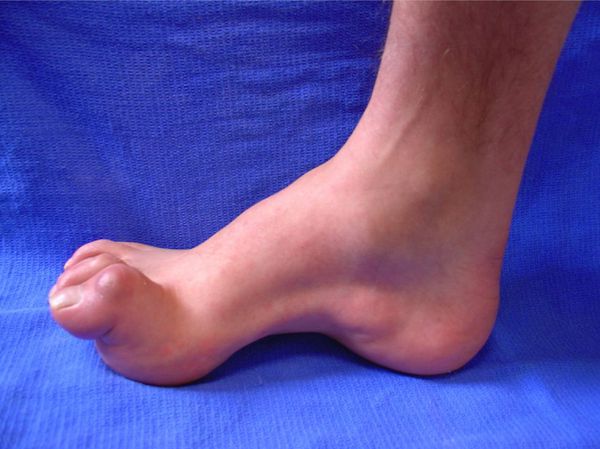
В связи с компрессией (сдавлением) нерва происходит ослабление нервно-мышечного сигнала, и развести пальцы в сторону становится довольно трудно. Это приводит к гипотрофии, а иногда и к атрофии мышц сгибателей пальцев стопы.
Патогенез синдрома тарзального канала
Чтобы понять, как происходит повреждение нерва и какие процессы этому способствуют, нужно рассмотреть нормальное строение периферического нерва. Он напоминает кабель, состоящий из нервных пучков различного диаметра, окружённых соединительнотканной оболочкой — эпиневрием. Эта соединительная ткань представляет собой нерыхлую, насыщенную жиром оболочку, усиленную продольными и поперечными коллагеновыми волокнами. В мышечных ложах эпиневрий выполняет функции амортизатора — смягчает нагрузки. Истинную оболочку нерва составляет периневрий — многослойная ткань с циркулярным строением, состоящая из уплощённых клеток, которые покрыты с обеих сторон базальной мембраной.[12]
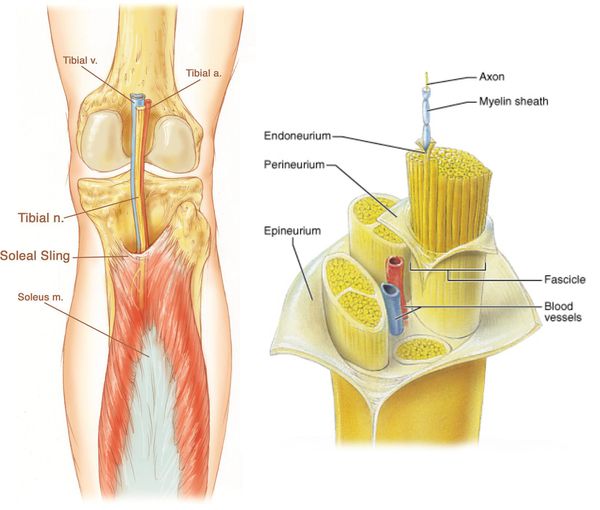
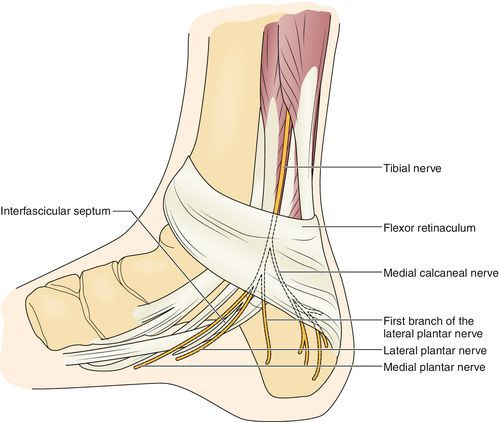
Одной из ветвей периферической нервной системы является большеберцовый нерв. Он начинается в пояснично-крестцовом сплетении спинномозговых корешков, проходит посередине вниз к подколенной ямке латеральнее (как бы в стороне) и поверхностнее подколенных сосудов.[4] Затем нерв спускается между обеими головками икроножной мышцы, проникает под сухожильную дугу камболовидной мышцы, после чего спускается между последней и глубокой мышцами к медиальной лодыжке голени.
На уровне голеностопного сустава большеберцовый нерв проходит через жёсткий остеофиброзный туннель — тарзальный канал.[1] Это пространство спереди ограничено большеберцовой костью, а снаружи — задним отростком таранной кости и пяточной костью, а также удерживателем сгибателей (сухожилий).

Канал делиться на два этажа:
- верхний (залодыжечный);
- нижний (подлодыжечный).
Анатомически в канале сосуществуют несколько сухожилий мышц: задняя большеберцовая, сгибатель большого пальца и длинный сгибатель пальцев.[8][9] Причём короткий и длинный сгибатели большого пальца стопы являются основными мышцами, которые получают иннервацию после выхода нерва из канала предплюсны.
Ишемическая компрессия содержимого тарзального канала приводит к изменению кровообращения в стопе и слабости короткого сгибателя большого пальца стопы. Хроническое сдавление в результате нарушения той же иннервации способствует деформации по типу молоткообразных (кошачьих) пальцев. Также отмечается, что патология сопутствует почти каждому случаю вальгусной деформации стопы.
Классификация и стадии развития синдрома тарзального канала
Специальной классификации синдрома не существует. Он является разновидностью компрессионной нейропатии нижних конечностей. Помимо него существуют:
- Парестетическая мералгия Бернгардта-Рота — сдавление наружного кожного нерва бедра, который образуется из L2-L3 и проходит под путарную связку, где подвергается компрессии. Клинически проявляется парестезиями, а затем и болью в области передней боковой поверхности бедра.
- Метатарзалгия Мортона — сдавление подошвенных пальцевых нервов в области IV плюснефалангового сустава. Проявляется болью и парестезиями в области головок III-IV плюсневых костей.
- Синдром ущемления малоберцового нерва в области подколенной ямки и под длинной малоберцовой мышцей. Малоберцовый нерв идёт из L4-L5. Сдавление происходит в месте прохода малоберцового нерва под сухожилием двуглавой мышцы бедра. Проявляется слабостью сгибателей стопы, болью и парестезиями в области передней поверхности голени.
Осложнения синдрома тарзального канала
- Травмирование. На фоне слабости или пареза сгибателей стопы может возникнуть травма или растяжение связочного аппарата голеностопного сустава. Также возможны частые падения.
- Осложнения после проведения блокад тарзального канала.[9] Такие осложнения называются ятрогенными. Их клинические проявления возникают непосредственно сразу после процедуры или спустя некоторое время (в основном в течение нескольких недель) с постепенным нарастанием симптоматики, т. е. вышеописанные жалобы усугубляются и носят более стойкий характер.
- Анталгические контрактуры — рефлекторное ограничение движения. Возникает при длительной защитной позе.
- Защитная поза — положение тела, возникающее в случае длительного течения заболевания, в котором пациент максимально возможно чувствует себя комфортно.
- Каузалгическая боль — это жгучая интенсивная боль с локальными вазомоторными, трофическими проявлениями. Согласно одной из теорий, механизм её возникновения связан с нейрогенным асептическим воспалением, возникающим в результате высвобождения в зоне повреждения биологически активных веществ (гистамина, простагландинов, цитокинов). Это приводит к вегетативным нарушениям. Афферентная импульсация активизирует центральные структуры головного мозга: таламус и центральную кору головного мозга.
- Развитие диабетической язвы — возникает в результате повышенного травматизма за счёт сниженной чувствительности подошвы и недостаточной иннервации.
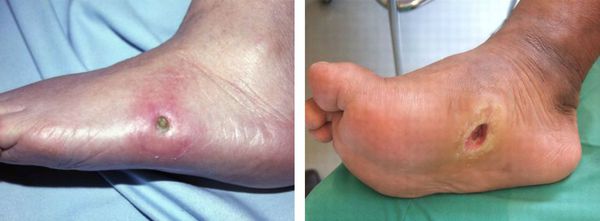
Диагностика синдрома тарзального канала
В первую очередь следует визуально определить состояние пациента: обратить внимание на его положение во время движения, как осуществляется ходьба, есть ли дисфункции мышц, деформация голеностопного сустава или другие неврологические отклонения при движении. Если при определённом положении стопы во время движения возникает боль, то пациент нуждается в углубленном осмотре и оценке этих движений.
Затем производится физикальный осмотр пациента в положении сидя для определения состояния стопы в целом. В запущенных случаях может наблюдаться нарушение мышц стопы, вплоть до атрофии, что приводит к молоткообразной деформации пальцев.
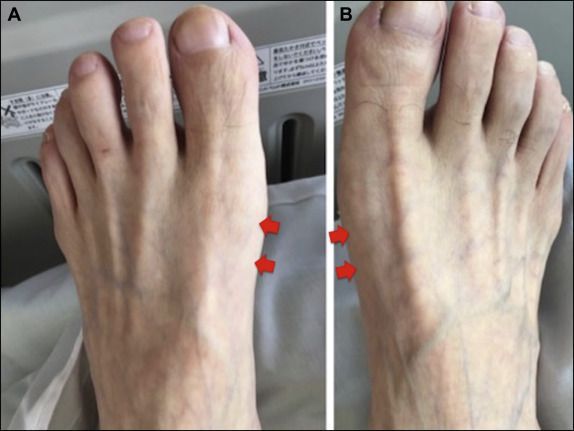
Одними из типичных провокационных проб являются постукивание (синдром Тинеля) и сдавление (синдром Гольдберга) большеберцового нерва — вызывают боль и парестезии в подошвенной части стопы. Также используется турникетный (манжеточный) тест.[1] Стоит отметить, что при синдроме тарзального канала отсутствует ахилловый рефлекс, но при этом частично сохраняется активное приведение стопы и сгибание в голеностопном суставе.
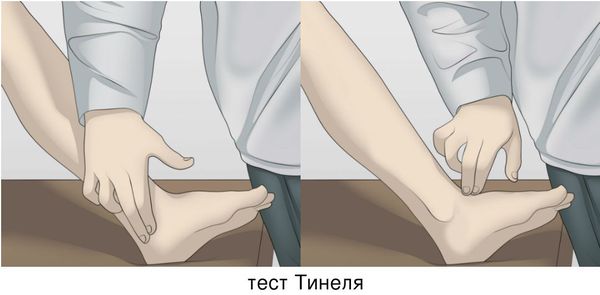
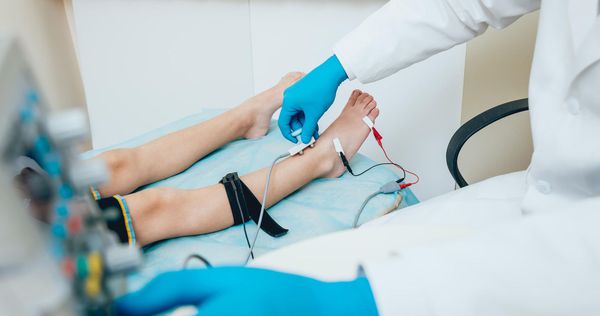
В дополнение к осмотру используют электронейромиографию (ЭНМГ) нижних конечностей: на наличие проблемы будет указывать снижение скорости проведения импульсов по чувствительным волокнам позади медиальной лодыжки.
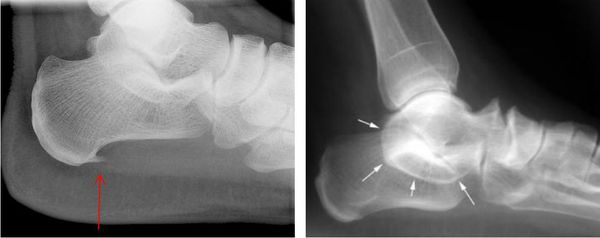
При подозрении травматической природы синдрома проводится рентгенография голеностопного сустава и стопы. Во время исследования также можно обнаружить костные выступы и остеофиты.
Для выявления патологий мягких тканей проводят МРТ голеностопного сустава стопы: могут быть обнаружены тендинит (дистрофия сухожилия), теносиновит (воспаление сухожилия), липомы или другие новообразования, варикозное расширение вен и кисты ганглиев.
Ещё один достоверный и ранний способ диагностики — это мышечное тестирование:
- тест для короткого сгибателя пальцев — пациенту предлагают сгибать среднюю фалангу II-IV пальцев, исследователь фиксирует проксимальные фаланги в разогнутом состоянии и препятствует движению средних;
- тест для длинного сгибателя пальцев — пациенту предлагают сгибать ногтевые фаланги II-IV пальцев, исследователь препятствует этому движению и держит проксимальные фаланги;
- тест для короткого сгибателя большого пальца — пациенту предлагают сгибать проксимальную фалангу большого пальца при разогнутой дистальной, исследователь препятствует этому движению;
- тест длинного сгибателя большого пальца — пациенту предлагают согнуть концевую фалангу большого пальца, исследователь препятствует этому движению и держит проксимальную фалангу разогнутой.
Существует тест оценки тяжести тарзального туннельного синдрома — это нингидриновая проба.[11] Оценка в 10 баллов указывает на нормальную стопу, оценка в 0 баллов говорит о наиболее выраженной патологии стопы.
| Симптомы | Положительные | Частичные | Отрицательные |
|---|---|---|---|
| Спонтанная боль, боль при движении | 2 | 1 | |
| Жгучая боль | 2 | 1 | |
| Симптом Тинеля | 2 | 1 | |
| Сенсорные нарушения | 2 | 1 | |
| Атрофия, слабость мышц | 2 | 1 |
Источник
