Туберкулезный менингит код мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Туберкулезный менингит.
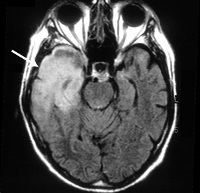
Туберкулезный менингит
Описание
Гематогенная диссеминация МБТ в нервную систему, в структуры, окружающие головной или спинной мозг, вызывает менингит.
Туберкулезный менингит — это воспаление мозговых оболочек. До 80% больных туберкулезным менингитом имеют либо следы перенесенного ранее туберкулеза других локализаций, либо активный туберкулез другой локализации в настоящий момент.
Симптомы
Менингитом болеют преимущественно дети, особенно грудного раннего возраста, значительно реже — взрослые.
По локализации выделяют основные формы туберкулезного менингита: базилярный менингит; менингоэнцефалит; спинальный менингит.
Различают 3 периода развития туберкулезного менингита:
1) продромальный;
2) раздражения;
3) терминальный (парезов и параличей).
Продромальный период характеризуется постепенным (в течение 1-8 нед) развитием. Сначала появляются головная боль, головокружение, тошнота, иногда рвота, лихорадка. Наблюдается задержка мочи и стула, температура субфебрильная, реже — высокая. Однако известны случаи развития болезни и при нормальной температуре.
Период раздражения: через 8-14 дней после продромы происходит резкое усиление симптомов, температура тела 38-39 °С, боль в лобной и затылочной области головы. Нарастают сонливость, вялость, угнетение сознания. Запор без вздутия — ладьевидный живот. Светобоязнь, гиперестезия кожи, непереносимость шума. Вегетативно-сосудистые расстройства: стойкий красный дермографизм, спонтанно появляются и быстро исчезают красные пятна на коже лица и груди.
В конце первой недели периода раздражения (на 5-7-й день) появляется нечетко выраженный менингеальный синдром (ригидность затылочных мышц, симптом Кёрнига и Брудзинского).
Характерные проявления симптомов появляются во втором периоде раздражения в зависимости от локализации воспалительного туберкулезного процесса.
При воспалении менингеальных оболочек наблюдаются головные боли, тошнота и ригидность затылочных мышц.
При накоплении серозного экссудата в основании мозга может возникнуть раздражение краниальных нервов со следующими признаками: ухудшение зрения, паралич века, косоглазие, неодинаково расширенные зрачки, глухота. Отек сосочка глазного дна присутствует у 40% пациентов.
Вовлечение мозговых артерий в патологический процесс может привести к потере речи или слабости в конечностях. При этом может быть повреждена любая область мозга.
При гидроцефалии различной степени выраженности происходит блокирование экссудатом некоторых цереброспинальных соединений с мозгом. Гидроцефалия — главная причина потери сознания. Патологические проявления могут быть постоянными и указывать на плохой прогноз для больных, находящихся в бессознательном состоянии.
При блокаде спинного мозга экссудатом может возникнуть слабость двигательных нейронов или паралич нижних конечностей.
Терминальный период (период парезов и параличей, 15-24-й день болезни). В клинической картине преобладают признаки энцефалита: отсутствие сознания, тахикардия, дыхание Чейна-Стокса, температура тела 40 °С, парезы, параличи центрального характера.
При спинальной форме во 2-м и 3-м периодах наблюдаются опоясывающие, очень сильные корешковые боли, вялые параличи, пролежни.
Базофилия. Вялость. Гиперкальциемия. Моноцитоз. Ночная потливость у мужчин. Раздражительность. Рвота. Слабость мышц (парез). Судороги. Тошнота.

Туберкулезный менингит
Причины
В пораженных туберкулёзом органах (лёгкие, лимфатические узлы, кожа, кости, почки, кишечник и ) развивается специфическое «холодное» туберкулёзное воспаление, носящее преимущественно гранулематозный характер и приводящее к образованию множественных бугорков со склонностью к распаду.
Туберкулы могут стать причиной:
1. Воспаления менингеальных оболочек;
2. Формирования серой желеобразной массы в основании мозга;
3. Воспаления и сужения артерий, ведущих к мозгу, которые в свою очередь могут стать причиной местного мозгового нарушения.
Лечение
Если имеется подозрение на наличие туберкулезного менингита, больного необходимо срочно госпитализировать в специализированное лечебное учреждение, в котором могут быть выполнены рентгенологическое исследование, спинальная пункция, лабораторное обследование, применены специфические методы противотуберкулезной терапии.
При отсутствии лечения исход летальный. Чем раньше поставлен диагноз и начато лечение, чем ясней сознание больного в момент начала лечения, тем лучше прогноз.
Источник
Рубрика МКБ-10: A17.0
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / A15-A19 Туберкулез / A17 Туберкулез нервной системы
Определение и общие сведения ( в т.ч. эпидемиология)[править]
Любой подострый менингит с
лихорадкой и низким содержанием глюкозы в СМЖ
следует рассматривать как туберкулезный, пока не
доказано обратное (N. Engl. J. Med., 290:1130, 1974).
Этиология и патогенез[править]
Клинические проявления[править]
Туберкулезный менингит (G01*): Диагностика[править]
Диагноз туберкулезного менингита необходимо
установить до получения результатов
бактериологического исследования, поскольку
рост Mycobacterium tuberculosis в культуре можно получить не
ранее пятой недели. Диагноз устанавливают на
основании клинической картины (лихорадка,
головная боль, сонливость, рвота, поражение
черепных нервов), выявления активного
туберкулеза легких (у 30% больных, обычно
милиарного), положительной туберкулиновой пробы
(у 50% больных). Диагноз подтверждается выявлением
кислотоустойчивых микобактерий туберкулеза в
мазке СМЖ, окрашенном по Цилю—Нильсену. В ранней
стадии заболевания ригидность затылочных мышц
часто отсутствуют. В СМЖ обычно выявляется
низкая концентрация глюкозы и увеличение числа
лимфоцитов, хотя в начале заболевания могут
преобладать нейтрофилы. Уровень белка почти
всегда повышен, что часто приводит к образованию
сгустка или пленки при отстаивании жидкости.
Диагностическую ценность исследования СМЖ можно
увеличить различными способами:
а. Вероятность
получить рост возбудителя зависит от количества
материала. Поэтому при каждой люмбальной пункции
следует извлекать для посева 10—15 мл СМЖ.
б. Увеличение
концентрации возбудителя увеличивает
вероятность его идентификации при окраске по
Цилю—Нильсену.
1) Мазок лучше
всего готовить из пленки, в которой обычно
содержится большое количество микобактерий.
2) Если пленки
нет, то СМЖ центрифугируют и мазок готовят из
полученного осадка.
3) Иммунологические
пробы, включая твердофазный иммуноферментный
анализ и латекс-агглютинацию, технически трудны
и часто ненадежны. Разрабатывается метод
идентификации ДНК туберкулезных микобактерий,
основанный на ПЦР.
г. Типичная
динамика состава СМЖ: снижение концентрации
глюкозы и повышение концентрации белка на фоне
нарастающего или постоянного количества клеток.
Нормальный состав СМЖ в ранней фазе заболевания
не исключает туберкулезный менингит.
2. Другие проявления туберкулеза ЦНС. Мозг поражается по типу
диффузного энцефалита или локальной
туберкулемы. Мозговые оболочки могут не
затрагиваться. Если нет менингита или
туберкулеза других органов, то диагностика
чрезвычайно трудна и нередко возможна только при
биопсии. Mycobacterium tuberculosis могут поражать мозговые
сосуды, вызывая васкулит с последующим инфарктом
мозга.
Дифференциальный диагноз[править]
Туберкулезный менингит (G01*): Лечение[править]
1. Противотуберкулезные средства
а. Средства первого ряда
1) Изониазид эффективен, малотоксичен и хорошо
проникает в СМЖ. Однако число штаммов, устойчивых
к изониазиду и рифампицину,
постоянно растет. Изониазид
назначают по 5 мг/кг/сут внутрь однократно. Для
детей доза 10—20 мг/кг/сут. Суточная доза не
должна превышать 300 мг. Всем больным старше
6 лет одновременно назначают пиридоксин
в дозе 50 мг/сут для профилактики дефицита
этого витамина, проявляющегося нейропатией,
энцефалопатией, эпилептическими припадками и
анемией (см. гл. 14, п. XVIII.А.3).
2) Рифампицин, 600 мг/сут внутрь взрослым,
10—20 мг/кг/сут внутрь детям; суточная доза не
должна превышать 600 мг.
3) Пиразинамид, 15—30 мг/кг/сут внутрь в 3—4 приема
взрослым и детям, максимальная суточная доза
2 г.
4) Этамбутол,15—25 мг/кг/сут внутрь взрослым и детям,
максимальная суточная доза 2,5 г.
б. Средства второго ряда назначают при устойчивости
микроорганизмов или при непереносимости средств
первого ряда.
1) Стрептомицин, 15 мг/кг/сут взрослым (максимальная
суточная доза — 1 г), 20—40 мг/кг/сут детям.
Вводят в/м 1 раз в сутки. Из-за риска
ототоксичности и нефротоксичности препарат в
максимальной дозе не назначается более чем на
12 недель.
2) Ципрофлоксацин, 750 мг внутрь 2 раза в сутки.
3) Этионамид, 0,5—1 г/сут внутрь в 2—4 приема.
Препарат очень хорошо проникает в СМЖ, однако
часто оказывает токсическое действие на печень,
ЦНС и ЖКТ.
в. Схема антимикобактериальной терапии
1) В течение
2 первых месяцев и до выявления
чувствительности к антибиотикам назначают
4 препарата:
а) Изониазид, 300 мг/сут, и
б) Рифампицин, 600 мг/сут, и
в) Пиразинамид, 15—30 мг/кг/сут, и
г) Стрептомицин, 15 мг/кг/сут в/м,
или этамбутол 15—20 мг/кг/сут.
2) Схему
корректируют после определения
чувствительности к препаратам. Через 2—3 мес
лечения часто переходят на два препарата (как
правило, изониазид и рифампицин).
3) Минимальная
продолжительность лечения обычно составляет
6—12 мес. При сопутствующей ВИЧ-инфекции
продолжительность лечения обычно увеличивают в
1,5 раза.
4) Необходимо
следить за выполнением врачебных назначений. При
появлении сомнений в добросовестности больного
для облегчения контроля противотуберкулезные
средства могут назначаться 2 раза в неделю в
следующих дозах:
а) Изониазид, 15 мг/кг (но не более
900 мг), и
б) Рифампицин, 600 мг, и
в) Пиразинамид, 50—70 мг/кг, и
г) Этамбутол, 50 мг/кг.
2. Некоторые
назначают кортикостероиды (в том числе
интратекально). Считают, что они могут подавить
воспалительную реакцию и предотвратить
осложнения, возникающие как вследствие
воспаления и образования гранулем, так и в
результате непосредственной деструкции тканей
микобактериями.
а. Цели назначения кортикостероидов
1) Уменьшить
внутричерепную гипертензию, обусловленную
отеком мозга.
2) Уменьшить
воспалительную экссудацию в субарахноидальное
пространство и риск обструктивной гидроцефалии
или блокады ликворопроводящих путей спинного
мозга.
3) Подавить
васкулит сосудов основания мозга и предупредить
ишемический инсульт.
б. Показания
1) Нарушения
сознания.
2) Нарастание
очаговой неврологической симптоматики (показаны
КТ и МРТ).
в. Если нет
психических или очаговых неврологических
расстройств, то кортикостероиды, видимо,
неэффективны.
г. При
повышении ВЧД дозы кортикостероидов те же, что и
при внутричерепных гипертензиях иной этиологии:
взрослым и детям — дексаметазон
10 мг в/в, затем по 4—6 мг в/в каждые 6 ч. В
острых ситуациях используют также маннитол. В качестве
противовоспалительного средства обычно
назначают преднизон 60 или
80 мг/сут (или другие кортикостероиды в
эквивалентных дозах) на 2—3 нед, затем препарат
отменяют в течение 1 мес.
3. Лицам,
контактировавшим с больным, проводят
профилактическое лечение в соответствии с
рекомендациями Американского общества
торакальных хирургов.
4. Консервативное
лечение туберкулем проводят по той же схеме, что
и при туберкулезном менингите. Хирургическое
лечение показано, если диаметр туберкулемы
превышает 2 см, при повышении ВЧД вследствие
перифокального отека и неэффективности
консервативной терапии, при эпилепсии, не
поддающейся лечению, при устойчивости к
антибиотикам. При неясном диагнозе проводят
биопсию туберкулемы. Ее следует выполнять с
максимальной осторожностью, так как она может
осложниться туберкулезным менингитом.
Побочные эффекты противотуберкулезных средств
а. Изониазид
1) Печень.
Примерно у 10% больных повышается активность АлАТ,
но обычно она возвращается к норме без отмены
препарата. Гепатит наблюдается в 1% случаев,
обычно он возникает через несколько месяцев
терапии и может сопровождаться желтухой,
необратимым повреждением печени, а в отдельных
случаях приводит к смерти. Риск гепатита
увеличивается с возрастом и не зависит от дозы
препарата. Заболевание чаще отмечается у больных
с быстрым ацетилированием изониазида.
2) Нервная система. Если
дополнительно не назначается пиридоксин,
то может возникать синдром дефицита этого
витамина, проявляющийся нейропатией, анемией,
энцефалопатией и эпилептическими припадками.
Синдром не развивается у детей до 6 лет. В
редких случаях наблюдается атрофия зрительного
нерва.
3) Психические функции. Возможны эйфория, мания, психозы.
Они, как правило, не связаны с дефицитом пиридоксина.
4) Аллергические реакции наблюдаются редко.
5) Меры предосторожности
а) Больным
старше 6 лет дополнительно назначают пиридоксин в дозе не менее 10%
дозы изониазида.
б) Ежемесячно
следят, не появились ли признаки гепатита.
Биохимические показатели функции печени
определяют перед лечением и при появлении
признаков поражения печени.
в) Изониазид усиливает побочные
эффекты фенитоина, так как
замедляет его метаболизм.
б. Стрептомицин
1) Нервная система.
Препарат может вызвать повреждение
преддверно-улиткового нерва (слуховые и
вестибулярные расстройства). Однако суточная
доза, не превышающая 1 г, обычно хорошо
переносится в течение 2—3 мес.
2) Почки. Как и
все другие аминогликозиды, стрептомицин
может вызывать дозозависимое поражение почек.
Однако если заболеваний почек нет, а доза стрептомицина не превышает
1 г/сут, то это осложнение возникает крайне
редко.
3) Аллергические реакции не характерны.
4) Меры предосторожности
а) Перед
началом лечения проверяют функцию почек и при
необходимости корректируют дозу.
б) Ежемесячно
проверяют слуховую и вестибулярную функции.
Применение во время беременности может привести
к врожденной глухоте.
в. Этамбутол
1) Нервная система.
В дозах выше 15 мг/кг/сут может привести к
поражению зрительного нерва, которое лучше всего
выявляется тестами на цветовое зрение и остроту
зрения. Это осложнение обычно проходит при
немедленной отмене препарата.
2) Меры предосторожности. Ежемесячная проверка
зрения.
г. Рифампицин
1) Часто
развиваются желудочно-кишечные нарушения.
2) Аллергические
реакции, сыпь, тромбоцитопения,
гепатотоксичность наблюдаются редко.
3) Взаимодействие с другими лекарственными средствами. Рифампицин ускоряет печеночный
метаболизм многих препаратов, в том числе варфарина, противосудорожных
средств и эстрогенсодержащих контрацептивов.
4) Меры предосторожности. Больных надо
предупредить, что рифампицин
окрашивает мочу, пот и слезы в оранжевый цвет.
Возможно необратимое окрашивание мягких
контактных линз.
д. Пиразинамид
1) Печень. В
дозе 3 г/сут гепатотоксичность проявляется
примерно у 15% больных. Изредка наблюдается некроз
печени с летальным исходом.
2) Часто
развиваются желудочно-кишечные нарушения.
3) Препарат
способен провоцировать приступы подагры и
усиливать проявления сахарного диабета.
4) Аллергические реакции часты.
5) Меры предосторожности. Ежемесячно следят, не
появились ли признаки гепатита. Биохимические
показатели функции печени определяют перед
лечением и при появлении симптомов
гепатотоксичности.
е. Ципрофлоксацин
1) Нервная система.
Нейротоксическое действие наблюдается редко,
однако имеются сообщения о развитии
эпилептических припадков, психозов и тремора.
2) Возможны
желудочно-кишечные нарушения.
3) Аллергические реакции часты.
4) Меры предосторожности. Ципрофлоксацин,
как и другие хинолоны, противопоказан детям и
беременным.
ж. Этионамид
1) Поражение печени наблюдается
примерно в 5% случаев, чаще при сахарном диабете
2) Нервная система.
Возможно обратимое токсическое действие на ЦНС,
проявляющееся депрессией, сонливостью, тремором
и нарушением обоняния. Эпилептические припадки
бывают редко.
3) Часто
развиваются желудочно-кишечные нарушения.
4) Возможна
тяжелая ортостатическая гипотония.
5) Меры предосторожности. Ежемесячно следят, не
появились ли признаки гепатита. Биохимические
показатели функции печени определяют перед
лечением и при появлении симптомов
гепатотоксичности.
Профилактика[править]
Прочее[править]
Наблюдение и осложнения
а. Если
состояние больного стабильно, то люмбальную
пункцию повторяют через 1 мес, 6 мес и
2 года от начала лечения. При появлении новых
неврологических симптомов выполняют срочную
люмбальную пункцию и другие диагностические
процедуры.
б. Наиболее
опасное позднее осложнение туберкулезного
менингита — гидроцефалия. Ее лечение зависит
от локализации и выраженности блокады
ликворопроводящих путей (см. гл. 3, п. III.В).
Рецидивы
Главная причина рецидивов — невыполнение
врачебных назначений. Недостаточное лечение
приводит к широкому распространению
микроорганизмов, устойчивых одновременно ко
многим препаратам. При первых признаках рецидива
больного госпитализируют, повторно определяют
чувствительность возбудителя к
противотуберкулезным средствам и корректируют
режим лечения. Может потребоваться надзор за
приемом препарата, замена старого препарата или
добавление нового.
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
American Thoracic Society and the Centers for Disease Control. Treatment of tuberculosis and tuberculosis infection in adults and children. Am. Rev. Respir. Dis. 134:355, 1986; 136:482, 1987.
Действующие вещества[править]
- Гидрокортизон
- Дексаметазон
- Метилпреднизолон
- Преднизолон
Источник
Связанные заболевания и их лечение
Описания заболеваний
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Названия
A17,0 Туберкулезный менингит (G01*).

A17.0 Туберкулезный менингит (G01*)
Синонимы диагноза
Туберкулезный менингит, туберкулез серозных оболочек, менингит туберкулезный.
Описание
Гематогенная диссеминация МБТ в нервную систему, в структуры, окружающие головной или спинной мозг, вызывает менингит.
Туберкулезный менингит — это воспаление мозговых оболочек. До 80% больных туберкулезным менингитом имеют либо следы перенесенного ранее туберкулеза других локализаций, либо активный туберкулез другой локализации в настоящий момент.

A17.0 Туберкулезный менингит (G01*)
Симптомы
Менингитом болеют преимущественно дети, особенно грудного раннего возраста, значительно реже — взрослые.
По локализации выделяют основные формы туберкулезного менингита: базилярный менингит; менингоэнцефалит; спинальный менингит.
Различают 3 периода развития туберкулезного менингита:
1) продромальный;
2) раздражения;
3) терминальный (парезов и параличей).
Продромальный период характеризуется постепенным (в течение 1-8 нед) развитием. Сначала появляются головная боль, головокружение, тошнота, иногда рвота, лихорадка. Наблюдается задержка мочи и стула, температура субфебрильная, реже — высокая. Однако известны случаи развития болезни и при нормальной температуре.
Период раздражения: через 8-14 дней после продромы происходит резкое усиление симптомов, температура тела 38-39 °С, боль в лобной и затылочной области головы. Нарастают сонливость, вялость, угнетение сознания. Запор без вздутия — ладьевидный живот. Светобоязнь, гиперестезия кожи, непереносимость шума. Вегетативно-сосудистые расстройства: стойкий красный дермографизм, спонтанно появляются и быстро исчезают красные пятна на коже лица и груди.
В конце первой недели периода раздражения (на 5-7-й день) появляется нечетко выраженный менингеальный синдром (ригидность затылочных мышц, симптом Кёрнига и Брудзинского).
Характерные проявления симптомов появляются во втором периоде раздражения в зависимости от локализации воспалительного туберкулезного процесса.
При воспалении менингеальных оболочек наблюдаются головные боли, тошнота и ригидность затылочных мышц.
При накоплении серозного экссудата в основании мозга может возникнуть раздражение краниальных нервов со следующими признаками: ухудшение зрения, паралич века, косоглазие, неодинаково расширенные зрачки, глухота. Отек сосочка глазного дна присутствует у 40% пациентов.
Вовлечение мозговых артерий в патологический процесс может привести к потере речи или слабости в конечностях. При этом может быть повреждена любая область мозга.
При гидроцефалии различной степени выраженности происходит блокирование экссудатом некоторых цереброспинальных соединений с мозгом. Гидроцефалия — главная причина потери сознания. Патологические проявления могут быть постоянными и указывать на плохой прогноз для больных, находящихся в бессознательном состоянии.
При блокаде спинного мозга экссудатом может возникнуть слабость двигательных нейронов или паралич нижних конечностей.
Терминальный период (период парезов и параличей, 15-24-й день болезни). В клинической картине преобладают признаки энцефалита: отсутствие сознания, тахикардия, дыхание Чейна-Стокса, температура тела 40 °С, парезы, параличи центрального характера.
При спинальной форме во 2-м и 3-м периодах наблюдаются опоясывающие, очень сильные корешковые боли, вялые параличи, пролежни.
Причины
В пораженных туберкулёзом органах (лёгкие, лимфатические узлы, кожа, кости, почки, кишечник и ) развивается специфическое «холодное» туберкулёзное воспаление, носящее преимущественно гранулематозный характер и приводящее к образованию множественных бугорков со склонностью к распаду.
Туберкулы могут стать причиной:
1. Воспаления менингеальных оболочек;
2. Формирования серой желеобразной массы в основании мозга;
3. Воспаления и сужения артерий, ведущих к мозгу, которые в свою очередь могут стать причиной местного мозгового нарушения.
Лечение
Если имеется подозрение на наличие туберкулезного менингита, больного необходимо срочно госпитализировать в специализированное лечебное учреждение, в котором могут быть выполнены рентгенологическое исследование, спинальная пункция, лабораторное обследование, применены специфические методы противотуберкулезной терапии.
При отсутствии лечения исход летальный. Чем раньше поставлен диагноз и начато лечение, чем ясней сознание больного в момент начала лечения, тем лучше прогноз.
Источник
