Трофобластическая болезнь код мкб
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Трофобластическая болезнь.
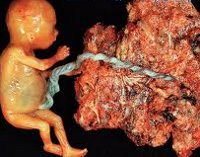
Трофобластическая болезнь
Описание
Трофобластическая болезнь. Общее понятие, объединяющее различные формы ассоциированной с беременностью пролиферативной неоплазии трофобласта. Термин «трофобластическая болезнь» включает в себя пузырный занос (частичный и полный), инвазивный пузырный занос, хорионкарциному, эпителиоидную трофобластическую опухоль, трофобластическую опухоль плацентарной площадки. Диагностика трофобластической болезни основывается на данных УЗИ и КТ, исследования концентрации ХГЧ в крови. Лечение может включать эвакуацию пузырного заноса, химиотерапию, гистеротомию.
Дополнительные факты
В гинекологии трофобластическая болезнь является довольно редкой патологией и встречается в 1—2,5% случаев; ее развитие ассоциировано с беременностью; первичной локализацией практически всегда служит матка. Среди различных форм трофобластической болезни на полный пузырный занос приходится 72,2% случаев; на частичный – 5%; на хорионкарциному — 17,5%, другие виды — 5,3%. При трофобластической болезни возникают пролиферативные аномалии наружного слоя клеток зародыша, участвующих в формировании эпителиального покрова ворсин хориона. Возникновение трофобластической болезни возможно как во время гестации, так и после завершения беременности. Трофобластическая болезнь может иметь доброкачественное или злокачественное течение.

Трофобластическая болезнь
Классификация
Международная классификация различает доброкачественные формы трофобластической болезни (частичный и полный пузырный занос) и злокачественные неоплазии (инвазивный пузырный занос, хорионкарциному, трофобластическую опухоль плацентарного ложа, эпителиоидноклеточную трофобластическую опухоль). Злокачественные неоплазии могут иметь неметастазирующее и метастазирующее клиническое течение низкой либо высокой степени риска.
Согласно клинической классификации FIGO, выделяют следующие стадии трофобластической болезни:
• I – локализация трофобластического новообразования ограничена маткой.
• II – трофобластическая неоплазия распространяется на широкую связку матки, придатки, влагалище, но ограничивается гениталиями.
• III – кроме поражения половых органов, определяются метастазы в легкие.
• IV – кроме легочных метастазов, определяются поражения селезенки, почек, ЖКТ, печени, головного мозга.
Причины
Различные формы трофобластической болезни рассматриваются онкогинекологией как единый этиопатогенетический процесс. Среди этиологических предпосылок трофобластической болезни не исключаются особые свойства яйцеклетки, влияние вирусов (в частности, вируса гриппа) на трофобласт, иммунологические факторы, повышение активности гиалуронидазы, хромосомные аберрации, дефицит белка.
Замечено, что вероятность развития трофобластической болезни в 5 раз выше у женщин старше 40 лет, чем у женщин до 35 лет. Среди других факторов риска выделяют наличие в анамнезе эпизодов самопроизвольного прерывания беременности, абортов, внематочной беременности, родов. В географическом плане трофобластическая болезнь чаще развивается у жительниц Востока, чем у представительниц западных стран.
Шансы на развитие хорионкарциномы значительно возрастают после перенесенного пузырного заноса по сравнению с нормально протекающей беременностью. В свою очередь, вероятность развития инвазивного пузырного заноса выше после полной формы пузырного заноса, чем после частичной. Трансформация структур трофобласта может развиваться в процессе беременности (нормальной или эктопированной) либо после завершения гестации (родов, выкидыша, аборта).
Симптомы
Клиника пузырного заноса характеризуется влагалищными кровотечениями (90%); превышением размеров матки должной величины, соответствующей сроку гестации (50%); двусторонними текалютеиновыми кистами более 8 см в диаметре (до 40% случаев). Течение пузырного заноса может осложняться токсикозом беременных (неукротимой рвотой), артериальной гипертензией, преэклампсией, признаками гипертиреоза (гипертермией, тахикардией и тд ), разрывом овариальных кист, профузным кровотечением. В редких случаях при данной форме трофобластической болезни развивается ТЭЛА, ДВС-синдром.
Клиническими особенностями инвазивного пузырного заноса служит инфильтративный рост, высокая вероятность трансформации в хорионкарциному, в трети случаев — метастазирование в вульву, влагалище, легкие. Трофобластическая хорионкарцинома способна глубоко инфильтрировать и разрушать стенку матки, поэтому обычно первым проявлением данной формы трофобластической болезни служит массивное кровотечение. Хорионкарцинома обладает высокой частотой метастазирования в легкие, органы малого таза, печень, селезенку, головной мозг, почки, желудок, обуславливая соответствующую клиническую симптоматику.
Трофобластическая опухоль плацентарного ложа обладает инфильтрирующим ростом, что сопровождается разрушением серозного покрова матки, кровотечениями; может метастазировать во влагалище, брюшную полость, головной мозг. Эпителиоидноклеточная трофобластическая опухоль чаще имеет локализацию в области дна матки и в цервикальном канале, что может проявляться признаками, типичными для рака тела или шейки матки. Данная форма трофобластической болезни нередко манифестирует спустя несколько лет после беременности, заявляя о себе наличием отдаленных метастазов.
Боль в грудной клетке. Кашель. Кровохарканье. Рвота. Редкие месячные.
Диагностика
В анамнезе у всех пациенток с трофобластической болезнью отмечается беременность, завершившаяся абортами (искусственными или самопроизвольными), родами, тубэктомией по поводу внематочной беременности. Большинство пациенток жалуется на аменорею, ациклические маточные кровотечения, олигоменорею, меноррагии, боли в животе или груди, головную боль, кровохарканье, кашель. Во время гинекологического исследования обнаруживаются увеличенные размеры матки, не соответствующие должному сроку беременности или послеродового периода. Нередко гинекологу удается пропальпировать опухолевые узлы в матке, малом тазу, влагалище.
Использование трансвагинального УЗИ позволяет обнаружить опухоли трофобласта с минимальным размером 4 Патогномоничным признаком трофобластической болезни является обнаружение текалютеиновых кист яичников, часто больших размеров. Концентрация ХГЧ в плазме крови при трофобластической болезни всегда повышена. Важнейшим критерием диагностики трофобластической болезни служит морфологическое исследование тканей, полученных в ходе диагностического выскабливания матки, лапароскопии, иссечения опухолей стенки влагалища, пункции метастазов.
С помощью вспомогательных методов (УЗИ брюшной полости, печени, почек; КТ, ПЭТ, МРТ головного мозга; рентгенографии грудной клетки, КТ легких; тазовой ангиографии) определяются метастазы в малом тазу и отдаленных органах. При выявлении метастазов экстрагенитальной локализации возникает необходимость в консультации абдоминального хирурга, пульмонолога, нейрохирурга, уролога.
Лечение
Лечебная тактика при трофобластической болезни определяется ее формой и стадией. При пузырном заносе производится его вакуум-экстракция с контрольным кюретажем полости матки. Обязательно назначение контрацепции в течение года после удаления пузырного заноса. Химиотерапия при динамическом снижении ХГЧ не назначается. Во всех случаях трофобластической болезни со злокачественным течением показано проведение химиотерапии по одной из схем (метотрексат + дактиномицин; этопозид + цисплатин; дактиномицин + метотрексат + цисплатин + винкристин).
Хирургическая тактика обоснована при угрожающем кровотечении из первичной опухоли, перфорации стенки матки, резистентности к химиотерапии. У больных репродуктивного возраста возможно выполнение органосохраняющей гистеротомии с иссечением опухолевых тканей; у пациенток, не планирующих деторождение, целесообразно удаление матки методом надвлагалищной ампутации или радикальной гистерэктомии.
После курса терапии осуществляется мониторинг ХГЧ и характера менструального цикла, эхографический контроль, динамическая рентгенография легких, по показаниям – МРТ головного мозга в течение 2-3-х лет. Беременность женщинам, перенесшим трофобластическую болезнь, разрешается, не ранее, чем через 12-18 мес. После излечения.
Прогноз
Правильность и своевременность лечения трофобластической болезни гарантирует в абсолютном большинстве случаев хороший прогноз. Химиотерапия позволяет вылечить 100% пациенток с неметастазирующим течением трофобластической болезни и около 70% с метастазирующими формами.
У молодых женщин обычно удается сохранить генеративную функцию. Дальнейшее наблюдение и обследование, ведение менограммы и контрацепция позволяют рассчитывать на успешное протекание последующей беременности. Рецидивы трофобластической болезни наблюдаются в 3-8% случаях.
Источник
- Описание
- Симптомы (признаки)
- Лечение
Краткое описание
Болезнь гестационная трофобластическая — общий термин для спектра связанных с беременностью пролиферативных аномалий производных трофобласта. Трофобластические опухоли составляют 1–2,5% случаев, их возникновение связано с беременностью и первичной локализацией почти всегда является матка.
Код по международной классификации болезней МКБ-10:
- C58 Злокачественное новообразование плаценты
- D39.2 Плаценты
- O01 Пузырный занос
Клиническая классификация • Пузырный занос — состояние, сопровождающееся пролиферацией трофобласта, заполняющего полость матки. Клиническая картина пузырного заноса создаёт впечатление нормально прогрессирующей беременности. Пузырный занос может быть полным (классическим) или неполным (частичным). При полном пузырном заносе изменения захватывают весь хорион, при частичном — только его часть • Злокачественные опухоли трофобласта (злокачественная гестационная трофобластическая неоплазия) •• Деструирующий (инвазивный) пузырный занос •• Хорионэпителиома (хорионкарцинома) • Трофобластическая опухоль плацентарной площадки (наблюдают очень редко).
Симптомы (признаки)
Клиническая картина
• Патологическое маточное кровотечение может появиться достаточно быстро или через несколько лет после беременности, а кровотечение из повреждённых участков нижних отделов половых путей может начаться в любое время. Кроме наружного может возникать и внутрибрюшное кровотечение в связи с прорастанием опухолью стенки матки.
• Бели, имеющие в начале заболевания серозный характер, а позднее — гнойный со зловонным запахом в связи с некрозом и распадом опухоли.
• Увеличенные размеры матки, наличие синюшных узлов во влагалище.
• Боли в низу живота в связи с наличием текалютеиновых кист яичника (обнаруживают в 30% случаев) или дальнейшим распространением опухоли в окружающие ткани.
• Метастазы обнаруживают в ЖКТ, мочеполовой системе, печени, лёгких и головном мозге, метастазирование часто сопровождается кровотечением из — за тропности опухолевой ткани к сосудам.
Злокачественная гестационная трофобластическая неоплазия
По течению различают метастатическую и неметастатическую форму.
•• Неметастатическая гестационная трофобластическая неоплазия — наиболее частая форма заболевания, процесс распространяется только на матку.
•• Метастатическая гестационная трофобластическая неоплазия — заболевание, распространяющееся за пределы матки. Симптоматика зависит от локализации метастазов (например, кровохарканье при метастазах в лёгкие, неврологические симптомы при метастазах в головной мозг). Быстрому метастазированию способствуют роды и выскабливание полости матки ••• Метастатическая гестационная трофобластическая неоплазия с благоприятным прогнозом — небольшая продолжительность заболевания (прошло менее 4 мес после беременности), низкий титр ХГТ до лечения (менее 40 000 мМЕ/мл), отсутствие метастатического поражения головного мозга и печени, отсутствие химиотерапии в анамнезе ••• Метастатическая гестационная трофобластическая неоплазия с неблагоприятным прогнозом — большая продолжительность заболевания (прошло более 4 мес после беременности), высокий титр ХГТ до лечения (более 40 000 мМЕ/мл), метастатическое поражение головного мозга или печени, неэффективность предшествующей химиотерапии.
Классификация • TNM. Поскольку трофобластические опухоли потенциально излечимы практически у всех пациенток, основная цель стадирования — определение группы больных, которым требуется проведение более интенсивного режима химиотерапии. Определение стадии основывается на истории болезни, клиническом, рентгенологическом и соответствующем лабораторном обследовании. Гистологическое подтверждение диагноза не требуется, если уровень ХГТ в моче резко повышен •• Первичный очаг ••• T1 — опухоль ограничена маткой ••• T2 — опухоль распространяется на другие половые органы: влагалище, яичники, широкую связку, маточную трубу в виде непосредственного прорастания или метастазов ••• В отличие от других локализаций опухолей, критерий N (регионарные метастазы) при этих опухолях не применяется, поскольку поражение лимфатических узлов встречается крайне редко и прогноз в таких ситуациях аналогичен категории М1 ••• M1a — метастазы в лёгких ••• M1b — любые другие метастазы (метастазы в половых органах классифицируют как Т2) • Группировка по стадиям • Стадия I: T1N0M0 • Стадия II: T2N0M0 • Стадия III: T0 — 2M1a • Стадия IV: T0 — 2M1b • Международная Федерация Акушеров — гинекологов (FIGO) добавила к системе стадирования 2 прогностически значимых фактора риска: содержание b — субъединицы ХГТ (b — ХГТ) более 105 (100 000 МЕ/сут мочи) и длительность заболевания более 6 мес после окончания предшествующей беременности. Стадии (I–IV) соответственно подразделяют на А, В, С (А — без факторов риска; В — один фактор риска; С — два фактора риска).
Лечение
ЛЕЧЕНИЕ
Неметастатическая гестационная трофобластическая неоплазия
• Химиотерапия. Применяют несколько схем лечения •• Метотрексат по 30 мг/м2 в/м 1 р/нед до нормализации титра ХГТ; даунорубицин (рубомицина гидрохлорид), дактиномицин; винбластин; препараты платины и др. •• Метотрексат 1 мг/кг через день в течение 4 дней с последующим внутривенным введением кальция фолината (0,1 мг/кг) в течение 24 ч после метотрексата (эффективно у 90%) •• Прерывистые курсы терапии продолжают до трёх отрицательных результатов теста на наличие ХГТ, проводимого 1 р/нед.
• При неэффективности химиотерапии показана гистерэктомия (вторичная гистерэктомия).
• Если пациентка не хочет иметь детей, гистерэктомию производят во время первого курса химиотерапии (первичная гистерэктомия).
• После окончания курса химиотерапии беременность возникает у 50% женщин, заинтересованных в рождении ребёнка. В 80–85% случаев дети рождаются здоровыми.
Метастатическая гестационная трофобластическая неоплазия
• Метастатическая гестационная трофобластическая неоплазия с благоприятным прогнозом. Лечение проводят более длительно, чем при неметастатической гестационной трофобластической неоплазии, теми же препаратами •• После получения отрицательных титров ХГТ назначают один дополнительный курс химиотерапии •• Если возникает устойчивость к метотрексату (т.е. возникает подъём или сохранение постоянного уровня титра ХГТ) или после 5 — го курса химиотерапии титры всё ещё положительны, больную переводят на лечение дактиномицином •• Если возникает устойчивость к обоим ЛС, назначают комбинированный курс лечения — метотрексат, дактиномицин и хлорамбуцил. Также применяют доксорубицин, блеомицин, препараты платины, винбластин, винкристин •• Показания к гистерэктомии такие же, как при неметастатической форме гестационной трофобластической неоплазии.
• Метастатическая гестационная трофобластическая неоплазия с неблагоприятным прогнозом. Пациентки обычно мало восприимчивы к химиотерапии, особенно при проведении повторных курсов. Кроме того, состояние пациенток усугубляется сильной интоксикацией и истощением функций красного костного мозга •• Необходима комбинированная химиотерапия различными препаратами, возможно присоединение лучевой терапии ••• EMA — CO (этопозид, метотрексат и дактиномицин, чередуя с циклофосфамидом и онковином [винкристин]) ••• MAC (метотрексат, дактиномицин и циклофосфамид) назначают циклами каждые 3 нед до полной ремиссии ••• Другие схемы: циспластин, блеомицин и винбластин; циспластин, этопозид и блеомицин •• Лечение проводят в специализированных центрах, особенно при сильной интоксикации. Повторный курс лечения начинают через 2–3 нед •• Частота ремиссии составляет около 66%; после химиотерапии в комбинации с лучевой терапией прогноз наилучший. Если возникает необходимость в гистерэктомии, прогноз хуже. Критерии выздоровления: восстановление менструальной функции, уменьшение размеров матки до нормальных, исчезновение ХГТ из сыворотки крови и мочи.
Наблюдение
• Неметастатическая гестационная трофобластическая неоплазия и метастатическая гестационная трофобластическая неоплазия с благоприятным исходом •• Женщину выписывают после трёх нормальных анализов на ХГТ, проведённых с интервалом в 1 нед •• Определение титра ХГТ 1 раз в 2 нед в течение 3 мес, затем 1 раз в месяц в течение 3 мес, затем 1 раз в 2 мес в течение 6 мес, затем 1 раз в 6 мес в течение 2 лет •• Регулярное обследование тазовых органов •• Рентгенография грудной клетки каждые 3 мес в течение 1 года •• Контрацепция (обычно с помощью пероральных контрацептивов) в течение 1 года.
• Метастатическая гестационная трофобластическая неоплазия с неблагоприятным прогнозом •• Пациентку выписывают после трёх отрицательных проб на ХГТ, проведённых с интервалом в 1 нед •• Титр ХГТ определяют 1 раз в 2 нед в течение 3 мес, затем 1 р/мес в течение 1 года, затем 1 раз в 6 мес в течение 4–5 лет •• Рентгенографию органов грудной клетки проводят каждые 3 мес •• Назначают приём пероральных контрацептивов до тех пор, пока в течение 1 года пробы на ХГТ не будут отрицательными.
Профилактика — рациональное лечение пузырного заноса с назначением противоопухолевых средств по показаниям.
Прогноз • Частота рецидивов •• Неметастатическая гестационная трофобластическая неоплазия — 2% •• Метастатическая гестационная трофобластическая неоплазия с благоприятным прогнозом — 5% •• Метастатическая гестационная трофобластическая неоплазия с неблагоприятным прогнозом — 21%.
МКБ-10 • C58 Злокачественное новообразование плаценты • D39.2 Новообразования неопределённого или неизвестного характера плаценты • O01 Пузырный занос
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Болезнь гестационная трофобластическая».
Источник
