Сужение слезных точек код мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
H04,5 Стеноз и недостаточность слезных протоков.
H04.5 Стеноз и недостаточность слезных протоков
Описание
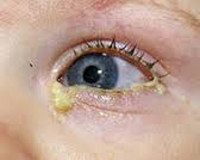
Дакриостеноз. Это патологическое сужение слёзных протоков. Выделяют врождённую и приобретенную форму дакриостеноза. Клинически обе формы проявляются примерно одинаково: слёзотечением, слёзостоянием, гнойным отделяемым из пораженного глаза. Диагностику проводят с помощью базовых методов (биомикроскопии, визометрии, тонометрии) и специальных (канальцевых проб, диагностического промывания и рентгенографии слёзных путей с контрастом). Лечение врожденного или приобретенного дакриостеноза вначале консервативное, при неэффективности требуется хирургическое расширение слёзных протоков.
Дополнительные факты
Дакриостеноз – это патологическое сужение вертикального отдела слёзоотводящих путей, приводящее к нарушению движения слёзной жидкости в носовую полость. Врожденная форма встречается у 6% новорожденных (чаще у недоношенных) и детей до года и является главной причиной развития воспалений слезного мешка (дакриоцистита). У мальчиков и девочек возникает с одинаковой частотой. Приобретенная форма – одна из самых частых патологий в офтальмологии у пациентов старше 50 лет. Проявляется в виде обильного слёзотечения, что может значительно снижать качество жизни человека. Женщины подвержены развитию дакриостеноза чаще, чем мужчины. Патология встречается во всех развитых странах.

H04.5 Стеноз и недостаточность слезных протоков
Причины
К причинам возникновения врожденного дакриостеноза относятся анатомические особенности в строении различных отделов носослезных путей. По результатам специальных исследований, офтальмологи выяснили, что формирование стеноза наиболее часто встречается на уровне носового соустья носослезного протока. Выделяют следующие факторы, способствующие развитию врожденного дакриостеноза: переход эпителиальной оболочки слизистой полости носа в слизистую носослезного канала; возникновение общей сосудистой сети носа с носослезным каналом; наличие совместных венозных сосудов, переходящих в сплетение носослезного канала; присутствие в просвете канала складок слизистой, сужений, изгибов, а также дивертикулов.
Причинами приобретенных дакриостенозов могут быть длительно текущие воспаления слёзоотводящей системы, тяжелые травмы лица, опухоли, лучевая терапия области головы, операции на органе зрения, носовой полости и пазухах носа в анамнезе. Длительное использование глазных капель (например, при глаукоме) также является риск-фактором развития дакриостеноза.
Симптомы
При врожденной форме дакриостеноза родители могут замечать у детей грудного возраста слёзотечение и слёзостояние в поражённом глазу. Может появиться клиника острого или рецидивирующего конъюнктивита – покраснение конъюнктивы глаза, слизистое или гнойное отделяемое, чувство рези и жжения. Приобретенная форма возникает у взрослых, чаще после 40-50 лет. Основные жалобы, с которыми обращаются пациенты к врачу-офтальмологу – обильное слёзотечение, которое вызывает дискомфорт и снижает остроту зрения. Периодически возникает незначительное слизисто-гнойное отделяемое из глаза. Поражение может быть одно- или двусторонним.
Диагностика
Методы диагностики дакриостеноза включают в себя сбор анамнеза, проведение биомикроскопии, у взрослых — визометрии и тонометрии. Из специальных методов применяют канальцевую или носовую пробы (определяется время прохождения красителя по слёзоотводящему протоку (СОП)). Производится диагностическое промывание для определения проходимости слезоотводящего аппарата, о степени сужения канала судят по характеру эвакуации из СОП промывной жидкости (каплями или струёй).
Основным методом диагностики является дакриоцисторентгенография с контрастированием (возможно точное определение места закупорки или сужения слёзного протока по задержке контрастного вещества). Из дополнительных методов может быть назначена компьютерная томография, которая позволяет определить патологические очаги или процессы в носовых пазухах, возможные деформации внутриносовых структур, влияющие на проходимость слёзного аппарата глаза.
Лечение
Для лечения врожденной и приобретенной формы используют консервативные методы. При врожденном дакриостенозе первостепенно рекомендуется проведение массажа слёзных путей; детский офтальмолог на приёме обучает технике массажа родителей. Неэффективность массажа в течение полугода является показанием для направления на проведение диагностического зондирования и промывания слезо-носового протока у ребёнка. Лечение приобретённой формы сразу начинают с проведения промывания слёзных протоков. При гнойном отделяемом назначаются антибактериальные капли. Может потребоваться промывание глаз антисептиком. Обильное слёзотечение у взрослых является показанием для назначения увлажняющих капель или гелей.
К хирургическому вмешательству прибегают, если отсутствует эффект от консервативных методов в течение года, как у взрослых, так и у детей. Оперативное лечение включает в себя проведение баллонной дакриопластики, стентирования или дренирования слёзных путей. Суть методик заключается в расширении слёзного протока различными способами.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: H04.8
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H00-H06 Болезни век, слезных путей и глазницы / H04 Болезни слезного аппарата
1. Дислокация (смещение) слёзных точек
Этиология
Дислокация слёзных точек может возникать в связи с сенильной атонией или рубцовыми изменениями век.
Клиническая картина
Характеризуется наличием слезостояния и/или слезотечения и смещением слёзной точки.
Диагностика
Заключается в биомикроскопии, проведении «цветных» канальцевой и носовой проб, зондировании слёзных точек, диагностическом промывании слезоотводящих путей.
Лечение
Хирургическое лечение направлено на восстановление прилегания слёзной точки к глазному яблоку. При небольшом вывороте нижней слёзной точки положительный результат могут дать операции, применяемые при её сужении.
При смещениях слёзной точки операции производят как со стороны конъюнктивы, так и со стороны кожи век.
При конъюнктивальном подходе различными способами укорачивают конъюнктиву (операции Шварца, Блашковича, Кунта, Мицкевича, Заттлера и др.). Для этого в медиальной части века вблизи расположения нижней слёзной точки из конъюнктивы выкраивают различного размера и конфигурации лоскуты, удаляют их, а края разреза сшивают. Моргенсторн проводил электрокоагуляцию этой же части конъюнктивы с целью её последующего рубцевания.
При ряде хирургических вмешательств (операции Тихомирова, Похисова, Мицкевича, Черкунова и др.) кроме лоскута конъюнктивы с подслизистой частью удаляют часть подлежащего хряща.
При операции подобного рода возможно применение регулирующих швов (операции Шарц-Токаревой, Султанова, Пенькова), когда швы, наложенные через все слои века, завязывают на марлевом валике, а затем, при необходимости, затягивают или распускают.
При выраженных дислокациях слёзных точек, которые возникают в результате рубцовых изменений век, производят кожнопластические операции внутренней части века (способ Колена, Поляка, МакКоллахана, Кунта-Шимановского и др.).
2. Стеноз (сужение) слёзных точек
Этиология
Сужение слёзных точек — это обычно результат сенильных изменений век у пациентов, страдающих хроническими блефароконъюнктивитами.
Клиническая картина
Больного беспокоит слезостояние и/или слезотечение.
Диагностика
Заключается в биомикроскопии, проведении «цветной» канальцевой и носовой проб, зондировании слёзной точки.
Лечение
Положительного результата после многократного бужирования слёзной точки достигают редко. Эффективным может быть хирургическое лечение. Операция расширения слёзной точки имеет множество модификаций. Суть её заключается либо в рассечении сфинктера слёзной точки (операции Джонса, Жерара, Райча, Заттлера), либо в рассечении слёзной точки и удалении фрагмента внутренней стенки канальца (операции Арльта, Черкунова, Старчака, Султанова и др.). Удаляемый фрагмент может быть треугольной, квадратной, прямоугольной и ромбовидной формы с различной направленностью по отношению к слёзной точке.
Для удаления фрагмента стенки канальца были предложены специальные инструменты: кусачки (Контарович, Томас, Хагес) и компостеры (Моторный).
3. Облитерация (заращение) слёзных точек
Этиология
Чаще всего патология врождённая (атрезия слёзных точек), но может быть и приобретённой в результате заболеваний кожи век, блефароконъюнктивитов и травм.
Клиническая картина
Характеризуется слезостоянием и слезотечением.
Диагностика
Состоит из биомикроскопии, «цветных» канальцевой и носовой проб, зондирования слёзных точек.
Лечение
Хирургическое. В случае сохранности слёзного канальца формируют точку на 1,0-1,5 мм медиальнее места её предполагаемого нормального расположения путём рассечения края век и нахождения просвета канальца (операции Градла, Флейшера, Фейзала, Стука и др.). Тоти формировал слёзную точку с помощью трепана Эллиота, имеющего диаметр 1,5 мм.
Для последующего сохранения просвета вновь образованной точки её бужируют в течение нескольких последующих дней или вставляют в слёзный каналец силиконовый имлантат, который имеет вид трубочки с расширением на одном конце в виде шляпки. Имплантат удаляют через 1 мес.
Источники (ссылки):[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428924.html
Источник
Рубрика МКБ-10: H04.5
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H00-H06 Болезни век, слезных путей и глазницы / H04 Болезни слезного аппарата
Определение и общие сведения[править]
Стеноз (сужение) носослёзного протока
Этиология и патогенез[править]
Заболевание полиэтиологичное и не до конца изученное. Причиной деструктивных изменений слизистой носослёзного протока, ведущих к его сужению (вплоть до стриктур и облитераций), могут быть вирусные, бактериальные и дистрофические заболевания как конъюнктивы, так и слизистой полости носа.
Клинические проявления[править]
Слезотечение, иногда слизисто-гнойное отделяемое.
Стеноз и недостаточность слезных протоков: Диагностика[править]
Заключается в проведении «цветных» канальцевых и носовых проб, диагностического промывания слезоотводящих путей, дакриорентгенографии, при необходимости — диагностического зондирования носослёзного протока, эндоскопического обследования, функциональных исследований оттока, МРТ и КТ.
Дифференциальный диагноз[править]
Стеноз и недостаточность слезных протоков: Лечение[править]
Консервативное лечение заключается в проведении курсов промываний слезоотводящих путей различными растворами: дезинфицирующими, антибиотиками, глюкокортикоидами, протеолитическими ферментами. Хорошие результаты в лечении дакриостенозов даёт применение терапевтического гелийнеонового лазера.
Зондирование носослёзного протока с лечебной целью, учитывая травматичность и незначительный эффект процедуры, в настоящее время практически не применяют.
Интубацию носослёзного протока силиконовыми имплантатами проводят либо моноканаликулярно, вводя имплантат типа
«Монока», либо биканаликулярно — интубация по Ритленгу. Имплантационные трубки удаляют через 3-6 мес.
К малоинвазивным методам относят также баллонную дилатацию: в носослёзный проток вводят катетер с баллоном, который во время процедур надувают, раздвигая стенки носослёзного протока.
В настоящее время ведётся разработка применения лазерной хирургии при дакриостенозах. В далекозашедших стадиях дакриостеноза производят дакриоцисториностомию.
Профилактика[править]
Прочее[править]
Облитерация (заращение) носослёзного протока
Этиология
Хронические воспалительные и дистрофические изменения конъюнктивы и слизистой полости носа, травмы.
Клиническая картина
Характеризуется слезотечением и иногда слизисто-гнойным отделяемым.
Диагностика
Базируется на полном дакриологическом обследовании, идентичном обследованию при дакриостенозах.
Лечение
При незначительной по протяжённости облитерации носослёзного протока и непродолжительном анамнезе заболевания возможна попытка восстановления проходимости носослёзного протока путём его зондирования и интубации.
В остальных случаях выполняют дакриоцисториностомию.
Необходимо отметить, что патологические изменения слезоотводящего аппарата очень часто протекают на фоне заболеваний полости носа и околоносовых пазух, что требует соответствующего лечения.
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428924.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
Рубрика МКБ-10: H04.4
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H00-H06 Болезни век, слезных путей и глазницы / H04 Болезни слезного аппарата
Определение и общие сведения[править]
Хронический дакриоцистит — воспаление слёзного мешка и носослёзного протока.
Этиология и патогенез[править]
Процесс обычно развивается вследствие облитерации носослёзного протока. Слёзная жидкость, наполняющая слёзный
мешок и не имеющая выхода в полость носа, является хорошей питательной средой для проникающей сюда инфекции.
Иногда причиной нарушения проходимости носослёзного протока бывает повреждение его при травме, нередко хирургической (при пункции гайморовой пазухи, гайморотомии).
Большинство авторов считают основной причиной развития дакриоциститов наличие патологических процессов в полости носа и околоносовых пазух.
Клинические проявления[править]
Клиническое течение зависит от формы, происхождения и стадии развития дакриоцистита (катаральный, гнойный, флегмонозный, эктатический, облитерирующий, врождённый, посттравматический, микотический, бактериальный и т.д.).
Характерны жалобы пациента на:
• упорное слезотечение;
• припухлость в области слёзного мешка;
• выделения из слёзных точек слизи или гноя при надавливании на слёзный мешок.
Хроническое воспаление слезных протоков: Диагностика[править]
При осмотре больного отмечают: расширение слёзного ручья; конъюнктива век, носослёзная складка, слёзное мясцо гиперемированы; отёк, гиперемию кожи в области слёзного мешка.
Слёзный мешок может превратиться в полость, заполненную жидким прозрачным содержимым, блокированным в области устья слёзных канальцев и шейки слёзного мешка. Это заболевание называется водянкой слёзного мешка (гидропс или гидроцеле).
Иногда в слёзном мешке развивается выраженное сужение его просвета, вплоть до полной облитерации. Подобное состояние называется облитерирующим дакриоциститом. Основная жалоба у этих пациентов на упорное слезотечение.
Дифференциальный диагноз[править]
Хроническое воспаление слезных протоков: Лечение[править]
Выполняют радикальную операцию — дакриоцисториностомию. Суть операции состоит в создании сообщения между слёзным мешком и полостью носа.
Классические дакриоцисториностомии: с наружным доступом — операция Тоти и с эндоназальным доступом — по Весту.
Позднее операции многократно совершенствовались. Оба способа имеют свои показания и ограничения. В связи с тем что дакриоциститы этиологически связаны с заболеваниями полости носа и околоносовых пазух, перед хирургическим лечением дакриоциститов снаружи необходимо провести лечение этих заболеваний.
Для образования костного окна применяют различные инструменты: долота, стамески, боры, фрезы, ручные и электрические трепаны, ультразвуковые инструменты, а также хирургические лазеры. Для формирования стойкого сообщения между слёзным мешком и полостью носа — многочисленные варианты интубации дакриостомы различными материалами (в настоящее время в основном используют силикон).
В последние годы в связи с разработкой новой микроэндоскопической аппаратуры и инструментария, совершенствованием лазерной хирургии всё большее развитие получают микроэндоскопические дакриоцисториностомии (дальнейшее совершенствование операции по Весту). Операцию проводят под операционным микроскопом или под контролем риноскопа с монитором.
Лечение посттравматических дакриоциститов представляет большую сложность. При значительных дислокациях слёзного мешка и больших деформациях просвета полости носа может быть успешно применён вариант эндоназальной операции — трансапертурная дакриоцисториностомия. В этих случаях подход к слёзному мешку производят через край грушевидного отверстия носа с одновременным восстановлением просвета суженных носовых ходов.
Лечение дакриоциститов, сочетанных с нарушением проходимости слёзных канальцев, также хирургическое: каналикулодакриоцисториностомия, или создание нового слёзного канала (лакостомы) с обязательным введением на длительный срок интубационных трубок.
Послеоперационное лечение больных заключается в применении дезинфицирующих растворов, антибиотиков и кортикостероидов в инстилляциях и промывании вновь образованного соустья. Назначают сосудосуживающие капли, персиковое или оливковое масло в нос. Возможно применение терапевтического лазера на слизистую оболочку слёзного мешка и носа.
Профилактика[править]
Прочее[править]
Слизистая киста придаточных пазух (мукоцеле)
Определение и общие сведения
Слизистая киста придаточных пазух (мукоцеле, mucocele) — закупорка выводного протока придаточной пазухи со скоплением в ней слизистого секрета.
Секрет в виде светло-янтарной опалесцирующей тягучей слизи без запаха, может быть коричневая или кофейно-шоколадная окраска, если присутствуют измененные пигменты крови. Химический состав секрета: муцин, холестерин и жир. При бактериологическом исследовании слизь всегда стерильная.
Клиническая картина
Киста чаще всего образуется в лобной пазухе, реже в решетчатой или гайморовой. Растет медленно, симптомы воспаления отсутствуют. Постепенно увеличиваясь в объеме, опухоль давит на стенку глазницы, которая атрофируется, частично или полностью рассасывается, и опухоль внедряется в полость орбиты. Развивается экзофтальм и нарушается подвижность глазного яблока. В запущенных случаях, когда давление передается на зрительный нерв, могут появиться застойные изменения на глазном дне.
В ранних стадиях можно отметить некоторую припухлость у внутреннего угла глазницы или под верхним краем орбиты, в ее средней трети. При прощупывании грыжевидного выпячивания ощущается флюктуация. Иногда задолго до появления внешних симптомов при мукоцеле лобной полости больные жалуются на головные боли. Это бывает, если мукоцеле больше растет к задней стенке лобной пазухи и к лобным долям мозга. Решающей в постановке диагноза, особенно при слабо выраженных клинических признаках, является КТ.
Диагностика
На рентгенограммах ясно контурируется растянутая пораженная пазуха, заметны ее смещение в полость глазницы, а иногда разрушение стенки. Прозрачность пораженной пазухи может быть немного снижена только при нагноении. Рост опухоли может ускорить травма. Опухоль мягкая, эластичная. При локализации во внутренней стенке глазницы она напоминает растянутый слезный мешок. Атипичное положение кисты, свободно проходимые слезоотводящие пути при промывании, а также рентгенография и КТ орбиты и придаточных пазух носа помогают в дифференциальной диагностике.
Дифференцируют мукоцеле с опухолями орбиты и придаточных пазух носа, мозговыми грыжами и дермоидными кистами.
До выхода кисты за пределы придаточной пазухи ее течение бессимптомное.
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] / Аветисов С. Э., Егоров Е. А., Мошетова Л. К., Нероев В. В., Тахчиди Х. П. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428924.html
Офтальмология [Электронный ресурс] : учебник / Тахчиди Х.П., Ярцева Н.С., Гаврилова Н.А., Деев Л.А. — М. : ГЭОТАР-Медиа, 2011.
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
