Стенокардия острый коронарный синдром лечение

Острый коронарный синдром — это группа клинических и лабораторно-инструментальных признаков, указывающих на наличие нестабильной стенокардии или инфаркта миокарда. Состояние проявляется загрудинной болью длительностью более 20 минут, которая сопровождается потливостью, одышкой, бледностью кожи. У 15-20% больных наблюдается атипичное клиническое течение синдрома. Для диагностики проводят анализ кардиоспецифических ферментов, регистрируют ЭКГ. Медикаментозное лечение предполагает использование тромболитиков, антиагрегантов и антикоагулянтов, антиангинальных препаратов. В тяжелых случаях показана хирургическая реваскуляризация.
Общие сведения
Острый коронарный синдром (ОКС) является предварительным диагнозом, который устанавливается во время первого обследования пациента врачом-терапевтом. Термин возник в связи с необходимостью выбора лечебной тактики при ургентных состояниях, не дожидаясь постановки окончательного диагноза. ОКС и его осложнения занимают первое место (около 48%) среди всех причин смертности взрослого населения. Неотложное состояние у мужчин в возрасте до 60 лет определяется в 3-4 раза чаще, чем у женщин. В группе пациентов 60-летнего возраста и старше соотношение мужчин и женщин составляет 1:1.
Острый коронарный синдром
Причины
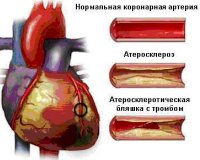
Все нозологические единицы, входящие в состав острого коронарного синдрома имеют общие этиологические факторы. Основной причиной заболевания служит тромбоз коронарного сосуда, возникающий при эрозии или разрыве атеросклеротической бляшки (атеротромбоз). Окклюзия венечной артерии тромбом встречается у 98% больных с выявленной клинической картиной ОКС. При тромбозе развитие коронарного синдрома связано как с механической закупоркой артерии, так и с выделением специфических вазоконстрикторных факторов.
Другая этиология острого процесса определяется крайне редко (около 2% случаев). Появление ОКС возможно при тромбоэмболии либо жировой эмболии коронарной артерии. Еще реже диагностируется переходящий спазм коронарных артерий — вариантная стенокардия Принцметала.
Факторы риска
Поскольку большинство эпизодов связано с атеросклеротическими осложнениями, факторы риска коронарного синдрома идентичны таковым для атеросклероза. Различают:
- Немодифицируемые факторы: мужской пол, пожилой возраст, наследственная предрасположенность;
- Корригируемые факторы: избыточная масса тела, вредные привычки, гиподинамия.
Наибольшую опасность из предпосылок представляет артериальная гипертензия. Повышенное артериальное давление способствует более раннему началу и быстрому прогрессированию атеросклероза.
Патогенез
Патофизиологической основной болезни служит острое снижение кровотока в одном из венечных сосудов. В результате этого нарушается баланс между потребностью мышечных волокон в кислороде и притоком артериальной крови. При остром коронарном синдроме возникает переходящая или стойкая ишемия, которая при прогрессировании вызывает органические изменения миокарда (некрозы, дистрофию).
При разрыве фиброзного покрова атеросклеротической бляшки происходит отложение тромбоцитов и фибриновых нитей — образуется тромб, перекрывающий просвет сосуда. В патогенезе синдрома существенную роль играют гемостатические нарушения, которые обуславливают формирование микротромбов в сосудах, питающих миокард. Выраженная клиническая симптоматика наблюдается при сужении просвета коронарной артерии не менее, чем на 50-70%.
Классификация
В современной кардиологии используется классификация, которая учитывает ЭКГ-проявления коронарного синдрома. Такое разделение патологии наиболее удобно в неотложной ситуации, когда врачу необходимо принимать решение о назначении лекарственной терапии для лечения острого состояния. Согласно этой классификации выделяют 2 формы коронарного синдрома:
- ОКС с подъемом ST (ОКСП ST). При данной форме отмечается стойкая ишемия и полная окклюзия (закрытие просвета) одной из венечных артерий. Состояние соответствует окончательному диагнозу «инфаркт миокарда». Подъем ST выше изолинии на ЭКГ — прогностически неблагоприятный признак.
- ОКС без подъема ST (ОКСБП ST). У таких пациентов начинаются ишемические процессы в миокарде при сохраненном кровотоке в коронарных сосудах. На ЭКГ зачастую определяются патологические изменения зубца T. Такой диагноз соответствует нестабильной стенокардии либо мелкоочаговому инфаркту миокарда без зубца Q.
Симптомы ОКС
Основное проявление острого коронарного синдрома — характерный приступ загрудинной боли. Болевые ощущения локализуются по центру либо с левой стороны грудной клетки. Боль возникает при физической нагрузке (быстрая ходьба, подъем по ступенькам) либо после эмоциональных стрессов. Боли могут быть жгучими, давящими, сжимающими. Типична иррадиация в левую руку, межлопаточную область, шею. Длительность приступа от 20 минут до получаса и более.
На развитие острого кислородного голодания сердечной мышцы указывает учащение и увеличение продолжительности сердечных болей при стабильной стенокардии. При этом снижается эффективность нитроглицерина для купирования острого болевого приступа. Кроме загрудинных болей типична бледность кожных покровов, иногда появляется холодный пот. Беспокоят одышка, резкая слабость и головокружение.
Для молодых (до 40 лет) и пожилых пациентов (старше 75 лет), а также больных сахарным диабетом характерно атипичное течение острого коронарного синдрома. В таких случаях возможны сильные боли в эпигастрии, которые сочетаются с расстройством пищеварения. Реже начинается односторонняя пульсирующая боль в грудной клетке. На фоне острого ухудшения состояния может наступить обморок.
Осложнения
В остром периоде данного состояния существует высокий риск внезапной сердечной смерти: около 7% при ОКС с элевацией сегмента ST, 3-3,5% при коронарном синдроме с нормальным ST. Ранние осложнения выявляются в среднем у 22% пациентов. Наиболее распространенное последствие заболевания — кардиогенный шок, который вдвое чаще диагностируется у мужчин. У больных старше 50 лет, как правило, развиваются тяжелые нарушения ритма и проводимости.
При успешном купировании острого сердечного приступа у 6-10% пациентов сохраняется риск поздних осложнений, которые развиваются спустя 2-3 недели после манифестации синдрома. Вследствие замещения участка мышечных волокон соединительной тканью есть вероятность развития хронической сердечной недостаточности, аневризмы сердца. При сенсибилизации организма продуктами аутолиза возникает синдром Дресслера.
Диагностика
С учетом типичных проявлений острого ангинозного приступа врач-кардиолог может поставить предварительный диагноз. Физикальное обследование необходимо для исключения внесердечных причин боли и кардиальных патологий неишемического происхождения. Для дифференцировки разных вариантов коронарного синдрома и выбора лечебной тактики проводятся три основных исследования:
- Электрокардиография. «Золотым стандартом» диагностики считается регистрация ЭКГ в течение 10 минут от начала острого приступа. Для коронарного синдрома характерна элевация ST более 0,2-0,25 мВ либо его депрессия в грудных отведениях. Первый признак ишемии миокарда — остроконечный высокий зубец Т.
- Биохимические маркеры. Чтобы исключить инфаркт, анализируется содержание кардиоспецифических энзимов — тропонинов I и Т, креатинфосфокиназы-МВ. Наиболее ранним маркером является миоглобин, который повышается уже в первые часы заболевания.
- Коронарная ангиография. Инвазивный метод исследования венечных сосудов используется после выявления подъема сегмента ST на кардиограмме. Коронарография применяется на этапе подготовки к реваскуляризации пораженной тромбом артерии.
После стабилизации состояния и ликвидации острого коронарного синдрома специалист назначает дополнительные методы диагностики. Для оценки риска пациентам с установленным диагнозом ИБС рекомендуют неинвазивные стресс-тесты, которые показывают функциональные возможности сердца. ЭхоКГ выполняют для измерения фракции выброса левого желудочка и визуализации магистральных сосудов.
Лечение острого коронарного синдрома
Консервативная терапия
Лечение больных с ОКС проводится только в специализированных кардиологических стационарах, пациентов в тяжелом состоянии госпитализируют в реанимационные отделения. Терапевтическая тактика зависит от варианта коронарного синдрома. При наличии на кардиограмме подъема ST устанавливают диагноз острого инфаркта миокарда. В таком случае показана интенсивная и тромболитическая терапия по стандартной схеме.
Пациентам, у которых не обнаружено стойкой элевации ST, назначают комбинированную медикаментозную терапию без тромболитиков. Чтобы купировать приступ, используют нитраты. Дальнейшее лечение направлено на ликвидацию ишемических процессов в миокарде, нормализацию реологических свойств крови и коррекцию артериального давления. В этих целях рекомендуется несколько групп лекарственных средств:
- Антиагреганты. Для профилактики тромбообразования принимают препараты на основе ацетилсалициловой кислоты или тиенопиридиновые производные. После начальных нагрузочных доз переходят на длительный прием медикаментов в средних терапевтических дозировках. В первые 2-5 дней схему дополняют антикоагулянтами.
- Антиишемические средства. Для улучшения кровоснабжения сердца и снижения потребности сердечной мышцы в кислороде применяют ряд препаратов: блокаторы кальциевых каналов, нитраты, бета-адреноблокаторы. Некоторые из этих лекарств обладают гипотензивным действием.
- Гиполипидемические препараты. Всем пациентам назначаются статины, которые снижают уровень общего холестерина и атерогенных ЛПНП в крови. Терапия уменьшает риск повторного развития острого коронарного синдрома, значительно улучшает прогноз, продлевает жизнь больных.
Хирургическое лечение
Реваскуляризация миокарда эффективна при инфаркте и рецидивирующей ишемии, рефрактерной к медикаментозной терапии. Методом выбора является малоинвазивная эндоваскулярная ангиопластика, которая быстро восстанавливает кровоток в пораженном сосуде, имеет короткий восстановительный период. При невозможности ее проведения показано коронарное шунтирование.
Прогноз и профилактика
Своевременное начало интенсивной терапии значительно сокращает риск ранних и поздних осложнений, снижает показатель летальности. Прогноз определяется клиническим вариантом острого коронарного синдрома, наличием сопутствующих кардиологических болезней. У 70-80% больных перед выпиской устанавливают низкую или среднюю степень риска, что соответствует сохраненной функции левого желудочка.
Неспецифическая профилактика заболевания включает модификацию факторов риска — нормализацию массы тела, отказ от вредных привычек и жирной пищи. Медикаментозная профилактика повторных эпизодов ОКС включает длительную (более 12 месяцев) антитромбоцитарную терапию и прием липидоснижающих препаратов. Пациенты, перенесшие острый коронарный синдром, находятся на диспансерном учете кардиолога.
Источник
Ишемическая болезнь сердца — это заболевание, при котором сердце не получает кислород из-за большого количества бляшек на стенках коронарных артерий. Эти артерии доставляют к сердечной мышце кровь, обогащенную кислородом. Когда артерии покрываются бляшками, диагностируется атеросклероз. Это заболевание, которое развивается постепенно, принцип создания склеротических бляшек тот же, что и формирование налета на зубах — со временем на стенках артерий откладывается избыток жира и кальция, которыми переполнена кровь. Накопление этих отложений на артериях блокирует нормальный кровоток, сердце не получает достаточно кислорода, а артерия всё больше сужается. Со временем отложение на артерии может затвердеть и разорваться, во время этого процесса может сформироваться тромб, полностью или частично блокирующий кровоток в коронарной артерии. Со временем разрыв бляшки так же затвердевает и еще больше сужает коронарные артерии. Так наступает предшествующая инфаркту миокарда стенокардия (грудная жаба).
- Острый (промежуточный) коронарный синдром
- Вариантная стенокардия Принцметала (спазм коронарных артерий)
Существует множество видов стенокардии, однако все они объединяются общими симптомами: болью в грудной клетке, плечах, шее, спине. Также стенокардия может проявляться в расстройстве желудка. Сердечный приступ (ишемический инфаркт) происходит, когда поток богатой кислородом крови фактически становится отрезанным от сердечной мышцы, происходит кислородное голодание, и если процесс быстро не восстановить, сердечная мышца начинает отмирать. Инфаркт может быть смертельным, либо приводит к серьезным проблемам с функцией сердца.
Со временем ишемическая болезнь сердца может ослабить сердечную мышцу, вызвать сердечную недостаточность и аритмию. Сердечная недостаточность — это состояние, при котором сердце не может перекачивать достаточно крови для удовлетворения потребностей организма. Аритмия — ненормальный ритм сердцебиения (слишком быстрый, медленный или чередующийся).
Острый (промежуточный) коронарный синдром
Острый (или промежуточный) коронарный синдром — это термин, используемый для любого состояния, вызванного внезапным снижением потока крови, направляющейся к сердцу. Острый коронарный синдром можно определить, если у больного появляется чувство тяжести в грудной клетке даже в состоянии покоя или легкой физической активности. Это состояние часто называют нестабильной стенокардией.
Симптомы острого коронарного синдрома
Первый признак острого коронарного синдрома — внезапная остановка сердца. Это заболевание часто диагностируется в момент оказания неотложной помощи или в условиях стационара. Без получения своевременной помощи человек с острым коронарным синдромом может умереть.
Симптомы ОКС, в целом, такие же, как симптомы острой сердечной недостаточности. Без лечения ОКС приводит к ишемическому инфаркту. При обнаружении следующих симптомов следует немедленно вызвать «скорую»:
- боль, жжение, чувство давления в груди;
- болевое «эхо» в области нижней челюсти, плеча, лопаток, желудка, верхней части спины;
- тошнота и рвота;
- сильная одышка;
- сильная потливость (внезапная).
Дополнительные симптомы таковы:
- боль, похожая на ощущения при изжоге;
- боль в животе;
- липкая холодная кожа;
- обморок, головокружение;
- чувство беспокойства, тревоги;
- сильная усталость, невозможность подняться на ноги.
Острый коронарный синдром чаще всего является следствием коронарного склероза — избытка холестериновых бляшек на артериях. Приступ ОКС наступает, когда артерия разрывается, и в месте разрыва формируется тромб.
Увеличивают вероятность такого заболевания следующие факторы:
- пожилой возраст (старше 45 лет для мужчин, старше 55 для женщин);
- высокое кровяное давление;
- содержание в крови холестерина;
- курение;
- отсутствие физической активности;
- сахарный диабет 2 типа;
- семейная история сердечных заболеваний, инсульта;
- преэклампсия во время беременности.
Лечение острого коронарного синдрома
Лекарственные препараты:
1. Аспирин.
Аспирин снижает свертываемость крови, помогает сохранить нормальный ток крови через артерии. Аспирин — первый препарат, который необходим для оказания первой помощи при подозрении на острый коронарный синдром. Медики даже могут попросить пациента разжевать таблетку аспирина, так он быстрее попадает в крови. При ОКС рекомендуют принимать 81 мг аспирина ежедневно.
2. Тромболитики.
Эти препараты способствуют рассасыванию тромба, блокирующего подачу крови в артерии. Тромболитики применяют в тех случаях, когда невозможно быстро добраться до лаборатории, чтобы провести катетеризацию сосудов, например, в сельской местности.
3. Нитроглицерин.
Препарат, устраняющий болевые симптомы, временно расширяет сосуды, улучшая приток крови к миокарду.
4. Бета-блокаторы.
Расслабляют мышцы сердца, замедляют частоту сердечных сокращений и снижают кровяное давление, уменьшая нагрузку на сердце.
5. Ангиотензин-превращающий фермент (АПФ) и блокаторы рецепторов ангиотензина (БРА).
Позволяют крови легче выходить из сердца, направляясь к внутренним органам. Ингибиторы АПФ и БРА показаны тем пациентам, которые уже когда-либо испытали сердечный приступ, и емкость сердца которых снижена.
6. Блокаторы кальциевых каналов.
Назначаются, если симптомы острого коронарного синдрома сохраняются после применения нитроглицерина или бета-блокаторов.
7. Холестерин-снижающие препараты.
Например, статины. Снижают уровень холестерина, замедляя образование бляшек, стабилизируют бляшку, уменьшая вероятность её разрыва.
8. Препараты, предупреждающие образование тромбов.
К таким препаратам относятся средства Плавикс (клопидогрель) и Прасугрель (Эффиент). Предохраняют тромбоциты от слипания. Однако Клопидогрель повышает риск кровотечения.
Хирургические процедуры
Если лекарств недостаточно, чтобы восстановить кровоток, могут быть рекомендованы следующие процедуры:
1. Ангиопластика и стентирование.
Использование трубки с баллоном для расширения суженной части сосуда.
2. Коронарное шунтирование.
Во время процедуры создается альтернативный маршрут для крови, таким образом, обходится блокированная коронарная артерия.
Вариантная стенокардия Принцметала (спазм коронарных артерий)
Спазм коронарных артерий или сужение гладких мышц коронарных артерий — это еще одно название заболевания, известного как вариантная стенокардия, или стенокардия Принцметала. Состояние опасно тем, что может вызвать желудочковую аритмию и внезапную смерть.
Впервые заболевание было описано в 1959 году ученым Принцметалом. В отличие от пациентов с обычной стенокардией, у пациентов с вариантной формой заболевания присутствовала толерантность к физической нагрузке, и сердечные и другие боли, как правило, носили циклический характер, при этом большинство приступов происходило в раннее утреннее время. Впоследствии заболевание было изучено детальнее, и стало ясно, что состояние было значительно полиморфнее, чем полагал Принцметал.

Рисунок 1. Механизм коронарного спазма
Спазм коронарной артерии является временным сужением мышц стенок одной из артерий, поставляющих кровь к миокарду. Такой спазм может немного или значительно сократить или даже полностью перекрыть поступление к сердцу крови. Если спазм длится долго, он вызывает боли в груди или стенокардию, и даже сердечный приступ или инфаркт миокарда.
Спазмы происходят преимущественно в утреннее время, в состоянии покоя. Заболевание встречается у людей с высоким уровнем холестерина, высоким давлением, избыточным весом, ожирением, но также может наступить и спонтанно, у людей, ведущих в целом нормальный образ жизни. Помимо физиологических причин, таких как избыточное питание, ожирение, спазм коронарных артерий может произойти по следующим причинам:
- курение;
- сильный холод;
- стресс;
- употребление наркотических стимуляторов (амфетамин, кокаин).
Лечение стенокардии Принцметала
Для лечения данного заболевания используют препараты, так или иначе способствующие расслаблению сосудов и снимающие спазмы: нитраты, блокаторы кальциевых каналов, статины. Профилактическими мерами по предотвращению вариантной стенокардии являются отказ от курения, соблюдение режима дня и питания, исключение жирной пищи, поддержание здорового веса и физической формы.
Источники статьи:
https://www.clevelandclinicmeded.com
https://www.mayoclinic.org
https://content.onlinejacc.org
https://www.nlm.nih.gov
https://emedicine.medscape.com
https://www.mayoclinic.org
По материалам:
© 2015 American College of Cardiology Foundation
© 2000-2015 The Cleveland Clinic Foundation.
© 1998-2015 Mayo Foundation for Medical Education and Research.
U.S. National Library of Medicine.
Stanley S Wang, MD, JD, MPH; Eric H Yang, MD.
Rekha Mankad, M.D.
Смотрите также:
У нас также читают:
Источник
