Статьи о синдроме поликистозных яичников
Энциклопедия / Заболевания / Женские заболевания / Поликистоз яичников
Поликистоз яичников – это комплекс симптомов, который характеризуется нарушением функции яичников на фоне нейроэндокринных расстройств (сбои в работе поджелудочной железы, надпочечников, гипоталамуса и гипофиза).
В яичниках нарушается процесс фолликулогенеза, что ведет к ановуляции, а избыток андрогенов (мужских половых гормонов) приводит к развитию гирсутизма (повышенное оволосение) и ожирению.
Термин «поликистоз» объясняется наличием множественных маленьких кист в яичнике, за счет которых яичники увеличиваются в размерах.
Общепринятое название данного состояния – это синдром поликистозных яичников, а не болезнь, так как симптомокомплекс, характерный при поликистозе яичников встречается при различных заболеваниях.
Различают синдром первичных поликистозных яичников (синдром Штейна-Левенталя) и синдром вторичных поликистозных яичников.
Синдром вторичных поликистозных яичников развивается на фоне гиперплазии коры надпочечников, болезней щитовидной железы, сахарного диабета, ожирения.
Точные причины возникновения синдрома поликистозных яичников не установлены. К предрасполагающим факторам относятся:
- травмы, стрессы и инфекции в детском возрасте;
- наследственная предрасположенность;
- наличие родственников с гипертонической болезнью или сахарным диабетом;
- хронические инфекционные заболевания;
- патология гипофиза, гипоталамуса, щитовидной железы;
- гиперплазия коры надпочечников;
- осложненные роды;
- многочисленные аборты;
- ожирение.
Проявления поликистоза яичников многочисленны и разнообразны:
Нарушение менструального цикла. Нерегулярные менструации, с длительными (6 месяцев и более) задержками, скудные или обильные месячные. Расстройство менструального цикла начинается с менархе (с первого менструального кровотечения).
Бесплодие. Бесплодие объясняется хронической ановуляцией или редкой овуляцией (во время разрыва фолликула и выхода яйцеклетки она не может пробиться через слишком плотную оболочку яичника).
Ожирение. Распределение излишнего количества жировой ткани происходит по мужскому типу (внизу живота и в брюшной полости, тогда как руки и ноги остаются нормальных размеров).
Гирсутизм, алопеция. Характерно повышенное оволосение на лице и на теле и облысение волосистой части головы по мужскому типу (залысины на лбу и на макушке).
Угревая сыпь, жирная кожа. Себорея, жирная кожа и угри на лице являются признаком андрогении.
Акантоз. Появление темных пятен на теле (в подмышечных областях, под молочными железами), также характерно возникновение стрий – растяжек в виде багровых полос на коже.
Грубый (мужской) голос.
Боли внизу живота. Постоянные ноющие боли внизу живота возможны из-за сдавления увеличенными яичниками органов малого таза или избыточного синтеза яичниками простагландинов, которые вызывают боль.
Гиперинсулинемия. Повышенное содержание инсулина в крови вследствие инсулинорезистенстности тканей.
Увеличенные яичники. При гинекологическом осмотре пальпируются увеличенные, плотные и (возможно) болезненные яичники. Во время лапароскопии определяются яичники с множественными кистами, покрытые плотной, жемчужного цвета оболочкой.
Гиперплазия эндометрия. Избыток эстрогенов и недостаток прогестерона приводит к разрастанию слизистой оболочки матки.
Диагноз поликистоза яичников ставится на основании характерных клинических признаков и результатов дополнительных методов исследования:
УЗИ органов малого таза. На УЗИ определяются увеличенные размеры яичников с множественными мелкими кистами. Белочная оболочка утолщена, а в яичниках отмечается разрастание соединительной ткани.
Гормональные исследования. Определяется уровень фолликулостимулирующего (ФСГ) и лютеинизирующего гормонов (ЛГ). Соотношение ЛГ к ФСГ до 3/1 свидетельствует о поликистозе яичников. Также определяется повышенный уровень андрогенов (тестостерон), пролактина (возможно) и сниженное содержание прогестерона во второй фазе менструального цикла. В моче обнаруживается высокое содержание 17-КС (андроген), а инсулин может быть в пределах, выше или ниже нормы.
Биохимический анализ крови. Определение сахара крови (повышенный), высокое содержание жиров (триглицеридов) и холестерина.
Выскабливание полости матки. Соскоб слизистой оболочки матки после гистологического исследования свидетельствует о гиперплазии эндометрия. Выскабливание проводится в случаях дисфункциональных маточных кровотечений.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечение осуществляет гинеколог-эндокринолог.
Терапия синдрома поликистозных яичников длительная, растягивается на месяцы и даже на годы.
Цели лечения:
- нормализация менструального цикла;
- восстановление овуляции и в дальнейшем возникновения беременности;
- устранение косметических проблем;
- коррекция веса.
Терапия поликистоза яичников начинается с назначения диеты и нормализации веса.
Рекомендуется ограничить употребление жиров (особенного животного происхождения), углеводов жидкости. Следует отказаться от копченых, соленых и острых продуктов. Также эффективны занятия спортом. Зачастую нормализация веса приводит к регулярному менструальному циклу и восстановлению овуляции.
Для устранения косметических дефектов и коррекции менструального цикла назначаются гормональные препараты, обладающие антиандрогенной активностью (Жанин, Ярина, Диане-35). Прием гормональных противозачаточных средств продолжается 6-9 месяцев.
После восстановления менструального цикла приступают к стимуляции овуляции Кломифеном (клостилбегит) с 5 по 9 день цикла. Лечение Кломифеном проводят под контролем базальной температуры и УЗИ (для определения доминантного фолликула).
При отсутствии эффекта от консервативной терапии прибегают к хирургическому вмешательству. Оперативное вмешательство проводят лапароскопическим путем (3 прокола в передней брюшной стенке), во время которого выполняют клиновидную резекцию яичников или электрокаутеризацию яичников (вскрытие кист электрокоагулятором).
Беременность после хирургического лечения наступает в течение 6-9 месяцев, но чем больше времени прошло после операции, тем меньше шансов забеременеть.
Синдром поликистоза яичников опасен развитием следующих состояний:
- сахарный диабет;
- невынашивание беременности (преждевременные роды, выкидыши);
- фиброзно-кистозная мастопатия;
- гиперплазия и рак эндометрия;
- повышен риск инфарктов миокарда, инсультов, гипертонической болезни.
Прогноз при поликистозе благоприятный. Своевременная и качественная терапия синдрома поликистоза яичников восстанавливает способность женщины к зачатию, а, следовательно, и к рождению ребенка в большинстве (70-90%) случаев.
Единственное условие – это прием гормональных препаратов (Утрожестан, Дюфастон) для поддержки беременности.
Источник: diagnos.ru
Источник
Библиографическое описание:
Синдром поликистозных яичников: особенности диагностики / И. Б. Решетников, З. А. Нестеренко, И. А. Мацнева [и др.]. — Текст : непосредственный // Молодой ученый. — 2016. — № 26.2 (130.2). — С. 38-41. — URL: https://moluch.ru/archive/130/36153/ (дата обращения: 30.05.2020).
Ключевые слова: СПКЯ, гиперандрогения, бесплодие, ановуляция.
Введение: Синдром поликистозных яичников (СПКЯ), или синдром Штейна-Левенталя, – патология структуры и функции яичников, характеризующаяся овариальной гиперандрогенией с нарушением менструальной и генеративной функций [1].Заболевание встречается у 2–20 % женщин и является наиболее распространённой эндокринопатией у женщин репродуктивного возраста. Общая заболеваемость в мире составляет 3,5 % [2].
Заболевание было известно еще с 1328 года, французский раввин Леви Бен Гершом (1288–1344) упоминал о нем в своих трудах. В России о поликистозном перерождении яичников было упомянуто еще в конце XIX веке профессором Кронидом Фёдоровичем Славянским. Позже, уже в советской России, в 1928 году профессор Сергей Кузьмич Лесной после успешного лечения посредством клиновидной резекции яичников у пациенток с аменореей и опсоменореей, подробно описал морфологическую картину структурных изменений при поликистозе яичников и назвал этот феномен «склерокистозными яичниками». Двумя годами позже профессор Евгений Елисеевич Гиговский подробно описал гистологические изменения при склерополикистозе яичников. Наконец, в 1935 году американские гинекологи И. Штейн (I. F. Stein) и М. Левенталь (М. L. Leventhal) официально опубликовали результаты исследования, в котором описали семь клинических случаев пациенток с аменореей в сочетании с двусторонне увеличенными поликистозными яичниками, а также гирсутизмом и акне. С тех пор это состояние называют — синдром Штейна–Левенталя [3].
Анализ литературных источников:
В настоящее время этиология и патогенез СПКЯ времени остаются до конца не изученными, но в результате ряда исследований была доказана мультифакториальная природа данного феномена [4].
За последние 5 лет в результате исследований GWAS было найдено около 16 генов (например, FSHR и LHCGR), участвующих в развитии СПКЯ. Таким образом, точно определен полигенный характер СПКЯ [5].
Известно, что вклад генетических факторов в этиологию СПКЯ составляет 79 %, в то время, как состояния окружающей среды, образа жизни и индивидуальной истории болезни — около 21 % [3]. А само формирование фенотипа СПКЯ может формироваться, начиная с раннего детства и до периода полового созревания. Кроме того, доказана связь между развитием СПКЯ и низкой массой тела при рождении, влекущая за собой компенсаторный рост и гиперинсулинемию, которая, в свою очередь, снижает выработку глобулина, связывающего половые гормоны, в печени и образованию свободных андрогенов.
Существует гипотеза, что СПКЯ может развиться в результате генетически детерминированной гиперсекреции андрогенов яичниками, начавшейся в пубертатном периоде или еще задолго до него [6].
Суммируя основные современные представления об этой патологии, можно выделить основные положения патогенеза. Но сначала напомним основы стероидогенеза в яичниках. Синтез андрогенов происходит в клетках теки фолликулов определенной стадии зрелости диаметром 5–8 мм и в строме. Регулируют синтез андрогенов ЛГ инсулиноподобный фактор роста-I (ИПФР-I) и энзим (цитохром Р450с17). В превращении андрогенов (тестостерона и андростендиона) в эстрогены (эстрадиол и эстрон), так называемый процесс ароматизации андрогенов, участвует цитохром Р450с17. Синтез энзима регулируется ФСГ.
В ПКЯ гиперандрогения является следствием:
- Повышения уровня ЛГ в результате нарушения цирхорального ритма выделения ГнРГ и гонадотропинов, формирующегося в пубертатном возрасте, в период становления гормональной функции репродуктивной системы. Возможной причиной являются генетические факторы. Гиперстимуляция ЛГ нарушает фолликулогенез в яичниках, формируется кистозная атрезия фолликулов с гиперплазией тека-клеток, стромы и увеличением синтеза андрогенов. В результате дефицита ФСГ, необходимого для синтеза энзимов, ароматизирующих андрогены в эстрогены, происходит накопление андрогенов и дефицит эстрадиола.
- Важным механизмом гиперандрогении является характерная для СПКЯ инсулинорезистентность (ИР) — уменьшение утилизации глюкозы в организме. В результате возникает компенсаторнаягиперинсулинемия. Поскольку имеется дефект рецепторов инсулина, его действие реализуется через рецепторы ИПФР-I. Инсулин и ИПФР-I способствуют усилению ЛГ-зависимого синтеза андрогенов в тека-клетках и строме, а также стимулируя выброс ЛГ.
- Увеличение концентрации свободного биологически активного Т за счет уменьшения образования ПССГ. Синтез ПССГ уменьшается вследствие снижения уровня эстрадиола и гиперинсулинемии.
- Определенная роль принадлежит жировой ткани. При ожирении нарушается толерантность к глюкозе по диабетогенному типу. Развивается инсулинорезистентность и компенсаторная гиперинсулинемия. Вследствие этих метаболических нарушений усиливается синтез андрогенов в адипоцитах (жировых клетках) и соответственно превращение (ароматизация) тестостерона в эстрадиол и андростендиона в эстрон. Этот процесс имеет автономный характер, не зависит от гонадотропной стимуляции. Таким образом, жировая ткань является источником андрогенов и эстрогенов (в основном эстрона) внегонадного происхождения [10].
Исторически сложившийся термин «поликистоз» не соответствует реальной клинической ситуации, поскольку суть процесса заключается не в формировании кист яичника, а в накоплении незрелых фолликулов. При поликистозных яичниках процесс фолликулогенеза останавливается на стадии антрального фолликула. Таких фолликулов становится много, они часто расположены по периферии органа; на УЗИ их определяют в виде «нитки жемчуга». Жалобы женщин с СПКЯ, как правило, довольно стандартны:
— усиленный рост волос на теле по мужcкому типу, повышенная жирность кожи, угревые высыпания на лице, спине;
— нарушения менструального цикла (редкие менструации, длительное отсутствие менструаций, постоянные кровяные выделения);
— отсутствие беременности в течение продолжительного времени [3].
Однако диагноз может быть поставлен при наличии 2-х или 3-х следующих критериев:
1) хроническая ановуляция;
2) характерное изменение морфологии яичников на УЗИ;
3) гиперандрогения (лабораторная/клиническая) [7].
Для установления овуляторной дисфункции исследуют продолжительность менструального цикла: менструальный цикл> 35 дней предполагает хроническую ановуляцию, менструальный цикл немного превышающий норму (32–35 дней) или нерегулярный (32, 35, 36 дней) требует дальнейшего обследования, включающего определение сывороточного прогестерона [7].Определение сывороточного прогестерона проводится с 21 по 22 день цикла для исключения ановуляции. Прогестерон > 2,5 нг/мл свидетельствует об овуляции.
УЗИ признаки: увеличение объёма яичника более 10 мл, число анэхогенных фолликулов диаметром от 2 до 9 мм не менее 25 в одном яичнике,структура яичников оценивается при помощи УЗИ с трансвагинальным датчиком. Необходимо знать, что результат УЗИ зависит от чувствительности УЗ датчика, поэтому рекомендовано использовать датчики с частотой 8 mHz для оптимальной оценки морфологии яичников.

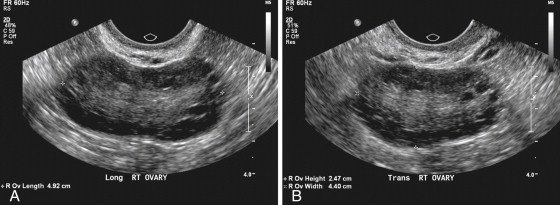
Рис. 1. А)трансвагинальное УЗИ в продольной плоскости, показывает морфологию поликистозных яичников. Многочисленные небольшие фолликулы окружают центральную эхогенную строму. B)трансвагинальное УЗИ в поперечной плоскости у той же пациентки [8].
Для эхографии крайне важно представлять макро- и микроскопическую структуру измененных гонад при данном патологическом состоянии. Основным макроскопическим признаком СПКЯ является двустороннее увеличение (в 2–6 раз) яичников, с наличием множества кистозно-атрезирующихся фолликулов. Поверхность яичников сглажена, признаки овуляции отсутствуют, капсула плотная, белесоватая и при осмотре невооруженным глазом представляется утолщенной. Капсула настолько утолщена, что фолликулярные кисты (кистозно-атрезирующиеся фолликулы), типичные для данной патологии, иногда не просвечивают через нее. Характерно симметричное двустороннее увеличение яичников с формированием мелкокистозных изменений в корковом слое и значительное утолщение белочной оболочки. Объем яичников при СПКЯ достигает 9,5–17,3 см3 (среднее значение 12,9 см3), что намного больше нормальных значений (3–8 см3).
Для гистологической картины первичных ПКЯ характерны: склероз капсулы яичников с утолщением ее до 600 мкм; гиперплазия стромы яичников; кистозная атрезия фолликулов; гиперплазия (иногда с лютеинизацией) клеток внутренней оболочки фолликулов. При так называемых вторичных ПКЯ размеры яичников, как правило, не достигают такой величины, как при первичных ПКЯ, и их увеличение часто бывает асимметричным. Капсула яичников также не столь резко утолщена, отмечается просвечивание множества фолликулов. Микроскопические особенности состоят в неравномерном утолщении капсулы, нерезко выраженной гиперплазии стромы, наличии атрезирующихся фолликулов, белых и изредка желтых тел.
Следует отметить, что некоторые исследователи высказываются более критично в отношении возможностей эхографии при диагностике СПКЯ, так как у 30 % женщин с данной патологией обнаруживаются неизмененные по величине и акустической структуре яичники. Из числа остальных больных с увеличенными яичниками отчетливая визуализация мелких кист оказалась возможной лишь у 40 % [9].
Если специалист не уверен в точности УЗИ-диагностики, то это исследование можно заменить определением антимюллерова гормона (АМН). Диагноз подтверждает АМН > 4,5 нг/мл [7].
Вывод. Таким образом, СПКЯ до настоящего времени является диагностической проблемой из-за отсутствия универсального диагностического метода. Клиническая картина данного патологического состояния должна указывать на объем необходимого дополнительного обследования. Ановуляция и гиперандрогенемия могут быть подтверждены соответствующими гормональными исследованиями. Усовершенствование ультразвуковой диагностики с использованием новых технических решений и подходов может способствовать выделению характеристик ПКЯ, определяющих клинико-патогенетические формы этого синдрома.
Литература:
- Национальное руководство по гинекологии 2013 год. Под редакцией акад. РАМН Г. М. Савельевой, акад. РАМН Г. Т. Сухих, проф. И. Б. Манухина.
- Gynecologic and Obstetric Pathology. Christopher P. Crum MD, Anna R. Laury MD, Michelle S. Hirsch MD, PhD, Charles Matthew Quick MD and William A. Peters MD. Copyright © 2016 by Saunders, an imprint of Elsevier Inc.
- СПКЯ: новый взгляд на проблему. Многообразие симптомов, дифференци-альная диагностика и лечение СПКЯ. Информационный бюллетень / И. Г. Шестакова, Т. С. Рябинкина; под ред. В. Е. Радзинского. — М.: Редакция журнала StatusPraesens, 2015. — 24 с.
- De Leo V, Musacchio MC, Cappelli V, Massaro MG, Morgante G and Petraglia F. Genetic, hormonal and metabolic aspects of PCOS: an update. Reprod. Biol. Endocrinol. 2016; 14 (1): 38.
- Medline (PubMed, USA) [Электрон. ресурс]. — Режим доступа: https://www.ncbi.nlm.nih.gov/pubmed/27513023 [06.11.2016].
- The polycystic ovary syndrome: a position statement from the European Society of Endocrinology. Gerard Conway, Didier Dewailly, EvanthiaDiamanti-Kandarakis, Héctor F. Escobar-Morreale, Stephen Franks, Alessandra Gambineri, FahrettinKelestimur, DjuroMacut, Dragan Micic, Renato Pasquali, et al. Eur J Endocrinol. 2014 Oct; 171(4): P1–29. Published online 2014 May 21. doi: 10.1530/EJE-14–0253.
- Consensus of French Endocrine Society on female hyperandrogenism. Recommendations for investigation of hyperandrogenism, 2010.
- Ferri’s Clinical Advisor 2016. Fred F. Ferri M. D., F. A. C. P. Copyright © 2016 by Elsevier, Inc. All rights reserved.
- Гус А. И., Серов В. Н., Назаренко Т. А., Бутарева Л. Б., Джунаидова Л. А., Смирнова А. А. Научный центр акушерства, гинекологии и перинатологии (дир. — акад. РАМН В. И. Кулаков), РАМН, Москва. Современные принципы ультразвуковой, клинической и лабораторной диагностики синдрома поликистозных яичников (обзор литературы). Гинекология. 2002; 02:
- Манухин И. Б., Геворкян М. А., Кушлинский Н. Е. Синдром поликистозных яичников. — М., 2004. — 240 с.
Основные термины (генерируются автоматически): яичник, менструальный цикл, синтез андрогенов, трансвагинальное УЗИ, сывороточный прогестерон, патологическое состояние, кистозная атрезия фолликулов, жировая ткань, GWAS, FSHR.
Источник
