Сосудисто корешковые и сосудисто спинальные синдромы
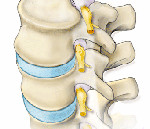

Корешковый синдром — симптомокомплекс, формирующийся в результате различных по своей этиологии поражений спинального корешка и проявляющийся симптомами раздражения (боль, мышечное напряжение, анталгическая поза, парестезии) и выпадения (парезы, снижение чувствительности, мышечные гипотрофии, гипорефлексия, трофические расстройства). Диагностируется корешковый синдром клинически, его причина устанавливается по результатам рентгенографии, КТ или МРТ позвоночника. Лечение чаще консервативное, по показаниям проводится хирургическое устранение фактора компрессии корешка.
Общие сведения
Корешковый синдром — распространенный вертеброгенный симптомокомплекс, имеющий вариабельную этиологию. Ранее в отношении корешкового синдрома использовался термин «радикулит» — воспаление корешка. Однако он не совсем соответствует действительности. Последние исследования показали, что воспалительный процесс в корешке зачастую отсутствует, имеют место рефлекторные и компрессионные механизмы его поражения. В связи с этим в клинической практике стал употребляться термин «радикулопатия» — поражение корешка. Наиболее часто корешковый синдром наблюдается в пояснично-крестцовом отделе позвоночного столба и связан с поражением 5-го поясничного (L5) и 1-го крестцового (S1) позвонков. Реже встречается шейная радикулопатия, еще реже — грудная. Пик заболеваемости приходится на среднюю возрастную категорию — от 40 до 60 лет. Задачами современной неврологии и вертебрологии является своевременное выявление и устранение фактора, вызывающего компрессию корешка, поскольку длительное сдавление влечет за собой дегенеративные процессы в корешке с развитием стойкой инвалидизирующей неврологической дисфункции.
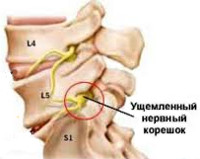
Корешковый синдром
Причины
С двух сторон от позвоночного столба человека отходит 31 пара спинномозговых нервов, которые берут свое начало в спинальных корешках. Каждый спинальный (спинномозговой) корешок образован выходящими из спинного мозга задней (сенсорной) и передней (моторной) ветвью. Из позвоночного канала он выходит через межпозвоночное отверстие. Это наиболее узкое место, где чаще всего и происходит сдавление корешка. Корешковый синдром может быть обусловлен, как первичной механической компрессией самого корешка, так и его вторичным сдавлением вследствие отека, развивающегося в результате компрессии корешковых вен. Сдавление корешковых сосудов и расстройство микроциркуляции, возникающее при отеке в свою очередь становятся дополнительными факторами поражения корешка.
Наиболее распространенной причиной, провоцирующей корешковый синдром, выступает остеохондроз позвоночника. Снижение высоты межпозвоночного диска влечет за собой уменьшение диаметра межпозвоночных отверстий и создает предпосылки для ущемления проходящих через них корешков. Кроме того, фактором компрессии может являться формирующаяся как осложнение остеохондроза межпозвоночная грыжа. Корешковый синдром возможен при компрессии корешка образующимися при спондилезе остеофитами или измененными вследствие спондилоартроза частями дугоотростчатого сустава.
Травматическое повреждение спинального корешка может наблюдаться при спондилолистезе, травмах позвоночника, подвывихе позвонка. Воспалительное поражение корешка возможно при сифилисе, туберкулезе, спинальном менингите, остеомиелите позвоночника. Корешковый синдром неопластического генеза встречается при опухолях спинного мозга, невриноме спинномозгового корешка, опухолях позвонков. Нестабильность позвоночника, влекущая за собой смещение позвонков, также может выступать причиной корешкового синдрома. Способствующими развитию радикулопатии факторами выступают:
- чрезмерные нагрузки на позвоночник,
- гормональные сбои,
- ожирение,
- гиподинамия,
- аномалии развития позвоночника,
- переохлаждение.
Симптомы
Клиника корешкового сидрома складывается из различных сочетаний симптомов раздражения спинального корешка и выпадения его функций. Выраженность признаков раздражения и выпадения определяется степенью сдавления корешка, индивидуальными особенностями расположения, формы и толщины спинальных корешков, межкорешковыми связями.
Симптомы раздражения включают болевой синдром, двигательные нарушения по типу крампи или фасцикулярных мышечных подергиваний, сенсорные расстройства с виде ощущения покалывания или ползания мурашек (парестезии), локального чувства жара/холода (дизестезии). Отличительными особенностями корешковой боли является ее жгучий, пекучий и стреляющий характер; появление только в зоне, иннервируемой соответствующим корешком; распространение от центра к периферии (от позвоночника к дистальным отделам руки или ноги); усиление при перенапряжении, резком движении, смехе, кашле, чихании. Болевой синдром обуславливает рефлекторное тоническое напряжение мышц и связок в области поражения, которое способствует усилению боли. Для уменьшения последней пациенты принимают щадящее положение, ограничивают движения в пораженном отделе позвоночника. Мышечно-тонические изменения более выражены на стороне пораженного корешка, что может привести к перекосу туловища, в шейном отделе — к формированию кривошеи, с последующим искривлением позвоночника.
Симптомы выпадения появляются при далеко зашедшем поражении корешка. Они проявляются слабостью иннервируемых корешком мышц (парезом), снижением соответствующих сухожильных рефлексов (гипорефлексией), уменьшением чувствительности в зоне иннервации корешка (гипестезией). Участок кожи, за чувствительность которого отвечает один корешок, называется дерматом. Он получает иннервацию не только от основного корешка, но и частично от выше- и ниже- лежащего. Поэтому даже при значительной компрессии одного корешка наблюдается лишь гипестезия, тогда как при полирадикулопатии с патологией нескольких рядом распложенных корешков отмечается полная анестезия. Со временем в иннервируемой пораженным корешком области развиваются трофические нарушения, приводящие к мышечной гипотрофии, истончению, повышенной ранимости и плохой заживляемости кожи.
Симптомы поражения отдельных корешков
Корешок С1. Боль локализуется в затылке, зачастую на фоне боли появляется головокружение, возможна тошнота. Голова находится в положении наклона в пораженную сторону. Отмечается напряжение подзатылочных мышц и их пальпаторная болезненность.
Корешок С2. Боль в затылочной и теменной области на стороне поражения. Ограничены повороты и наклоны головой. Наблюдается гипестезия кожи затылка.
Корешок С3. Боль охватывает затылок, латеральную поверхность шеи, область сосцевидного отростка, иррадиирует в язык, орбиту, лоб. В этих же зонах локализуются парестезии и наблюдается гипестезия. Корешковый синдром включает затруднения наклонов и разгибания головы, болезненность паравертебральных точек и точки над остистым отростком С3.
Корешок С4. Боль в надплечье с переходом на переднюю поверхность груди, доходящая до 4-го ребра. Распространяется по задне-латеральной поверхности шеи до ее средней 1/3. Рефлекторная передача патологической импульсации на диафрагмальный нерв может привести к появлению икоты, расстройству фонации.
Корешок С5. Корешковый синдром этой локализации проявляется болью в надплечье и по латеральной поверхности плеча, где также наблюдаются сенсорные расстройства. Нарушено отведение плеча, отмечается гипотрофия дельтовидной мышцы, понижен рефлекс с бицепса.
Корешок С6. Боль от шеи распространяется через область бицепса на наружную поверхность предплечья и доходит до большого пальца. Выявляется гипестезия последнего и наружной поверхности нижней 1/3 предплечья. Наблюдается парез бицепса, плечевой мышцы, супинаторов и пронаторов предплечья. Снижен рефлекс с запястья.
Корешок С7. Боль идет от шеи по задней поверхности плеча и предплечья, достигает среднего пальца кисти. Ввиду того, что корешок С7 иннервирует надкостницу, данный корешковый синдром отличается глубинным характером боли. Снижение мышечной силы отмечается в трицепсе, большой грудной и широчайшей мышце, флексорах и экстензорах запястья. Понижен трицепс-рефлекс.
Корешок С8. Корешковый синдром на этом уровне встречается достаточно редко. Боль, гипестезия и парестезии распространяются на внутреннюю поверхность предплечья, безымянный палец и мизинец. Характерна слабость флексоров и экстензоров запястья, мышц-разгибателей пальцев.
Корешки Т1-Т2. Боль ограничена плечевым суставом и областью подмышки, может распространяться под ключицу и на медиальную поверхность плеча. Сопровождается слабостью и гипотрофией мышц кисти, ее онемением. Типичен синдром Горнера, гомолатеральный пораженному корешку. Возможна дисфагия, перистальтическая дисфункция пищевода.
Корешки Т3-Т6. Боль имеет опоясывающий характер и идет по соответствующему межреберью. Может быть причиной болезненных ощущений в молочной железе, при локализации слева — имитировать приступ стенокардии.
Корешки Т7-Т8. Боль стартует от позвоночника ниже лопатки и по межреберью доходит до эпигастрия. Корешковый синдром может стать причиной диспепсии, гастралгии, ферментной недостаточности поджелудочной железы. Возможно снижение верхнебрюшного рефлекса.
Корешки Т9-Т10. Боль из межреберья распространяется в верхние отделы живота. Иногда корешковый синдром приходится дифференцировать от острого живота. Бывает ослабление среднебрюшного рефлекса.
Корешки Т11-Т12. Боль может иррадиировать в надлобковую и паховую зоны. Снижен нижнебрюшной рефлекс. Корешковый синдром данного уровня может стать причиной дискинезии кишечника.
Корешок L1. Боль и гипестезия в паховой области. Боли распространяются на верхненаружный квадрант ягодицы.
Корешок L2. Боль охватывает переднюю и внутреннюю поверхность бедра. Отмечается слабость при сгибании бедра.
Корешок L3. Боль идет через подвздошную ость и большой вертел на переднюю поверхность бедра и доходит до нижней 1/3 медиальной части бедра. Гипестезия ограничена расположенной над коленом областью внутренней поверхности бедра. Парез, сопровождающий этот корешковый синдром, локализуется в четырехглавой мышце и аддукторах бедра.
Корешок L4. Боль распространяется по передней поверхности бедра, коленному суставу, медиальной поверхности голени до медиальной лодыжки. Гипотрофия четырехглавой мышцы. Парез большеберцовых мышц приводит к наружной ротации стопы и ее «прихлопыванию» при ходьбе. Снижен коленный рефлекс.
Корешок L5. Боль иррадиирует от поясницы через ягодицу по латеральной поверхности бедра и голени в первые 2 пальца стопы. Зона боли совпадает с областью сенсорных расстройств. Гипотрофия большеберцовой мышцы. Парез экстензоров большого пальца, а иногда и всей стопы.
Корешок S1. Боль в нижнем отделе пояснице и крестце, отдающая по заднелатеральным отделам бедра и голени в стопу и 3-5-й пальцы. Гип- и парестезии локализуются в области латерального края стопы. Корешковый синдром сопровождает гипотония и гипотрофия икроножной мышцы. Ослаблены ротация и подошвенное сгибание стопы. Понижен ахиллов рефлекс.
Корешок S2. Боль и парестезии начинаются в крестце, охватывает заднюю часть бедра и голени, подошву и большой палец. Зачастую отмечаются судороги в аддукторах бедра. Рефлекс с ахилла обычно не изменен.
Корешки S3-S5. Сакральная каудопатия. Как правило, наблюдается полирадикулярный синдром с поражением сразу 3-х корешков. Боль и анестезия в крестце и промежности. Корешковый синдром протекает с дисфункцией сфинктеров тазовых органов.
Диагностика
В неврологическом статусе обращает на себя внимание наличие триггерных точек над остистыми отростками и паравертебрально, мышечно-тонические изменения на уровне пораженного сегмента позвоночника. Выявляются симптомы натяжения корешков. В шейном отделе они провоцируется быстрым наклоном головы противоположно пораженной стороне, в поясничном — поднятием ноги в горизонтальном положении на спине (симптом Ласега) и на животе (симптомы Мацкевича и Вассермана). По локализации болевого синдрома, зон гипестезии, парезов и мышечных гипотрофий невролог может установить, какой именно корешок поражен. Подтвердить корешковый характер поражения и его уровень позволяет электронейромиография.
Важнейшей диагностической задачей является выявление причины, спровоцировавшей корешковый синдром. С этой целью проводят рентгенографию позвоночника в 2-х проекциях. Она позволяет диагностировать остеохондроз, спондилоартроз, спондилолистез, болезнь Бехтерева, искривления и аномалии позвоночного столба. Более информативным методом диагностики является КТ позвоночника. Для визуализации мягкотканных структур и образований применяют МРТ позвоночника. МРТ дает возможность диагностировать межпозвоночную грыжу, экстра- и интрамедуллярные опухоли спинного мозга, гематому, менингорадикулит. Грудной корешковый синдром с соматической симптоматикой требует дополнительного обследования соответствующих внутренних органов для исключения их патологии.
Лечение корешкового синдрома
В случаях, когда корешковый синдром обусловлен дегенеративно-дистрофическими заболеваниями позвоночника, используют преимущественно консервативную терапию. При интенсивном болевом синдроме показан покой, обезболивающая терапия (диклофенак, мелоксикам, ибупрофен, кеторолак, лидокаино-гидрокортизоновые паравертебральные блокады), купирование мышечно-тонического синдрома (метилликаконитин, толперизон, баклофен, диазепам), противоотечное лечение (фуросемид, этакриновая кислота), нейрометаболические средства (витамины гр. В). С целью улучшения кровообращения и венозного оттока назначают эуфиллин, ксантинола никотинат, пентоксифиллин, троксерутин, экстракт каштана конского. По показаниям дополнительно используют хондропротекторы (экстракт хряшей и мозга телят с витамином С, хондроитинсульфат), рассасывающее лечение (гиалуронидазу), препараты для облегчения нейрональной передачи (неостигмин).
Длительно протекающий корешковый синдром с хронической болью является показанием к назначению антидепрессантов (дулоксетина, амитриптилина, дезипрамина), а при сочетании боли с нейротрофическими расстройствами — к применению ганглиоблокаторов (бензогексония, ганглефена). При мышечных атрофиях применяют нандролона деканоат с витамином Е. Хороший эффект (при отсутствии противопоказаний) оказывает тракционная терапия, увеличивающая межпозвонковые расстояния и тем самым уменьшающая негативное воздействие на спинальный корешок. В остром периоде дополнительным средством купирования боли может выступать рефлексотерапия, УВЧ, ультрафонофорез гидрокортизона. В ранние сроки начинают применять ЛФК, в период реабилитации — массаж, парафинотерапию, озокеритолечение, лечебные сульфидные и радоновые ванны, грязелечение.
Вопрос о хирургическом лечении возникает при неэффективности консервативной терапии, прогрессировании симптомов выпадения, наличии спинальной опухоли. Операция проводится нейрохирургом и имеет целью устранение компрессии корешка, а также удаление ее причины. При грыжах межпозвонковых дисков возможна дискэктомия, микродискэктомия, при опухолях — их удаление. Если причиной корешкового синдрома является нестабильность, то производится фиксация позвоночника.
Прогноз
Прогноз радикулопатии зависит от основного заболевания, степени компрессии корешка, своевременности лечебных мероприятий. Длительно протекающие симптомы раздражения могут привести к формированию сложно купируемого хронического болевого синдрома. Вовремя не устраненное сдавление корешка, сопровождающееся симптомами выпадения, со временем обуславливает развитие дегенеративных процессов в тканях спинального корешка, приводящих к стойкому нарушению его функций. Результатом становятся инвалидизирующие пациента необратимые парезы, тазовые расстройства (при сакральной каудопатии), нарушения чувствительности.
Источник
3. Сосудистые корешково-спинальные синдромы. Радикуломиелоишемия, миелоишемия (артериальная или венозная, стойкая, преходящая)
По степени выраженности различают слабовыраженный, умеренно и резковыраженные болевые синдромы. Течение заболевания может быть прогрессирующем, стационарным, рецидивирующим, регрессирующим. В случае ремиттирующего течения нужно учитывать стадию процесса: обострение, обратное развитие (или подострое), неполная ремиссия, ремиссия. Стадия течения заболевания отражает тяжесть болезни в данный момент.
Острая стадия заболевания характеризуется сильнейшими болями, резкими симптомами натяжения; больной не в состоянии себя обслужить. В этой стадии бальнеофакторы не применяют.
При подострой стадии остаются интенсивными боли, значительные ограничения объёма движения в поясничной области, вынужденное положение тела, симптомы натяжения выражены несколько меньше чем в стадии обострения, больной может встать с постели, но хотьба затруднена из-за усиления болей, работу выполнять не может. Стадия неполной ремиссии – боли умеренные, иногда непостоянные, нерезкие симптомы натяжения, ограничения объёма движения в поясничной области может быть значительным, сохраняется вынужденная анталгическая поза, больной может себя обслужить; трудоспособность ограничена, особенно у лиц физического труда.
Стадия ремиссии характеризуется нерезкими периодически возникающими болями, отсутствием симптомов натяжения, вынужденным положением корпуса и небольшим ограничением объёма движения в поясничной области, трудоспособность не ограничена.
Сложность патогенеза и разнообразие неврологических проявлений поясничного остеохондроза предполагают комплексный метод лечения больных с включением ряда ортопедических мероприятий, в том числе вытяжение позвоночника.
Вытяжение приводит к увеличению межпозвонковых пространств, разгружает поражённый диск, обеспечивает постепенное вправление грыжи, ликвидирует подвывихи межпозвонковых суставов, приводит к декомпрессии нервных структур, улучшает условия кровообращение, уменьшает отёк, ликвидирует реактивные явления в тканях, прекращает нагрузку на ось позвоночника, создаёт условия для рубцевания трещин и разрывов фиброзного кольца.
Подводное вытяжение позвоночника имеет свои преимущества, так как к механическому вытяжению позвоночника присоединяется влияние тёплой водной среды, способствующей снижению мышечного тонуса, релаксации тканей и уменьшение интенсивности болевого синдрома. Тёплая вода блокирует поток патологических импульсов, ликвидирует временные связи, патологический характер которых обусловлен рефлекторным механизмом (парабиотическое состояние тканей, ангеоспазм, венозный стаз)
Эффект от вытяжения большой. Тракция помогает больным с дископатией, которые исчерпали все виды консервативного лечения.
‘Вертикальное подводное вытяжение позвоночника, предложенное К. Моллем (1953), широко применяют как в виде самостоятельного метода, так и в сочетании с физическими факторами. Его также проводят в минеральных водах различного химического состава. Учитывая недостаточную эффективность вытяжения в пресной воде, что связано, по-видимому, с ее малой релаксирующей способностью.
Разработанный нами метод сочетанного воздействия на мышечно-суставной аппарат вытяжением и душем-массажем в оптимальном режиме приводит к улучшению периферического кровообращения (по данным термометрических исследований и реовазографических). Наблюдается нормализация функционального состояния нервно-мышечного аппарата, о чем свидетельствует увеличение биоэлектрической активности мышц пораженной ноги (по показателям электромиографии) и изменение как пластического тонуса — показателя остроты патологического процесса, так и контрактильного тонуса — показателя мышечной силы.
Улучшение периферического кровообращения, нормализация измененного функционального состояния мышц обеспечивают максимум их релаксации и связанный с ней эффект растяжения, декомпрессию нервно-сосудистых образований и высокий терапевтический результат.[1]
Разработана лечебная методика подводного вертикального вытяжения позвоночника с гидромассажем длинных мышц спины поясничной области. Установлен оптимальный режим температуры воды и давления гидромассажа. Сочетанное применение подводного гидромассажа с вертикальным вытяжением в оптимальной экспозиции повышает эффективность лечения.
Вытяжение проводят в бассейне глубиной не менее 2 м с пресной водой, можно проводить в контрастных ваннах. (Подробнее о методах вытяжения позвоночника см. в п. 1.2.)
В устройстве для проведения подводного вертикального вытяжения позвоночника, расположенного на стене бассейна и состоящего из рамы, подлокотников и опор для ног, вмонтированы вертикальные трубки, шарнирно соединенные с рамой, что позволяет перемещать их по высоте, расстоянию от тела больного, а также изменять угол наклона струн. В трубках просверлены сопловые отверстия диаметром 2 мл на расстоянии 3 см друг от друга в количестве 20.
Больного укрепляют в устройстве для вытяжения с помощью матерчатых корсетов, одеваемых на грудную клетку и область таза, последний из которых тросами через блоки соединен с аппаратом для вытяжения позвоночника. Предплечья больного упираются на подлокотники. С помощью рукоятки производят перемещение трубок так, чтобы сопловые их отверстия оказались расположенными параллельно разгибателям туловища поясничной области на расстоянии 2—3 см. Необходимое давление для проведения Душа-массажа создастся с помощью аппарата «Тангентер», через который поступает горячая вода температуры 45—50°С из водопроводной сети.
Подводное вертикальное вытяжение позвоночника проводят в пресной воде с температурой 36—37°С. Вытяжение начинают с небольшой нагрузки — 5 кг, которую при хорошей переносимости больного при последующих процедурах увеличивают па 2,5—5 кг и повторяют каждую величину нагрузки ‘ 2—3 раза, доводя к концу лечения до 20—25 кг.
Скорость нарастания нагрузки и максимальная ее величина зависят от клинических особенностей заболевания, выраженности болевого синдрома и статико-динамических нарушений.
При подострой стадии заболевания с умеренно выраженным и выраженным болевым синдромом увеличение нагрузки проводят более постепенно, прибавляют не более чем 2—2,5 кг и ограничивают максимальную величину нагрузки 15—20 килограммами.
При слабо выраженном болевом синдроме величину нагрузки можно увеличивать на 5 кг через каждые 3 процедуры н доводить ее до 25 кг. Аналогичным образом проводят вытяжение больным с выраженными изменениями конфигурации позвоночника (сколиоз, кифоз, кифосколиоз), но при слабо выраженном болевом синдроме.
Женщинам назначают меньшую величину нагрузки (15— 20 кг) по сравнению с мужчинами (20—25 кг).
В случае усиления болевого синдрома в процессе лечения величину нагрузки снижают и вновь увеличивают после уменьшения боли.
При появлении парестезии, онемения, боли в пораженной конечности в момент проведения процедуры лечение вытяжением прерывают.
Эффект от лечения наступает после 6—8-й процедуры и отчётливо проявляется к 10—12-й, после чего целесообразно снижать величину нагрузки до исходной величины.
В течение вытяжения больному одновременно проводят душ-массаж поясничной области водой температуры 45—50°С, под давлением струи воды, начиная от 0,5, и доводят до 1,5—2 атм. Продолжительность процедуры 15 мин. Лечение проводят через день или два дня подряд с последующим днем перерыва, на курс лечения 14—16 процедур.
Сразу после вытяжения для иммобилизации позвоночника больной одевает корсет (или пояс штангиста) или бинтуют его 5—10 метрами льняного полотна (шириной до 50 см), после чего больной отдыхает в горизонтальном положении не менее часа. На протяжении всего курса лечения, а затем после него в течение 1,5—2 месяцев больному рекомендуют спать на жесткой постели (па щите, подложенном под поролоновый или ватный матрац) и носить корсет. Корсет или пояс иммобилизирует позвоночник, снижает нагрузку на диски и корешки, фиксирует его в «растянутом» положении.
При появлении рецидива заболевания среди прочих мероприятий, направленных на восстановление здоровья, необходимо рекомендовать ношение пояса-корсета.
Указанный метод лечения можно назначить в стационарных и амбулаторных условиях. В период лечения необходимо исключить большую физическую нагрузку, резкие движения, охлаждение и др.
Метод подводного вытяжения позвоночника должен являться частью комплексного лечения, включающего методы аппаратной терапии, лечебной гимнастики и массажа. При выраженном болевом синдроме вытяжение следует начинать после нескольких физико-терапевтических процедур (УЗ, СМТ, УФО), которые обеспечивают уменьшение болевого синдрома.
Показаниями к проведению процедуры вытяжения позвоночника являются следующие болезни: люмбалгия, люмбоишиалгия, радикулярные синдромы, обусловленные дегенеративным процессом в межпозпонковых дисках (выбуханием диска) в стадии обратного развития и стадии неполной ремиссии со статико-динамическими нарушениями (ограничение объема движений в поясничном отделе позвоночника, сколиоз, кифосколиоз, напряжение длинных мышц спины, уплощение лордоза и т. д.), со слабо н умеренно выраженным болевым синдромом.
Противопоказана процедура вытяжения позвоночника при грыже межпозвонкового диска, сосудистых корешково-спинальных синдромах (радикуломиелоишемия, миелоишемия), воспалительных спинальных синдромах (арахноидит, рубцово-спаечный эпидурит). Острая (обострение) стадия с выраженным и резко выраженным болевым синдромом. Сопутствующие заболевания брюшной полости: холецистит, язвенная болезнь желудка и двенадцатиперстной кишки, почечно- и желчно-каменная болезнь, опущение почек, рубцовые процессы после операций на органах брюшной полости. Специальные противопоказания к применению водолечения.
Раздел: Коммуникации и связь
Количество знаков с пробелами: 91545
Количество таблиц: 24
Количество изображений: 12
Источник
