Состояние после резекции код по мкб 10
После холецистэктомии пациент может продолжать испытывать неприятные симптомы: острые боли в области желчного пузыря, расстройства пищеварения и т.д.

Собирательное понятие ПХЭС – МКБ 10 К91.5 – включает патологии, так или иначе связанные с операцией холецистэктомии, а также изменения, происходящие в организме человека после данного вмешательства.
Какой имеет состояние после холецистэктомии код МКБ-10? Какую картину имеет это состояние на УЗИ? Каких схем лечения следует придерживаться? Обо всем этом читайте ниже.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Код в МКБ 10: состояние после холецистэктомии
Количество операций по удалению желчного пузыря в нашей стране очень велико – оно лишь немного уступает количеству вмешательств по поводу удаления аппендикса.
Про этом холецистэктомия не всегда приводит к выздоровлению – у ряда пациентов сохраняются симптомы, напоминающие почечную колику, а также развиваются расстройства пищеварения и другие патологические состояния.
Нужно помнить, что нарушения, развивающиеся после удаления ЖП, не всегда ограничиваются лишь билиарным трактом.
Больной может жаловаться на:
- боли в правом подреберье;
- повторяющиеся эпизоды печеночной колики;
- диспепсию.
Как кодируется в международном классификаторе состояние после холецистэктомии? Код по МКБ-10 ПХЭС – К91.5.
Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум
Классификация
Ряд экспертов считает термин «постхолецистэктомический синдром» неудачным, так как он не отражает сути состояния, причин возникновения и сущности патологических процессов, наблюдаемых у пациентов.
Однако из-за своей простоты и емкости этот термин активно применяется в практике клиницистов.
Сегодня существует несколько классификаций ПХЭС, согласно которым развитие клинических симптомов после операции определяется:
- Состояниями, не ликвидированными в ходе операции.
- Изменениями, возникшими непосредственно в результате вмешательства.
- Поражениями органов гепатопанкреатодуоденальной зоны в результате длительной ЖКБ и не устраненными операцией хроническим гепатитом, холангитом, панкреатитом, гастродуоденитом.
- Органическими патологиями других систем и органов, не связанными с заболеваниями ЖП.
- Расстройствами функций желчных путей и ДПК.
Симптомы
Вследствие утраты органа организму требуется время для адаптации к новым условиям.
Симптомы постхолецистэктомического синдрома связаны с:
- изменением состава желчи и внешнесекреторной функции печени;
- нарушением пассажа желчи ДПК, дуоденитом, функциональным дуоденостазом, дуоденогастральным рефлюксом, приводящим к расстройству пищеварительной функции ДПК и других отделов тонкого кишечника;
- дискинезией БДС, приводящей к повышению давления в желчных протоках.
Условно патологические состояния у больных после удаления ЖП можно разделить на 3 группы:
- Нарушения функций сфинктера Одди.
- Билиарная гипертензия с наличием органических препятствий току желчи.
- Сопутствующие болезни, возникшие до или после операции по удалению ЖП (панкреатит, ДЖВП, синдром раздраженного кишечника, грыжа пищеводного отверстия диафрагмы и др.).
Сегодня термином «постхолецистэктомический синдром» обозначают только дисфункцию сфинктера Одди, вызванную расстройством его сократительной функции и препятствующую оттоку желчи и панкреатического сока в ДПК при отсутствии органических препятствий.
Дисфункция сфинктера Одди проявляется сильными или умеренными болями длительностью 20 минут и более, повторяющимися в течение 3 месяцев.
При билиарном типе болевые ощущения локализуются в эпигастральной области или правом подреберье, могут отдавать в спину или правую лопатку.
В случае панкреатического типа очаг боли располагается в левом подреберье, неприятные ощущения отдают в спину и уменьшаются при наклоне туловища вперед.
При сочетанном типе боль носит опоясывающий характер. При любом типе болевой синдром может сопровождаться тошнотой или рвотой, чаще возникает после еды или в ночные часы.
Скоро нужно будет применять клинические рекомендации наравне с порядками и стандартами медпомощи. Что требуют от начмеда уже сегодня и потребуют завтра, читайте в журнале «Заместитель главного врача».
Диагностика
Для диагностики состояния после холецистэктомии (МКБ-10 – 91.5) используются скрининговые и уточняющие методы, в том числе анализ крови на определение уровня билирубина, щелочной фосфатазы и печеночных ферментов.
Лабораторные исследования проводятся во время или не позднее 6 часов после окончания приступа боли, а также в динамике.
Временное повышение в два и более раз уровня печеночных или панкреатических ферментов в период не менее чем при двух последовательных приступах боли – важный диагностический признак, позволяющий подтвердить дисфункцию сфинктера Одди.
С той же целью проводится провокационный морфино-простигминовый тест.
Также применяется ультразвуковое исследование. Диагностическую ценность представляет расширение холедоха и главного панкреатического протока, свидетельствующее о нарушении тока желчи и панкреатического секрета на уровне сфинктера Одди.
Кроме того, определенное значение имеет УЗИ диаметра общего желчного протока с использованием жирных завтраков, стимулирующих выработку эндогенного холецистокинина и увеличивающих холерез.
В папку начмеду
Когда клиника вправе отклониться от стандартов? Четыре случая из практики и контраргументы для инспекторов, чтобы избежать санкций Росздравнадзора – в журнале «Заместитель главного врача».
Для оценки состояния панкреатических протоков используется проба с введением секретина. В норме после стимуляции панкреатической секреции секретином при УЗИ отмечается расширение панкреатического протока в течение 30 минут с последующим его уменьшением до исходного уровня.
Если проток остается расширенным более получаса, это свидетельствует о нарушении его проходимости.
Дополнительно пациентам показано проведение билисцинтиграфии и эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ).
Наиболее точным методом диагностики дисфункции сфинктера Одди является манометрия, однако она показана не всем больным.
Выбор основывается на оценке тяжести симптомов и эффективности проводимой консервативной терапии.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение
Терапия постхолецистэктомического синдрома направлена на восстановление нормального поступления желчи и панкреатического секрета из билиарных и панкреатических протоков в ДПК.
Для этого нужно:
- нормализовать химический состав желчи;
- восстановить проходимость сфинктера Одди;
- восстановить нормальный состав микрофлоры кишечника;
- нормализовать пищеварение и моторику тонкой кишки.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ.
Медикаментозное лечение включает в себя назначение:
- Спазмолитиков (в том числе миотропных).
- Блокаторов медленных кальциевых каналов.
- Антибиотиков, кишечных антисептиков.
- Буферных антацидов на основе алюминия.
- Пробиотиков.
Подбор препаратов при подозрении на патологические изменения вследствие холецистэктомии (код по МКБ-10 – 91.5) осуществляется, как правило, эмпирически. Продолжительность лечения – от 5 до 10 дней.
Больному назначается диета с ограничением животных жиров и продуктов, содержащих жирные кислоты.
Питание носит дробный характер и основано на 4-6-кратном приеме пищи. В рацион добавляются продукты, богатые пищевыми волокнами (овощи, фрукты, отруби и др.).
Пациентам с ожирением рекомендуется медленное снижение массы тела. Опорожнение кишечника должна быть ежедневным.
Таким образом, своевременная и правильная оценка симптомов, возникающих после проведения холецистэктомии, позволяет подобрать адекватную терапию и существенно повысить качество жизни больного.
Диагностика постхолецистэктомического синдрома должна носить комплексный характер и включать в себя применение лабораторных, инструментальных, рентгенологических, функциональных, ультразвуковых и радиоизотопных методов исследования.
Лечение проводит врач-гастроэнтеролог, а при необходимости привлекаются смежные специалисты – неврологи, диетологи, физиотерапевты.
За больным устанавливается диспансерное наблюдение на срок не менее полугода. Через полгода-год пациенту можно рекомендовать санаторно-курортное лечение.

Внимание! Открыта бесплатная горячая линия для медработников! |
| Получите ответ или готовое решение по работе в условиях пандемии COVID-19 |
Источник
T80 Осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.0 Воздушная эмболия, связанная с инфузией, трансфузией и лечебной инъекцией
- T80.1 Сосудистые осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.2 Инфекции, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.3 Реакции на АВО-несовместимость
- T80.4 Реакции на Rh-несовместимость
- T80.5 Анафилактический шок, связанный с введением сыворотки
- T80.6 Другие сывороточные реакции
- T80.8 Другие осложнения, связанные с инфузией, трансфузией и лечебной инъекцией
- T80.9 Осложнение, связанное с инфузией, трансфузией и лечебной инъекцией неуточненное
T81 Осложнения процедур, не классифицированные в других рубриках
- T81.0 Кровотечение и гематома, осложняющие процедуру, не классифицированные в других рубриках
- T81.1 Шок во время или после процедуры, не классифицированный в других рубриках
- T81.2 Случайный прокол или разрыв при выполнении процедуры, не классифицированный в других рубриках
- T81.3 Расхождение краев операционной раны, не классифицированное в других рубриках
- T81.4 Инфекция, связанная с процедурой, не классифицированная в других рубриках
- T81.5 Инородное тело, случайно оставленное в полости тела или операционной ране при выполнении процедуры
- T81.6 Острая реакция на инородное вещество, случайно оставленное при выполнении процедуры
- T81.7 Сосудистые осложнения, связанные с процедурой, не классифицированные в других рубриках
- T81.8 Другие осложнения процедур, не классифицированные в других рубриках
- T81.9 Осложнение процедуры неуточненное
T82 Осложнения, связанные с сердечными и сосудистыми устройствами, имплантантами и трансплантантами
- T82.0 Осложнение механического происхождения, связанное с протезом сердечного клапана
- T82.1 Осложнение механического происхождения, связанное с электронным водителем сердечного ритма
- T82.2 Осложнение механического происхождения, связанное с артериальным шунтом сердечных клапанов
- T82.3 Осложнение механического происхождения, связанное с другими сосудистыми трансплантантами
- T82.4 Осложнение механического происхождения, связанное с сосудистым катетером для диализа
- T82.5 Осложнение механического происхождения, связанное с другими сердечными и сосудистыми устройствами и имплантантами
- T82.6 Инфекция и воспалительная реакция, связанные с протезом сердечного клапана
- T82.7 Инфекция и воспалительная реакция, связанные с другими сердечными устройствами, имплантантами и трансплантантами
- T82.8 Другие осложнения, связанные с сердечными и сосудистыми протезами, имплантантами и трансплантантами
- T82.9 Осложнение, связанное с сердечным и сосудистым протезом, имплантантом и трансплантантом, неуточненное
T83 Осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.0 Осложнение механического происхождения, связанное с мочевым постоянным катетером
- T83.1 Осложнение механического происхождения, связанное с другими мочевыми устройствами и имплантантами
- T83.2 Осложнение механического происхождения, связанное с трансплантантом мочевого органа
- T83.3 Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством
- T83.4 Осложнение механического происхождения, связанное с другими протезными устройствами, имплантантами и трансплантантами
- T83.5 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в мочевой системе
- T83.6 Инфекция и воспалительная реакция, обусловленные протезным устройством, имплантантом и трансплантантом в половом тракте
- T83.8 Другие осложнения, связанные с мочеполовыми протезными устройствами, имплантантами и трансплантантами
- T83.9 Осложнения, связанные с мочеполовым протезным устройством, имплантантом и трансплантантом, неуточненные
T84 Осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.0 Осложнение механического происхожения, связанное с внутренним суставным протезом
- T84.1 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим кости конечности
- T84.2 Осложнение механического происхожения, связанное с внутренним устройством, фиксирующим другие кости
- T84.3 Осложнение механического происхожения, связанное с другими костными устройствами, имплантантами и трансплантантами
- T84.4 Осложнение механического происхожения, связанное с другими внутренними ортопедическими устройствами, имплантантами и трансплантантами
- T84.5 Инфекция и воспалительная реакция, обусловленные эндопротезированием
- T84.6 Инфекция и воспалительная реакция, обусловленные внутренним фиксирующим устройством любой локализации
- T84.7 Инфекция и воспалительная реакция, обусловленные другими внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.8 Другие осложнения, связанные с внутренними ортопедическими протезными устройствами, имплантантами и трансплантантами
- T84.9 Осложнения, связанные с внутренним ортопедическим протезным устройством, имплантантом и трансплантантом, неуточненное
T85 Осложнения, связанные с другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.0 Осложнение механического происхождения, связанного с внутричерепным желудочковым шунтом связующего
- T85.1 Осложнение механического происхождения, связанного с имплантированным электронным стимулятором нервной системы
- T85.2 Осложнение механического происхождения, связанного с искусственным хрусталиком глаза
- T85.3 Осложнение механического происхождения, связанного с другими глазными протезами, имплантантами и трансплантантами
- T85.4 Осложнение механического происхождения, связанного с протезом и имплантантом молочной железы
- T85.5 Осложнение механического происхождения, связанного с желудочно-кишечным протезом, имплантантом и трансплантантом
- T85.6 Осложнение механического происхождения, связанного с другими уточненными внутренними протезными устройствами, имплантантами и трансплантантами
- T85.7 Инфекция и воспалительная реакция, обусловленные другими внутренними протезными устройствами, имплантантами и трансплантантами
- T85.8 Другие осложнения, связанные с внутренними протезными устройствами, имплантантами и трансплантантами, не классифицированные в других рубриках
- T85.9 Осложнение, связанное с внутренним протезным устройством, имплантантом и трансплантантом, неуточненное
T86 Отмирание и отторжение пересаженных органов и тканей
- T86.0 Отторжение трансплантанта костного мозга
- T86.1 Отмирание и отторжение трансплантанта почки
- T86.2 Отмирание и отторжение трансплантанта сердца
- T86.3 Отмирание и отторжение сердечно-легочного трансплантанта
- T86.4 Отмирание и отторжение трансплантанта печени
- T86.8 Отмирание и отторжение других пересаженных органов и тканей
- T86.9 Отмирание и отторжение пересаженного ой органа и ткани неуточненных
T87 Осложнения, характерные для реплантации и ампутации
- T87.0 Осложнения, связанные с реплантацией части верхней конечности
- T87.1 Осложнения, связанные с реплантацией части нижней конечности
- T87.2 Осложнения, связанные с реплантацией других частей тела
- T87.3 Неврома ампутационной культи
- T87.4 Инфекция ампутационной культи
- T87.5 Некроз ампутационной культи
- T87.6 Другие и неуточненные осложнения ампутационной культи
T88 Другие осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.0 Инфекция, связанная с иммунизацией
- T88.1 Другие осложнения, связанные с иммунизацией, не классифицированные в других рубриках
- T88.2 Шок, вызванный анестезией
- T88.3 Злокачественная гипотермия, вызванная анестезией
- T88.4 Безуспешная или трудная интубация
- T88.5 Другие осложнения анестезии
- T88.6 Анафилактический шок, обусловленный патологической реакцией на адекватно назначенное и правильно примененное лекарственное средство
- T88.7 Патологическая реакция на лекарственное средство или медикаменты неуточненная
- T88.8 Другие уточненные осложнения хирургических и терапевтических вмешательств, не классифицированные в других рубриках
- T88.9 Осложнение хирургического и терапевтического вмешательства неуточненное
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Постхолецистэктомический синдром.
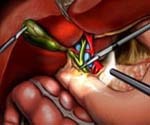
Постхолецистэктомический синдром
Описание
Постхолецистэктомический синдром – это синдром функциональной перестройки работы желчевыделительной системы после оперативного вмешательства. Он включает нарушения моторики сфинктера Одди (мышечный жом выходного отверстия общего желчного протока в двенадцатиперстную кишку) и нарушение двигательной функции самой двенадцатиперстной кишки. Чаще всего возникает нарушение тонуса сфинктера Одди по типу гипотонии или гипертонии. Однако, к постохолецистэктомическому синдрому относят и состояния, причины которых не были устранены во время операции. Это оставленные в протоках камни, стенозирующий папиллит или стеноз желчного протока, кисты желчных протоков и другие механические препятствия в желчных протоках, которые могли быть устранены во время операции, но по различным причинам остались незамеченными. Вследствие оперативного вмешательства могли произойти повреждения желчных путей, сужения и рубцовые изменения желчных протоков. Иногда встречается неполное удаление желчного пузыря, или патологический процесс развивается в культе протока желчного пузыря.
Классификация
Общепризнанной классификации постхолецистэктомического синдрома нет. Чаще в повседневной практике используется следующая систематизация:
1. Рецидивы камнеобразования общего желчного протока (ложные и истинные).
2. Стриктуры общего желчного протока.
3. Стенозирующий дуоденальный папиллит.
4. Активный спаечный процесс (ограниченный хронический перитонит) в подпеченочном пространстве.
5. Билиарный панкреатит (холепанкреатит).
6. Вторичные (билиарные или гепатогенные) гастродуоденальные язвы.
Постхолецистэктомический синдром
Симптомы
• тяжесть и тупые боли в правом подреберье,.
• непереносимость жирной пищи,.
• отрыжка горечью,.
• сердцебиение,.
• потливость.
Горькая отрыжка. Изжога. Истощение. Отрыжка. Понос (диарея). Рвота. Рвота желчью. Тошнота. Тошнота после еды.
Причины
Причиной постхолецистэктомического синдрома могут стать заболевания желудочно-кишечного тракта, которые развились вследствие длительного существования желчнокаменной болезни, которые протекают дальше после оперативного лечения. Это хронический панкреатит, гепатит, холангит, дуоденит и гастрит. Считается, что наиболее частой причиной постхолецистэктомического синдрома бывают камни в желчных протоках. Камни могут быть незамеченными и оставленными в протоках во время операции или вновь образованными. Пациенты жалуются на боли в правом подреберье, которые носят приступообразный характер и сопровождаются или не сопровождаться желтухой. В период приступа может обнаруживаться потемнение мочи. При оставленных камнях первые признаки болезни появляются вскоре после оперативного лечения, а для вновь образованных камней требуется время.
Причиной постхолецистэктомического синдрома может стать нарушение тонуса и двигательной функции двенадцатиперстной кишки или непроходимость двенадцатиперстной кишки.
Лечение
Лечение больных с постхолецистэктомического синдрома должно быть комплексным и направлено на устранение тех функциональных или структурных нарушений со стороны печени, желчевыводящих путей (протоки и сфинктеры), желудочно-кишечного тракта и поджелудочной железы, которые лежат в основе страдания, явились поводом для обращения к врачу.
Назначается частое дробное питание (5–7 раз в день), соблюдение диеты с низким содержанием жира (40–60 г в сутки растительных жиров), исключение жареных, острых, кислых продуктов. Для обезболивания можно применять дротаверин, мебеверин. В случаях, когда испробованы все медикаментозные варианты, а эффект от лечения отсутствует, для восстановления проходимости желчных путей проводится оперативное лечение. Для устранения относительной ферментативной недостаточности, улучшения переваривания жиров применяют ферментные препараты, содержащие желчные кислоты (фестал, панзинорм форте) в среднесуточных дозах. Наличие скрытых, а тем более явных нарушений переваривания жиров подразумевает длительное применение ферментов как с лечебной, так и с профилактической целями. Поэтому продолжительность курса лечения индивидуальна. Нередко удаление желчного пузыря сопровождается нарушением кишечного биоценоза. Для восстановения кишечной микрофлоры вначале назначаются антибактериальные лекарственные средства (доксициклин, фуразолидон, метронидазол, интетрикс), короткими 5–7-дневными курсами (1–2 курса). Затем проводится лечение препаратами, восстанавливающими кишечный микробный пейзаж, способствующими росту нормально микрофлоры (например, бифидумбактерин, линекс). В течение 6 месяцев после удаления желчного пузыря больные должны находиться под врачебным контролем. Санаторно-курортное лечение целесообразно рекомендовать не ранее чем через 6–12 месяцев после операции.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
