Соли код по мкб

Мочекаменная болезнь (код по МКБ-10 — N20-N23) — это патология, которая характеризуется образованием камней в мочеточниках. В период обострения человек испытывает сильную боль. На начальном этапе заболевание протекает бессимптомно.

Мочекаменная болезнь
Общая информация
Согласно классификации МКБ-10, солевой диатез почек имеет номер E79 и возникает при нарушении обмена мочевой кислоты, при кристаллизации которой формируются уратные конкременты. Образования повреждают слизистую оболочку мочеточников и вызывают воспалительный процесс.
Патология может развиться в любом возрасте, даже у детей. Чаще всего возникает у мужчин, но тяжелые формы диагностируются в основном у женщин. В основном камни образуются в правой почке, но в 20% случаев в патологический процесс бывают вовлечены обе почки.
Местом локализации камней может быть любой отдел мочевыводящих путей. От места образования зависят виды заболевания:
- При камнях в почках диагностируется нефролитиаз.
- Если новообразования появились в мочеточниках, то это уретеролитиаз.
- Цистолитиаз развивается при камнях в мочевом пузыре.
Заболевание обнаруживается случайно при проведении обследования или проявляется сильными почечными коликами, которые возникают при движении камня по мочеточнику или спазме протока.
При молочнокислом диатезе важно нормализовать обмен солей, чтобы предотвратить образование конкрементов.
Причины образований
Основная причина, которая приводит к развитию мочекаменной болезни — это нарушение обмена веществ и водно-солевого состава крови.
На заболевание указывают признаки и отклонения от нормы в составе мочи. К образованию инородных тел в почках и мочеточниках могут привести следующие факторы:
- наследственность;
- жесткая питьевая вода, содержащая минеральные соли, которые при неправильном обмене откладываются в виде камней в почках и мочеточниках;
- малое количество потребляемой жидкости, в результате этого соли и вредные вещества не выводятся из почек;
- сидячий образ жизни;
- употребление продуктов, содержащих в себе много пуриновых соединений (жирное мясо, фасоль, шпинат).
Это внешние причины заболеваемости и смертности (мочекаменная болезнь находится на 3 месте среди патологий мочевыводящей системы, которые могут повлечь за собой летальный исход).
До конца механизм заболевания не изучен, но врачи считают, что к образованию камней могут привести различные внутренние патологии и особенности организма:
- Строение канальцев почки, когда ее структура может способствовать застойным явлениям.
- Проблемы с мочеполовой системой.
- Эндокринные отклонения.
- Длительный прием препаратов, влияющих на обмен веществ.
Мочекислый диатез — одна из внутренних причин, дающая толчок для развития заболевания.

Причины мочекаменной болезни
Клиническая картина
Патология может развиться в результате расстройства питания и нарушения обмена веществ, приводящего к отложению солей в почках.
Клиника заболевания протекает в зависимости от формы конкрементов, их размеров, места образования и количества. Проявления патологии:
- Сильные тупые или острые боли в пояснице или области живота. Могут быть периодическими, или мучают пациента постоянно. Почечная колика (острые боли) отдает в паховую или подвздошную область, бедро, низ живота. Боли над лоном бывают при камнях в мочевом пузыре.
- Кровь в моче (гематурия) — частый признак мочекаменной болезни. При этом заболевании возникают различные осложнения. Обострение хронического пиелонефрита сопровождается ознобом, слабостью, усиленным выделением пота, повышением температуры тела до +38…+40°С.
- Нарушение оттока мочи, при котором развивается гидронефроз (расширение чашечно-лоханочной системы).
- Изменения в почках из-за конкрементов вызывают повышение артериального давления.
По международному классификатору мочекаменная болезнь относится к заболеваниям мочеполовой сферы.
Способы диагностики
Существует 5 основных методов для определения диагнозов заболеваний:
- УЗИ почек и мочевого пузыря — дешевый, эффективный и информативный способ обнаружения новообразований.
- Рентген почек. С его помощью можно обнаружить камень размером не менее 3 мм. Но при уратном нефролитиазе неэффективен, потому что этот вид камней пропускает рентгеновские лучи. Является вспомогательным методом. Проводится перед любым оперативным лечением.
- Исследование мочи и крови. С помощью этих анализов выявляется нарушение обмена веществ, определяется химический состав конкрементов, выявляются воспалительные процессы. Метод бесполезен при нефролитиазе.
- Урография почек. Проводится с введением контрастного вещества в вену больного, и препарат с кровотоком проникает в почки. В ходе этого исследования выявляется местоположение новообразования. Метод опасен тем, что возможно возникновение аллергической реакции на компоненты контрастного вещества.
- КТ почек. С помощью этого способа диагностики можно точно определить место камня, при этом уменьшается риск выбора неправильного лечения.
Для обследования больных, страдающих уролитиазом, применяются и другие методы диагностики, которые направлены на определение локализации камня, его размеров и вида.
Состояния, возникающие в перинатальном периоде, диагностируются путем проведения УЗИ почек и мочевого пузыря. Также проводится анализ мочи на наличие гематурии, определение кислот, оксалатов, кальция. Исследуется кровь.

Диагностика мочекаменной болезни
Методы терапии
Терапия уролитиаза направлена на восстановление обменных процессов, нарушение которых привело к образованию конкрементов. Лечение проводится консервативным и хирургическим путями. На начальных этапах заболевания хорошее действие оказывают народные методы.
При мочекаменной болезни большое внимание уделяется питанию больного. Выбор продуктов зависит от химического состава камней, но существуют общие условия, выполнение которых обеспечит положительные результаты в лечении:
- Обогащение рациона продуктами с богатым содержанием клетчатки.
- Питьевой режим (в сутки больной должен выпивать не менее 2-2,5 л воды).
Комплексное лечение проблем с почками включает в себя медикаментозную терапию и методы народной медицины.
Для выбора средств для лечения справочник лекарственных препаратов от мочекаменной болезни рекомендует употребление анальгетиков и спазмолитиков для купирования боли — основного признака заболевания. В тяжелых случаях, когда обезболивающие препараты не помогают, применяются наркотические анальгетики.
Врачи назначают средства, которые растворяют новообразования. Лечение подразумевает прием этих препаратов в течение месяца.
Антибиотики применяются при развитии осложнений (пиелонефрит, воспаление мочевого пузыря). Дозировку и схему приема определяет врач. Самолечение противопоказано.

Лечение мочекаменной болезни
В тяжелых случаях проводится хирургическое лечение, показанием к нему являются следующие состояния:
- Нарушение оттока мочи по причине перекрытия мочеточника камнем.
- Новообразование больше 5 мм.
- Если камень врос в слизистую оболочку.
- Длительности почечных колик более часа.
Медицинские средства и лекарственные препараты направлены на улучшение состояния больного и облегчение течения заболевания.
Методы народной терапии эффективны в начале развития болезни. Применяются мочегонные травы. На основе растительных компонентов готовятся средства, которые способствуют дроблению мелких камней и выводу их из организма естественным путем.
Выбор метода должен быть согласован с врачом, потому что любое средство может иметь противопоказания, способные вызвать осложнения с необратимыми последствиями.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Другие названия и синонимы
Кристаллурия.
Названия
Название: Солевой диатез.
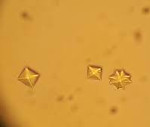
Солевой диатез
Синонимы диагноза
Кристаллурия.
Описание
Это группа метаболических нарушений различной этиологии и патогенеза, сопровождающихся кристаллизацией мочи. Патология может быть бессимптомной, в некоторых случаях появляются жалобы на дискомфорт при частом мочеиспускании, боли в поясничной области. Диагноз основывается на результатах УЗИ почек, обнаружения солей в моче, определения экскреции оксалатов, фосфатов или уратов в течение дня. Консервативное лечение, в зависимости от типа кристаллурии, включает использование препаратов, которые нормализуют обмен веществ, диетическую терапию и улучшенный режим потребления.

Солевой диатез
Дополнительные факты
Солевой диатез считается предшественником мочекаменной болезни. Прогрессирующая метаболическая патология может привести к нарушению функциональных возможностей почек или структурным изменениям в различных элементах нефронов. Солевой диатез выявляется в любом возрасте, чаще всего у мужчин (в соотношении 3: 1). У 70-90% кристаллурия связана с нарушением метаболизма кальция, у 10% — фосфатурия, у 5% — уратный нефролитиаз, у 3% — цистиновые комплексы. Трипелефосфаты, комплексные соединения, включающие ионы аммония, кальция и магния, высвобождаются в 5-15%.
Причины
Врожденная патология, обусловленная генетическими факторами, вызывающими ферментопатию, встречается редко. Причины приобретенных форм уропатии разнообразны; они могут быть эндогенными и экзогенными. Мы выделяем следующие факторы, которые приводят к приобретению осадков солей определенного химического типа: Чрезмерная секреция оксалатов связана с недоеданием (злоупотребление шпинатом, помидорами, шоколадом, кофе), отсутствием пиридоксина, хирургическими процедурами на кишечнике, токсическим действием этиленгликоля. Урат в моче выявляется при подагре, хроническом алкоголизме, лекарственной нефропатии при приеме салуретиков, НПВП, циклоспорине А. Существуют доказательства того, что экзогенные факторы — кадмий, свинец, уран, Ионизирующее излучение может привести к усилению синтеза и выделения мочевой кислоты. Этиология развития этой уропатии включает вегетарианскую пищу, нарушение метаболизма кальция и патологии ЦНС. Гипервитаминоз D, рецидивирующие инфекции, заболевания околощитовидной железы также могут вызывать фосфатурию.
Кристаллурия способствует жизни в жаркую погоду, питательным характеристикам, недостаточному потреблению жидкости и другим внешним факторам. Существенные эндогенные факторы риска развития патологии включают в себя:
• нарушения в структуре мочевыделительной системы, связанные со снижением мочеиспускания;
• хронические воспалительные урологические заболевания;
• дорогостоящая наследственность при нефролитиазе, пиелонефрите, гломерулонефрите;
• патология желудочно-кишечного тракта с нарушением всасывания: гастрит, гастродуоденит, язва желудка, 12-перстная кишка;
• Метаболические нарушения.
Патогенез
Процесс образования кристаллов неизбежен, когда трубчатая жидкость насыщена выше предела ее стабильности, когда ингибиторы, которые предотвращают этот процесс, не вырабатываются в достаточных количествах, а факторы осадков, наоборот, находятся в активном состоянии. В моче, которая содержит большое количество ионов, слияние катиона и аниона приводит к образованию солевого комплекса, который имеет тенденцию расти за счет осаждения и сочетания других кристаллов.
Особая роль принадлежит рН мочи, уродинамическим нарушениям, ионной силе. Давняя инфекция, особенно с преобладанием уреаз-продуцирующих бактерий, активирует кристаллизацию. При диатезе соли структурных изменений в почках нет, но стойкая кристаллурия приводит к отложению солевых комплексов с развитием тубулоинтерстициального воспаления, а затем мочекаменной болезни.
Классификация
Специалисты в области нефрологии рассматривают солевой диатез как доклиническую фазу дисметаболической нефропатии, тубулоинтерстициального нефрита, мочекаменной болезни. Однократное обнаружение кристаллического осадка (особенно после ошибок в диете, при приеме лекарств) при отсутствии ультразвуковых изменений считается физиологическим состоянием. В зависимости от этиологического фактора диатез соли является врожденным или приобретенным. Химический состав отличает:
• Неорганические кристаллы. Оксалат кальция (Weddelite, Wevellite) на фоне мочи, рН 6,0, фосфат кальция (гидроксилкарбонат-апатит) при рН 6,5, фосфат магния-аммония (струвит) при рН 7,0, кристаллы кальция — фосфат кальция (расщепляется).
• Органические кристаллы. Соли мочевой кислоты — ураты, цистин, ксантин при моче рН 5,5-6,0, урат аммония при рН выше 6,0.
Симптомы
Клинические симптомы варьируются от полного отсутствия каких-либо симптомов до тяжелых дизурических расстройств: частое мочеиспускание, спазмы мочеиспускательного канала, жжение после мочеиспускания. Жалобы появляются или ухудшаются из-за ошибок в еде, злоупотребления алкоголем после тренировки.
Большое количество соли может вызвать почечные колики. У детей солевой диатез проявляется диффузной болью в животе, общим недомоганием и слабостью. Степень выраженности симптомов пропорциональна степени выраженности кристаллурии. Типичные изменения характеристик мочи: появление запаха, насыщенный цвет, осадок. При вторичной мочевой нефропатии также обнаруживаются симптомы основного заболевания, такого как подагра.
Возможные осложнения
Длительный солевой диатез приводит к отложению кристаллов в тканях почек, повреждению нефронов с развитием гематурии, протеинурии. Тубулоинтерстициальный нефрит осложняется хронической почечной недостаточностью, особенно если заболевание развивается в контексте первичной дисметаболической нефропатии. Высокая концентрация солей в моче может привести к образованию камней. Постоянное раздражающее действие кристаллов на уротелий поддерживает хроническую инфекцию мочевыводящих путей.
Диагностика
Уролог или нефролог узнает как можно больше потенциальных факторов риска, если их устранить, кристаллурия в 80% случаев не перейдет в фазу клинических изменений. Может потребоваться консультация с эндокринологом, гастроэнтерологом или другими специалистами. Для подтверждения диагноза используются следующие методы испытаний:
• Лабораторные испытания. Высокая удельная плотность и наличие кристаллов определяются в моче. Диагностическими критериями являются повторяющееся увеличение суточного выброса оксалатов, фосфатов, уратов и снижение антикристаллической способности мочи. Биохимические анализы крови и мочи помогают выявить предрасположенности, возможные осложнения. Положительный результат теста на кальций указывает на нарушение клеточного кальциевого гомеостаза.
• Инструментальная диагностика. На УЗИ почек, мочевого пузыря в доклинической фазе изменений нет. Уплотнение мочекаменной системы, диффузное отложение кристаллов указывают на дисметаболическую нефропатию, в то время как минимальная микрогематурия, протеинурия и абактериальная лейкоцитурия обнаруживаются в моче пациента.
Дифференциальный диагноз проводится между преходящей кристаллурией (нормальный вариант), мочекаменной болезнью, тубулоинтерстициальным нефритом. Показана динамика мочи и ряд дополнительных биохимических анализов.
Лечение
Прием препаратов направлен на предотвращение образования кристаллов, прохождение солей, восстановление обмена веществ. Коррекция основного заболевания. Витамины В6, А, Е, антиоксиданты, соли калия, магний, противокислотные средства (ксидифон) и Используются в профилактических целях. Для инфекций мочеполового тракта антибиотики и уросептики включены в график.
Лечение солевого диатеза.
Лечение направлено на нормализацию метаболических процессов, для которых они объясняют важность здорового образа жизни для пациента, придерживаются диеты, основанной на типе соли и улучшают режим питья. Питьевая жидкость в количестве от 1,5 до 2,0 л / сут помогает снизить концентрацию растворимых комплексов в моче. Удельный вес мочи самый высокий ночью, поэтому важно помочиться ночью.
Фрукты и напитки, содержащие большое количество витамина С (кипящий шиповник, цитрусовый или томатный сок, клюквенный сок), бесполезны для оксалатного диатеза, напротив, их использование будет приоритетом при фосфатурии. Исключить во всех случаях:
• мясные, рыбные, куриные, грибные бульоны;
• Заливное мясо, печень и субпродукты (печень, легкие, язык, сердце и т. Д. );
• колбасы и «фаст-фуд»: приготовленные пельмени, голубцы, блины;
• жирное мясо, рыба;
• шоколад, какао, сладости;
• копченое мясо, специи, соусы и маринады;
• Маргарин, майонез, растительное масло.
Блюда предпочтительнее готовить на пару или варить, еда частая, фракционированная. У детей образование кристаллов обычно вызывает неадекватный питьевой режим — ребенку не хватает молока, также следует давать ему пить воду, особенно в жаркое время года.
Прогноз
Прогноз для жизни при вторичном солевом диатезе благоприятный. Врожденную дисметаболическую нефропатию чрезвычайно трудно исправить, и она почти всегда приводит к образованию рецидивирующих камней. Профилактика означает сбалансированное питание, приверженность здоровому образу жизни, достаточное количество жидкости в рационе.
Профилактика
Пациенты с отягощенным наследственным анамнезом должны обследоваться на предмет урологических и нефрологических заболеваний в детском возрасте. При повторном выявлении кристаллурии с профилактической целью, на курсах приема растительных диуретиков, назначают санаторно-курортное лечение минеральными водами.
Список литературы
1. Мочекаменная болезнь. Клинические рекомендации/ под редакцией Лопаткина Н. А. – 2013.
2. Дисметаболические нефропатии у детей/ Сукало А. В. , Пискун Т. А. – 2011.
3. Диагностика и лечение нефропатий у детей/ Игнатова М. С. , Коровина Н. А. — 2007.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Другие названия и синонимы
Первичная гипероскалурия.
Названия
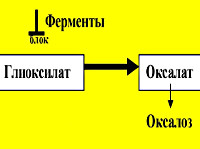
Название: Оксалоз.

Оксалоз
Синонимы диагноза
Первичная гипероскалурия.
Описание
Оксалоз. Редкое наследственное заболевание, характеризующееся избыточным образованием щавелевой кислоты и накоплением ее солей (оксалатов) в органах. Патология проявляется интерстициальным нефритом, образованием камней в почках, отложением солей кальция в почечной ткани, периодическими приступами почечной колики и постепенным развитием хронической почечной недостаточности. Диагноз оксалоз ставится на основании увеличения выделения оксалатов с мочой, УЗИ почек, экскреторной урографии. Основу лечебных мероприятий составляет лекарственная терапия, диетотерапия, соблюдение питьевого режима и контроль диуреза.
Оксалоз
Дополнительные факты
Оксалоз (первичная гипероксалурия) – редкое нарушение обмена, при котором наблюдается избыточная выработка и отложение оксалата кальция в паренхиматозных органах, преимущественно в почках. Болезнь обычно передается по аутосомно-рецессивному типу, известны случаи аутосомно-доминантного наследования. В первом случае у гетерозигот клинические признаки гипероксалурии отсутствуют. В семьях с оксалозом частота возникновения заболевания среди ближайших родственников варьируется от 30 до 35%. Среди младенцев первичная гипероксалурия встречается в 1 случае на 120 тыс. Новорожденных. Распространенность патологии составляет 1-3 случая гипероксалурии на 1 млн. Населения.
Патогенез
Оксалоз развивается в результате повреждения гена, локализованного в длинном плече II хромосомы. В основе заболевания лежит наследственно обусловленная ферментная недостаточность. Выделяют два типа первичной гипероксалурии с общими клиническими признаками. При гипероксалурии 1 типа наблюдается недостаточная выработка аланинглиоксилатаминотрансферазы в клетках печени, в результате чего не происходит преобразование глиоксиловой кислоты в муравьиную. Глиоксиловая кислота под воздействием лактатдегидрогеназы трансформируется в щавелевую кислоту, в итоге в организме накапливаются и экскретируются глиоксилат и оксалат кальция. Оксалоз 1 типа встречается в 70% случаев.
При гипероксалурии 2 типа возникает недостаток D-глицератдегидрогеназы, которая участвует в превращении глиоксиловой кислоты в гликолат. Происходит накопление щавелевой и глицериновой кислот. Щавелевая кислота превращается в оксалаты и экскретируется с мочой. Данный тип оксалоза встречается среди жителей индийских племен Оджибва из Манитобы. Патогенез образования камней и кальцинатов в паренхиматозных органах при первичной гипероксалурии связан с нерастворимостью оксалата кальция.
Симптомы
Клинические признаки болезни появляются в возрасте 3-4 лет. Наблюдаются частые приступы почечной колики, эпизоды повышения артериального давления, энурез. В моче выявляется гематурия, протеинурия, лейкоцитурия. Присоединяются частые инфекции мочевыводящих путей (цистит, уретрит, пиелонефрит) с ухудшением состояния пациента, повышением температуры тела, слабостью. При накоплении оксалатов развивается мочекаменная болезнь, которая обычно носит двусторонний характер. При генерализованной форме у больных выявляется остеопороз, часто возникают спазмы артериол и капилляров, постепенно нарушается сердечная проводимость, появляются признаки сердечной недостаточности. На поздних стадиях оксалоза в результате нарушений работы почек и задержки азотистых соединений развивается аутоинтоксикация (уремия).
Возможные осложнения
Самое опасное осложнение оксалоза – хроническая почечная недостаточность (ХПН). По статистике, 80% смертей от необратимого поражения почек приходится на возраст до 20 лет. При прогрессировании заболевания хроническая почечная недостаточность может перейти в острую. На фоне уремии у детей развивается умственная и физическая отсталость, дислексия, поражения костей и суставов (остеопороз, артрит), сердечно-сосудистой системы (миокардит, атриовентрикулярные блокады, сердечная недостаточность). При генерализованном оксалозе возникает вторичный гиперпаратиреоидизм, сопровождающийся повышенной ломкостью костей и деформацией суставов.
Диагностика
Диагностика оксалоза основывается на исследовании семейного анамнеза, истории заболевания, клинической картины, а также на данных лабораторных и инструментальных исследований. В анализе мочи определяется повышенный уровень оксалатов, гликолевой и глиоксиловой кислоты при отсутствии их избыточного потребления с пищей. При первичной гипероксалурии экскреция оксалата кальция составляет не менее 200 мг/сут. Для 1 типа оксалоза характерна экскреция гликолевой кислоты, а для 2 – глицериновой кислоты. С помощью экскреторной урографии выявляют камни в почках, кальциноз. При проведении УЗИ почек определяют мелкоочаговые уплотненные участки по ходу пирамид и в чашечно-лоханочной системе.
Дополнительно выполняют денситометрию и сцинтиграфию для обнаружения остеопороза. В тяжелых случаях проводят пункцию костного мозга с выявлением оксалатов. При наличии случаев оксалоза у членов семьи осуществляют пренатальный скрининг путем биопсии ворсин хориона. При генетическом исследовании определяются мутации генов, ответственных за метаболизм оксалатов (гены AGXT, GRHPR, HOGA1).
Дифференциальная диагностика
Дифференциальная диагностика оксалоза проводится с вторичной гипероксалурией, которая может развиваться при пищевой передозировке глицина, содержащегося в мясе, печени, злаковых.
Лечение
Специфическое лечение первичной гипероксалурии отсутствует. Основной целью терапии оксалоза является профилактика обострений и развития почечной недостаточности, снижение уровня оксалатов и предупреждение камнеобразования в почках.
• Медикаментозная терапия. В клинической практике используются препараты пиридоксина, которые способствуют временному уменьшению образования оксалата кальция.
• Диетотерапия. Диета предусматривает ограниченное потребление щавелевой кислоты и повышенное употребление кальция. При соблюдении диеты необходимо исключить из рациона следующие продукты: жирные мясные блюда, щавель, шпинат, кофе, чай, шоколад, свеклу, копчености. Рекомендовано употреблять в пищу крупы, овощные бульоны, бахчевые (тыква, дыня), кабачки, яблоки, молочные продукты, огурцы, сухофрукты.
• Питьевой режим. Пациентам с оксалозом следует увеличить потребление чистой негазированной воды на 500-1000 мл по сравнению с нормой. Необходимо следить за частотой мочеиспускания, которое должно осуществляться через каждые 2-3 часа. Данные мероприятия способствуют разведению мочи и снижению риска возникновения нефролитиаза.
Прогноз
При отсутствии наблюдения и лечения прогноз при оксалозе неблагоприятный. У 50% пациентов с первичной гипероксалурией в 13-15 лет появляются признаки почечной недостаточности. В возрасте 30 лет хроническое поражение почек диагностируется у 80% больных оксалозом. Раннее выявление заболевания, строгая диета и питьевой режим могут на годы отсрочить образование камней в почках и развитие почечной недостаточности.
Профилактика
Профилактика осложнений со стороны мочевыделительной системы включает диспансерное наблюдение терапевта или педиатра. Пациенту ежеквартально необходимо сдавать общий анализ мочи, пробы Зимницкого, раз в год проводить УЗИ почек и посещать нефролога.
Источник
