Смерть от синдрома мэллори вейса
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 5 мая 2015;
проверки требуют 24 правки.
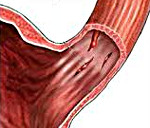
Синдром Меллори — Ве́йсса (по МКБ-10: желудочно-пищеводный разрывно-геморрагический синдром) — образование острых линейных разрывов слизистой оболочки брюшного отдела пищевода и кардиального отдела желудка при рецидивирующей рвоте, сопровождающиеся кровотечением.
История[править | править код]
Состояние было впервые описано в 1929 г. Маллори и Вейссом у 15 больных алкоголизмом.[1]
Этиология[править | править код]
Причиной разрывов, как правило, является многократная рвота, сопровождающаяся повышением внутрижелудочного или внутрибрюшного давления, а так же кардиоэзофагеальным спазмом. Эта патология часто связана с алкоголизмом[2] и булимией, кроме того есть некоторые доказательства того, что наличие грыжи пищевода является предрасполагающим условием к развитию синдрома. Сильная рвота вызывает разрыв слизистой оболочки. Разрыв включает слизистую и подслизистую оболочки, но не мышечный слой (в отличие от синдрома Бурхаве, который включает в себя все слои).
Факторы риска[править | править код]
Факторами риска являются:
- хронические воспалительные заболевания верхнего отдела пищеварительного тракта (эзофагит, хронический гастрит, язвы пищевода и кардиального отдела желудка);
- употребление алкоголя;
- беременность;
- сильный кашель;
- грыжа пищеводного отверстия диафрагмы;
- портальная гипертензия[3].
Клиническая картина[править | править код]
Возникает рвота кровью. Кровотечение редко бывает интенсивным. Также может проявляться в виде мелены.
Стадии[править | править код]
Выделяют 4 стадии в зависимости от глубины разрывов:
- стадия — разрыв слизистой оболочки нижней трети пищевода, кардио-зофагиального перехода;
- стадия — разрыв слизистой оболочки и подслизистого слоя;
- стадия — разрыв с вовлечением циркулярного мышечного слоя. Зона разрыва не спазмируется, не смыкается, интенсивное кровотечение;
- стадия — разрыв всех слоев пищевода, кардиоэзофагиального перехода, сопровождается перитонитом, медиастинитом, пневмотораксом[4].
Диагностика[править | править код]
Диагноз уточняют при эндоскопическом исследовании, в процессе которого, как правило, удаётся надёжно остановить кровотечение.
Дифференциальный диагноз проводится с лёгочным кровотечением, кровавой пеной при сердечной астме переходящей в отёк лёгких.
Лечение[править | править код]
В большинстве случаев кровотечение прекращается самостоятельно в течение 24—48 часов. Чаще всего достаточно консервативного лечения: применяют холод, антациды, стимуляторы свёртывающей системы крови, аминокапроновую кислоту внутрь. Зонд Блэкмора не применяется, т.к. увеличивает размер трещин. По «Скорой помощи» в России таких пациентов госпитализируют в хирургическое отделение или ОРИТ.
Иногда требуется эндоскопическое лечение. При невозможности эндоскопической остановки кровотечения или его рецидивах показано оперативное вмешательство — гастротомия, прошивание разрывов слизистой оболочки кардиального отдела желудка, иногда дополнительно перевязывают левую желудочную артерию.
Летальный исход происходит редко.
Примечания[править | править код]
См. также[править | править код]
Синдром Бурхаве (спонтанный разрыв пищевода)
Источник
Синдром Меллори-Вейса — линейные разрывы слизистой кардиоэзофагеальной зоны, возникшие на фоне рвоты, позывов на рвоту, икоты. Проявляется наличием крови в рвотных массах, эпигастральными или загрудинными болями, артериальной гипотензией, тахикардией. Диагностируется с помощью эзофагогастроскопии, обзорной рентгенографии брюшной полости. Для лечения применяется гемостатическая, кровезаместительная терапия, противорвотные препараты, сердечные аналептики, ингибиторы протонной помпы, Н2-гистаминоблокаторы, антациды. При необходимости выполняется эндоскопический гемостаз, терапевтическая эмболизация, гастротомия для ушивания повреждений.
Общие сведения
Впервые клиника разрывно-геморрагического синдрома была описана в 1929 году американскими патологами Дж.К. Меллори и С. Вейсом. В настоящее время заболевание является одной из ведущих причин неязвенных кровотечений из верхних отделов пищеварительного тракта. Распространенность патологии достигает 5-10%. Болезнь Меллори-Вейса выявляется преимущественно у 45-60-летних пациентов, злоупотребляющих спиртными напитками. У мужчин разрывы желудочной и пищеводной слизистой возникают в 7 раз чаще, чем у женщин. У 79-80% больных поражается эзофагогастральный переход, у 16-17% — стенка пищевода, у 3-5% — кардиальная оболочка. Длина разрывов обычно составляет 0,4-4,5 см. В 77-78% случаев повреждения являются единичными, в 22-23% — множественными.
Синдром Меллори-Вейса
Причины синдрома Меллори-Вейса
Продольные разрывы слизистой в области пищеводно-желудочного перехода возникают при локальном повышении давления у пациентов со сниженной резистентностью эпителиального слоя. Предпосылками к развитию разрывно-геморрагического гастроэзофагеального синдрома служат патологические процессы, при которых повреждаются эпителиоциты или наблюдается повышенное кровенаполнение сосудов верхних отдела ЖКТ: асептическое воспаление слизистой при частом употреблении спиртных напитков, воспалительные заболевания ЖКТ (эзофагиты, гастриты), длительный прием НПВС, кортикостероидов, скользящая грыжа пищеводного отверстия диафрагмы, расширение пищеводных вен при портальной гипертензии у больных с гепатитами, жировым гепатозом, фиброзом, циррозом печени. Непосредственными причинами болезни Меллори-Вейса являются:
- Рвота, неукротимая икота. У 80-85% пациентов развитие рвоты связано с алкогольным опьянением. Провоцирующими факторами также становятся рвота беременных, диспепсические расстройства при патологии пищеварительного тракта (язвенной болезни, панкреатите, холецистите), отравления, уремия.
- Длительный интенсивный кашель. В редких случаях разрывно-геморрагический синдром провоцируется острыми и хроническими респираторными заболеваниями. Линейное повреждение слизистой пищевода, верхних отделов желудка может осложнить коклюш, ОРВИ, хронический бронхит, бронхиальную астму.
- Ятрогенные воздействия. Повреждение стенки пищевода, желудка возможно при грубом выполнении эндоскопических манипуляций (гастроскопии, эзофагогастродуоденоскопии), введении желудочного зонда. Иногда разрывы слизистой возникают при проведении сердечно-легочной реанимации.
В спорадических случаях повышение давления, приводящее к разрыву эпителиального слоя, вызывается другими факторами — подъемом тяжестей, интенсивными физическими нагрузками с резким напряжением мышц брюшного пресса, тупой травмой живота. Крайне редко заболевание осложняет течение судорожного синдрома при эпилепсии, опухолях головного мозга, энцефалопатиях, менингите, энцефалите, эклампсии.
Патогенез
Пусковым моментом разрыва пищеводно-желудочной слизистой обычно становится многократная рвота, резкое повышение абдоминального давления при переполненном желудке или кардиоэзофагеальном спазме, реже — прямые механические воздействия. Возникновение избыточного давления в кардиальном отделе желудка способствует перерастяжению стенки органа. При морфологической несостоятельности эпителия, вызванной воспалительными процессами, растянутая слизистая желудка, пищевода разрывается в наиболее истонченном или патологически измененном участке. Обычно разрыв распространяется не глубже эпителиального и подслизистого слоя. В тяжелых случаях повреждается мышечная, серозная желудочная либо адвентициальная пищеводная оболочки с выходом агрессивного содержимого в средостение или брюшную полость.
Классификация
Систематизация клинических форм синдрома Меллори-Вейса основана на протяженности и глубине дефектов оболочек поврежденных органов, от размеров которых напрямую зависит тяжесть патологии. Разрывы бывают малыми (до 1 см) — наиболее частый вариант повреждения, выявляемый у 88-90% пациентов, средними (1-3 см), большими (более 3 см). С учетом глубины деструкции стенки пораженного отдела ЖКТ специалисты в сфере гастроэнтерологии и общей хирургии различают 4 стадии гастроэзофагеального разрывного синдрома:
- I стадия. Повреждение слизистой желудочно-пищеводного перехода и дистальной трети пищевода. Встречается у 36-37% пациентов. В большинстве случаев кровотечение прекращается спонтанно.
- II стадия. Дефекты расположены в той же зоне, однако их глубина достигает подслизистого слоя. Выявляется у 52-53% больных. Обычно проводится консервативная гемостатическая терапия.
- III стадия. Глубокие зияющие разрывы с вовлечением мышечной оболочки и интенсивным кровотечением. Наблюдаются в 9-11% случаев. Необходим эндоскопический или хирургический гемостаз.
- IV стадия. Редко диагностируемое тяжелое повреждение с разрушением всех оболочек гастроэзофагеального участка ЖКТ. Осложняется медиастинитом, перитонитом, пневмотораксом.
Симптомы синдрома Меллори-Вейса
Клинические проявления заболевания обычно развиваются на фоне многократной рвоты. Основным признаком синдрома является выделение ярко-красной крови с рвотными массами (гематемезис), которое может иметь различную интенсивность – от нескольких капель до профузного кровотечения. Возникает резкая боль в эпигастральной области или за грудиной. Вследствие кровопотери у больного формируется острый анемический синдром, для которого характерны головокружение, бледность кожных покровов, мелькание «мушек» перед глазами, падение артериального давления, значительное учащение сердцебиения. При массивном кровотечении возможна потеря сознания.
Осложнения
Острая кровопотеря при симптомокомплексе Меллори-Вейса может привести к развитию геморрагического шока с тяжелыми нарушениями микроциркуляции, изменениями реологических свойств крови, прогрессирующей гипоксией. При отсутствии лечения шок переходит в декомпенсированную стадию, сопровождающуюся полиорганной недостаточностью. Наиболее тяжелым осложнением синдрома является тотальный разрыв стенки брюшного отдела пищевода, распространяющийся выше уровня диафрагмы. При этом у пациента возникает приступ одышки, цианоз кожи, сильнейшие боли в грудной клетке. Такое осложнение, известное как синдром Бурхаве, в 20-40% случаев заканчивается летальным исходом. Попадание содержимого желудка в средостение, полость брюшины провоцирует развитие медиастинита, перитонита.
Диагностика
Постановка диагноза при синдроме Мэллори-Вейса может быть затруднена, что обусловлено стремительным нарастанием клинической картины и необходимостью оказания пациенту экстренной медицинской помощи. Диагностика заболевания предполагает комплексное инструментальное обследование пищеварительного тракта для выявления первопричины кровавой рвоты. Наиболее информативными являются:
- Эзофагогастроскопия. Введение гибкого эндоскопа через ротовую полость позволяет оценить состояние эпителиальной оболочки верхних отделов ЖКТ и обнаружить линейные разрывы, которые обычно локализованы в области перехода пищевода в желудок. С помощью визуального осмотра удается установить глубину поражения стенки пищевода или желудка.
- Обзорная рентгенография брюшной полости. Проведение рентгенологического исследования информативно при подозрении на разрыв полого органа. Основной признак перфорации – наличие свободного газа в полости брюшины (симптом «серпа»). На рентгенограмме также можно обнаружить другие болезни ЖКТ, которые являются первопричиной патологии Меллори-Вейса.
В клиническом анализе крови определяются изменения, характерные для анемического синдрома — уменьшения содержания эритроцитов и гемоглобина, снижение показателя гематокрита. Для исключения хронического кишечного кровотечения проводится реакция Грегерсена, позволяющая обнаружить скрытую кровь в кале. При выраженном диспепсическом синдроме может выполняться бактериологический посев кала для выявления патогенных микроорганизмов.
Дифференциальная диагностика синдрома осуществляется с легочным кровотечением, отеком легких, сердечной астмой, кровотечением из язвы желудка, варикозным расширением пищеводных вен, острым гастроэнтеритом, кишечными инфекциями, распадом опухоли желудка или пищевода, синдромом Рандю-Ослера. Кроме осмотра хирурга и гастроэнтеролога пациенту могут потребоваться консультации гематолога, инфекциониста, пульмонолога, кардиолога, гематолога, гепатолога.
Лечение синдрома Меллори-Вейса
Пациент подлежит неотложной госпитализации в хирургический стационар. На начальном этапе больному обеспечивается покой, холод на область желудка, при позывах на рвоту применяются блокаторы дофаминовых и серотониновых рецепторов с противорвотным эффектом. Назначается консервативное лечение и малоинвазивные манипуляции, направленные на остановку кровотечения, восполнение объема циркулирующей крови. При резком падении АД терапию дополняют введением средств для поддержания гемодинамики. Пациентам с болезнью Меллори-Вейса показаны:
- Инфузионная терапия. При умеренной кровопотере проводятся внутривенные вливания коллоидных и кристаллоидных растворов. При массивном кровотечении переливается эритроцитарная масса или взвесь, нативная и свежезамороженная плазма, реже — донорская кровь.
- Гемостатические препараты. Для медикаментозного гемостаза используют стимуляторы свертывающей системы крови. Эффективность кровоостанавливающей терапии повышается при парентеральном введении препаратов кальция, синтетических аналогов витамина К.
- Эндоскопический гемостаз. При продолжающемся кровотечении с помощью эндоскопа обкалывают место повреждения средствами с сосудосуживающим эффектом, вводят склерозанты, лигируют или клипируют сосуды. Возможно выполнение аргоноплазменной или электрокоагуляции.
- Терапевтическая эмболизация. Для прекращения кровотечения из поврежденных сосудов в них под контролем ангиографии вводят смесь эмболов с физиологическим раствором. Альтернативным методом является редко применяемое внутриартериальное вливание жировых суспензий.
Баллонная зондовая тампонада используется ограниченно из-за возможного усугубления разрывов. Важным условием быстрого восстановления поврежденной стенки является угнетение желудочной секреции при помощи ингибиторов протонной помпы, блокаторов Н2-гистаминорецепторов. Прием секретолитиков дополняют назначением невсасывающихся антацидов, препаратов коллоидного висмута. Хирургические методы лечения геморрагического разрывного синдрома показаны при неостанавливающихся или рецидивирующих кровотечениях, глубоких дефектах, полном разрыве пищеводной или желудочной стенки. Рекомендованным вмешательством является гастротомия с прошиванием надрывов, кровоточащих сосудов, ушиванием дефектов, иногда — перевязкой левой желудочной артерии.
Прогноз и профилактика
Исход патологического состояния зависит от величины кровопотери и тяжести основного заболевания пациента. В 90% случаев кровотечение останавливается самопроизвольно или консервативными способами. Прогноз синдрома относительно неблагоприятный при потере больше 10% ОЦК и наличии сопутствующей патологии. Меры профилактики при заболевании Меллори-Вейса заключаются в отказе от злоупотребления алкоголем, своевременном устранении провоцирующих факторов, выявлении и лечении болезней желудочно-кишечного тракта, соблюдении техники проведения инвазивных медицинских манипуляций на пищеводе, желудке.
Источник
Ïðèâåò, äîðîãèå Ïèêàáóøíèêè!)))
 îáùåì äåëî áûëî òàê. Îòïóñê. Îñîáî íèêóäà íå óåäåøü îòäûõàòü, èáî íå ïîçâîëÿþò ôèíàíñû. Äàæå íà Áàéêàë, õîòÿ æèâó ðÿäîì. Äåøåâëå â Òàéëàíä, íî, ñóêà, ôèíàíñû… È ðåøèë ÿ ÷òîáû çàíÿòü ÷åì-òî ñâîáîäíîå âðåìÿ, ñîçäàòü ìóçûêàëüíóþ ãðóïïó. Ñîçäàë. Òóò-æå ïîïàëè íà ìåæäóíàðîäíûé ôåñòèâàëü… Íó è êàê ïîáî÷íûé ýôôåêò íà÷àë, à âåðíåå ïðîäîëæèë åùå ñ áîëåå ëþòîé ñèëîé óïîòðåáëÿòü… Ëåòî çàêîí÷èëîñü. Ðàáîòà. Êîìàíäèðîâêà. Ïüþ åùå áîëüøå. Íó è… Êàê òî óòðîì, ïðîèçîøëà íåïðèÿòíîñòü ñ îðãàíèçìîì… Íà÷àëî òîøíèòü. Äîëãî. Áîëüíî. Êàê èòîã — Ñèíäðîì Ìýëëîðè-Âåéññà. Ïîëîæèëè â áîëüíèöó íà 10 äíåé. Íåïðèÿòíûå ïðîöåäóðû. ÔÃÄÑ. ×èñòèëè æåëóäîê: ïðîñîâûâàëè òðóáêó ÷åðåç íîñ,
ïðåêðàñíûå îùóùåíèÿ
… Çà 10 äíåé 37 êàïåëüíèö… Íî, ðå÷ü íå îá ýòîì.
Ïîêà ëåæàë â ïàëàòå ñ
êðàñèâûìè äåâóøêàìè
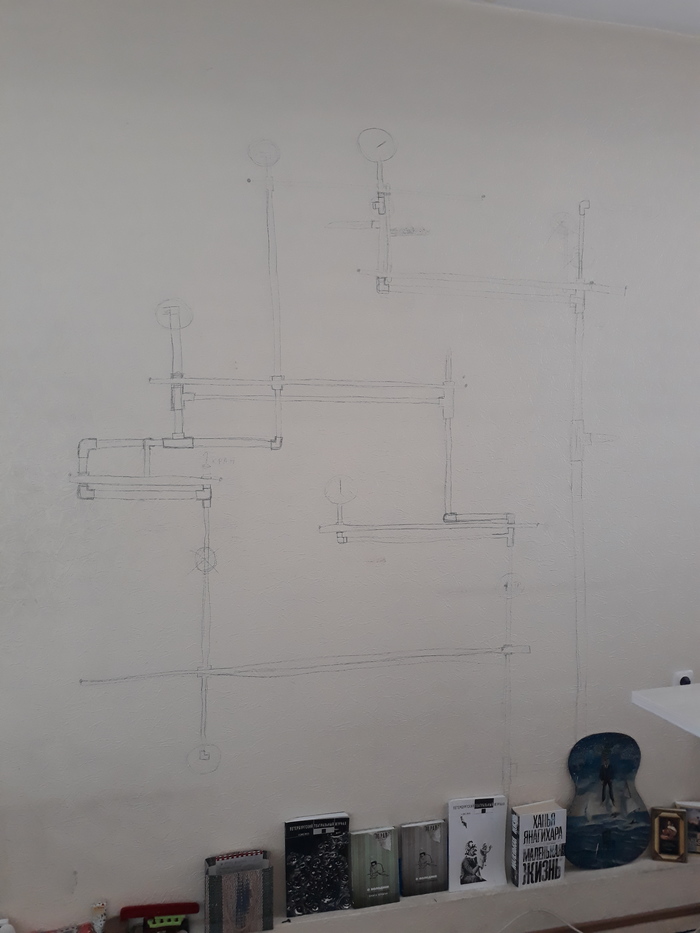
, ñî ñòàðûì äåäîì, êîòîðûé íîí-ñòîï ñìîòðåë ïåðâûé êàíàë è Ðîññèþ 24, ïðèøëà èäåÿ ñäåëàòü ïîëêó â äîìå. Âûïèñàëñÿ.  ïåðâûé æå äåíü ñäåëàë ÷åðòåæ. Ïðÿì íà îáîÿõ.
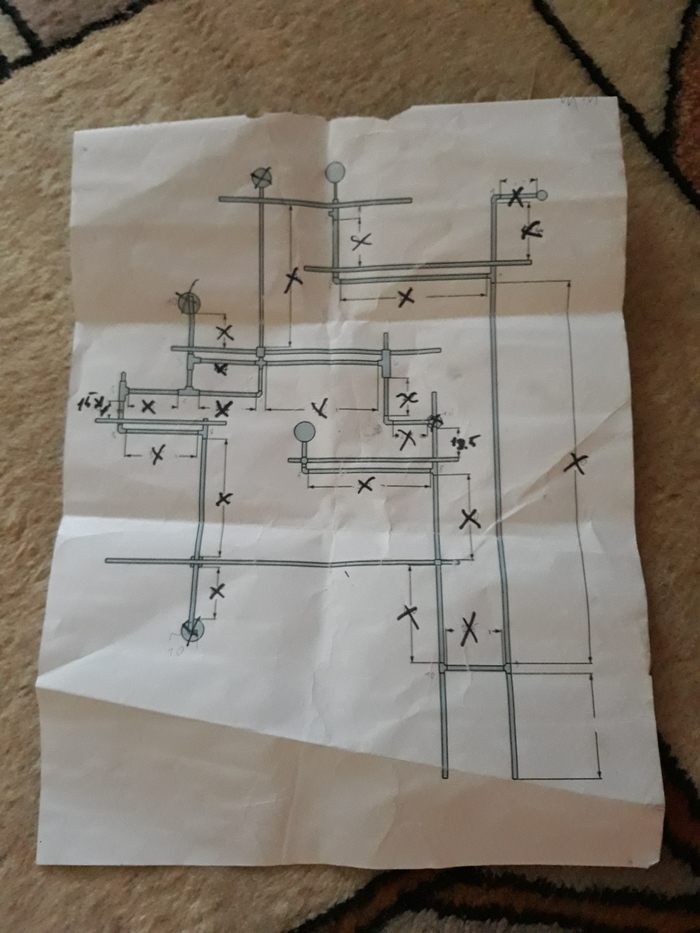
Çà ôîòî ïðîøó ïðîùåíèÿ. Ôîòàë íà ïåðôîðàòîð.
Íà÷åðòèë êàðàíäàøîì. Ïîêà ÷åðòèë, ïîíÿë ÷òî âûéäåò íå ïîëêà, à ìíîãî ïîëîê. Íóæåí ÷åðòåæ íà áóìàæêå. Ñêàçàíî-ñäåëàíî.

Íó è ïîíåñëîñü. Ñàìîå ñëîæíîå ýòî ìàòåìàòèêà â ÷åðòåæå (äëÿ ìåíÿ). Ïîòîìó ÷òî ÿ ñòðàøíûé ðóêîæîï. Òåïåðü íóæíî êóïèòü:
1-Òðóáêè 15 äèàìåòðà.
2-Äîñêà äþéìîâêà 6 øò
3-Êðàñêà â áàëëîí÷èêå — ÷åðíàÿ ìàòîâàÿ. 3 øò.
4-Êðàñêà àêðèëîâàÿ — áðîíçà.
5-Äîôèãèùà ôèòèíãîâ…
6-Ïóçûðü. Åãåðìåéñòåð. Íó ÷òîáû ïîòîì, ïîñëå îêîí÷àíèÿ îáìûòü ýòî äåëî.
7-Íå ïîìíþ, íî ÷åãî-òî òàì åùå..
Êóïèë. Ðåøèë íà÷àòü ñ òðóá. Î÷èñòêà, íàðåçêà ðåçüáû, ïîêðàñêà. Ïîêðàñêà ôèòèíãîâ.



Òàê êàê òðóáó ÿ âçÿë (ïî íåîïûòíîñòè) ñî ñòåíêîé â 1.2 ìì, òèñêè åå ãíóëè è ïðèøëîñü ïðèäóìàòü äåðæàòåëü, êîòîðûé ñàì ãíóëñÿ è íè õðåíà íå ñïàñàë. Òðóáó ïðè íàðåçêå èíîãäà «æåâàëî», ÿ æ ãîâîðèë óæå, ÷òî ÿ ðóêîæîï… Íî â èòîãå âñå ïðîñ÷èòàíî äî ìåëî÷åé. Íàðåçàíî, ïîêðàøåíî. Íàäî äåëàòü ïîëêè. Íå áóäó îïèñûâàòü âåñü ïðîöåññ. Íî åñëè êîðîòêî, òî âçÿë îáû÷íóþ äþéìîâêó. Îòðåçàë êàê íàäî. Ïîòîì, ðîâíóþ, êðàñèâóþ äîñêó, áåçæàëîñòíî îáðàáîòàë òîïîðîì. ×òîá ïîòîì å¸ «çàñòàðèòü», îáæå÷ü ãîðåëêîé, ïîêðàñèòü ìîðèëêîé è àêðèëîâûì ëàêîì. Ñäåëàòü Î×ÅÍÜ ÐÎÂÍÛÅ îòâåðñòèÿ äëÿ òðóá. Íó ïîåõàëè…



Òåïåðü íàäî âñ¸ ñîáðàòü… Êàêàÿ æå ýòî ëåãêîòíÿ))) ß æå âñå ïðîñ÷èòàë êàê íàäî, äî ìåëî÷åé))) Òåì áîëåå ìåíÿ æä¸ò ÅÃÅÐÌÅÉÑÒÅÐ)))



È îïÿòü ôîòî íà ïåðôîðàòîð… ÏÐÎÑÒÈÒÅ… Ìíå æàëêî âàøè ãëàçà, ïðàâäà…
Êîãäà ñîáðàë, ïîíÿë, ÷òî íàäî ÷òî-òî äåëàòü ñî ñòåíîé… Õîòåë ïðèêëåèòü äåêîðàòèâíûé êèðïè÷, íî îí, ñêà äîðîãîé.. Ðåøèë ñîðâàòü îáîè, äîêóïèòü ïëèòî÷íûé êëåé è øïàòëåâêó. Ñìåøàòü 50 íà 50, çàøòóêàòóðèòü è íàðèñîâàòü êèðïè÷ â ðó÷íóþ. Âûïèòü õî÷åòñÿ óæàñíî, íî íåëüçÿ… Áóòûëî÷êà ñ êàæäûì äíåì çîâåò âñå ñèëüíåå…


ß ïðîïóñòèë êàê ÿ ñîðâàë îáîè, ïîòîì øêóðèë ñòåíó, èñêàë ïðîâîäêó… Äàâàéòå áëèæå ê äåëó… Çàêðåïèë ÿ ïîëêó íà ñòåíó è íà÷àë âûðèñîâûâàòü êèðïè÷. Î÷åíü ðîâíûìè ëèíèÿìè… Íó ÷òîá êðàñèâî áûëî… Ïàðàëëåëüíî çàêàçàë ëàìïû Ýäèñîíà è ïîäñâåòêó ñ àëèêà… Òðóáû ãîðÿò, íî ìåíÿ íå ñëîìèøü!
Ïîñëå ìåñÿöà ñòðàäàíèé, ÿ íàêîíåö óâèäåë îáùóþ êàðòèíó. Ïî÷åìó ìåñÿö? Ïîòîìó ÷òî îòïóñê çàêîí÷èëñÿ è èíîãäà íàäî áûëî çàõîäèòü íà ðàáîòó))) Ðàáîòà ïîñëå ïüÿíêè-îòïóñêà, îêàçàëàñü íå î÷åíü ïðèÿòíûì çàíÿòèåì… Îíà ñíîâà íà÷àëà ïîáóæäàòü ìåíÿ ê ïðèíÿòèþ àëêîãîëÿ… Íî ìåíÿ õðåí ñëîìèøü! ß æ ìóæèê! Ó ìåíÿ ïîëêà! Æåíå ñëîâî äàë! )))
 îáùåì äîëãî ÿ ñ íåé ìó÷àëñÿ… Äåëàë ñ óäîâîëüñòâèåì))) è Âîò ðåçóëüòàò)))






 èòîãå ñäåëàë ïîäñâåòêó èç ðãá ëåíòû. Ïîäêëþ÷èë ê óìíîìó äîìó. Îñòàëîñü ïðîêðàñèòü øâû ìåæäó êèðïè÷àìè è óáðàòü âñå âûïèðàþùèå êîñÿêè… Íî ðóêîæîïîñòü ýòèì íå èñïðàâèøü, ïîëó÷èëîñü êðèâîâàòî, íî ìíå è æåíå òàê äàæå áîëüøå ïîíðàâèëîñü, äà è òåïåðü çíàþ ãäå äîïóñòèë îøèáêè, ó÷òó íà áóäóùåå.  ïëàíàõ ñäåëàòü åùå ïàðó ïîëîê, íî íà ýòîò ðàç, äóìàþ, ñïðàâëþñü áåç áîëüíèöû.
ÑÏÀÑÈÁÎ ÷òî äî÷èòàëè, åñëè òàêèå íàøëèñü)))
ÏÐÎÑÒÈÒÅ ÇÀ ÔÎÒÎ, äîðîãèå ïèêàáóøíèêè, íî ïåðôîðàòîð íà êîòîðûé ÿ ôîòàë, âûäàë ñâîé ìàêñèìóì. Òàê æå ïðîñòèòå è çà îøèáêè)))) Âñåì äîáðà è àêêóðàòíåå ñ àëêîãîëåì!
P.S. ×åðåç 41 äåíü, ÷òî-òî âî âñåëåííîé èçìåíèëîñü è ÿ ñíîâà â ñòðîþ àëêîãîëèêîâ)))) Íî òåïåðü ýòî ñàìîå äåëî, íóæíî êîíòðîëèðîâàòü è êàê ãîâîðèò ìîÿ æåíà, ïèòü êðàñèâî è íåìíîãî))))
P.S.2. Áóòûëêó Åãåðÿ âûïèë â ïåðâûé æå âå÷åð, à íà ôîòî Ðýäñòàã))) Âñåì ëþáâè)))

Источник
