Скаленус синдром диагностика по узи

 Чтобы понять, что такое скаленус-синдром (другие названия – синдром Наффцигера, синдром передней лестничной мышцы либо СЛМ — TOS), прежде всего необходимо знать, что лестничных мышц у человека не одна, не две, а целых три с каждой стороны тела, и между каждой из них есть промежутки.
Чтобы понять, что такое скаленус-синдром (другие названия – синдром Наффцигера, синдром передней лестничной мышцы либо СЛМ — TOS), прежде всего необходимо знать, что лестничных мышц у человека не одна, не две, а целых три с каждой стороны тела, и между каждой из них есть промежутки.
А поскольку у расчётливой и мудрой природы ничего не пропадает даром, то она любое свободное пространство приспосабливает для пропуска либо отдельных крупных сосудов и нервов, либо для целых сосудисто-нервных пучков, либо размещает в них «созвездия» лимфоузлов.
И промежуток между передней и средней скаленус-мышцами исключением из этого правила не является.
Передняя из вышепоименованных мышц находится ближе всего к середине тела, средняя лестничная мышца – сразу за ней, и обе крепятся к краю I ребра спереди. Только первая другим концом своим приращена к поперечным отросткам шейных позвонков – с III по VI, а вторая – к тем же образованиям вообще всех позвонков шейного отдела позвоночной колонны.
В треугольнике, именуемом межлестничным, с границами, обозначенными: передней – средней скаленус-мышцами – I ребром, пролегают тракт плечевого нервного сплетения и магистраль подключичной артерии.
Со стороны противоположной треугольник между мышцами: передним скаленусом и двумя подъязычными – щитоподъязычной и грудиноподъязычной – становится местом пропуска подключичной артерии вместе с крупными лимфатическими стволами.

Про лестничные мышцы доступно: расположение, анатомия, физиология и функции:
Особенности и причины скаленус-синдрома
Фокус скаленус-синдрома заключается в том, что любая из двух лестничных мышц, по той или иной причине «придя в негодование», вызывает передавливание попавших в «ножницы» между ними структур. Чаще всего это бывает с наиболее нагруженной передней мышцей, поэтому термин относится по большей части к ней.
Возникающая в развивающемся процессе симптоматика полностью соответствует степени «удавления»-пережатия:
- подключичной артерии;
- плечевого сплетения;
- подключичной вены и лимфатических сосудов.
По степени жёсткости стенки наименее сжимаемой является артерия, передавить другие структуры этой области (нервы и артерии) намного легче.
Отсюда возникает естественное деление симптомов компрессии на:
- венозные;
- артериальные;
- неврогенные.
К наступлению скаленус-синдрома – стойкому либо преходящему – приводит расстройство деятельности обоих скаленусов в виде их гипертонуса, а также изменение размеров и формы естественных отверстий меж ними по следующим причинам:
- эпизода либо эпизодов травматического характера (ДТП, производственного либо бытового повреждения);

- врождённых аномалий: «сверхнормативных» рёбер, ригидности связок между ребром и позвоночником с уменьшением рёберно-ключичного пространства;
- неправильности осанки – либо с «провисшими» плечами, либо возникшей вследствие привычки излишне наклонять голову, что вызывает пережатие сосудов и нервов в области, где они покидают грудную клетку;
- износа тканей вследствие часто повторения интенсивных жестов с поднятием рук – спортивных либо являющихся необходимыми на производстве (при опускании ключицы происходит сужение рёберно-ключичного пространства).
Побудительным мотивом к сдавливанию структур, расположенных внутри межмышечных промежутков, может также служить изменение анатомического соотношения их компонентов вследствие:
- избыточного развития ткани мышечной (занятие силовыми видами спорта) либо жировой (при ожирении, беременности, гипотиреозе, диабете);
- фиксации рук (руки) в одной позе на длительный период времени (гипсовая повязка, многочасовая работа за столом).
Наиболее часто развитие синдрома Наффцигера наблюдается в самом работоспособном (от 20 до 50 лет) возрасте, а также у женщин (относительная мышечная слабость и склонность к ожирению) и вследствие других заболеваний: травмы ротаторной плечевой манжеты, шейного остеохондроза, повреждения плечевого нервного сплетения.
Симптоматика по типам синдрома
Нейрогенный тип синдрома лестничной мышцы самые распространённый характеризуют такие симптомы:
- болевыми ощущениями разной степени выраженности на уровне шеи, плеча, руки;
- расстройствами чувствительности в виде состояния «ватности», либо пощипывания, либо участками «провала» чувствительности в тех же отделах плечевого пояса и конечности;
- слабостью в отдельных мышцах руки или рук, приводящей к затруднениям при выполнении операций с мелкой моторикой, а также быстрой их утомляемостью.
Венозный тип синдрома передней лестничной мышцы, проявляющий себя в 4% случаев, имеет следующие симптомы:
- чувством «набухания» либо «отяжелённости» руки;
- разной выраженности болями или глубинной болезненностью, либо онемением, покалыванием в области: шея – плечо – рука;
- изменением окраски кожных покровов конечности – пальцы или вся конечность приобретают цианотично-синюшную окраску;
- ставшей явственной венозной «сеткой» на передней грудной стенке;
- уплотнением в районе прохождения подключичной вены.
Артериальный, самый редкий тип синдрома, с компрессией артерии проявляется:
- отёчностью конечности или обеих – выражающейся чувством «отягощённости» в означенных частях тела;
- поверхностной болью либо глубинной болезненностью в шее, в плече, либо в кисти;
- расстройством чувствительности в руке (пощипыванием, «ватностью-онемелостью»);
- переменой окраски кожи конечности – пальцы (или вся часть тела) бледнеют, а также переменой её температуры – пальцы или вся конечность холоднее на ощупь, чем другие участки кожи;
- появлением небольших чёрных пятен на коже пальцев;
- слабостью пульса на руке либо полным его отсутствием;
- заметной пульсацией «опухоли» в зоне ключицы.

Уточнить диагноз позволяет…
Учитывая вариабельность проявлений симптома лестничной мышцы, ориентироваться исключительно на физикальный метод исследования не приходится.
Поэтому для постановки абсолютно точного диагноза применяются методики:
- ЭМГ (электромиографии);
- рентгенографии, МРТ, КТ;
- ангиографии и УЗИ;
- лабораторные исследования крови общего характера, а также на уровень сахара и гормонов.
Разная степень развития – разные уровни лечения
 К медикаментозным приемам лечения прибегают в случаях среднетяжелого, незапущенного течения процесса.
К медикаментозным приемам лечения прибегают в случаях среднетяжелого, незапущенного течения процесса.
Это назначение различных по силе воздействия НПВП с целью купировать воспалительные проявления в проблемных областях: Ибупрофен, Аспирин, Напроксен, Мовалис, Целекоксиб (Целебрекс).
Из препаратов класса миорелаксантов для снятия спастических состояний применимы варианты терапии с Циклобензаприном (Флексерилом), Каризопродолом (или Soma), Диазепамом (Валиумом), Метокарбамолом (Робаксином) и Тизанидином (Занафлексом).
Также используют группу препаратов, снижающих уровень трансмиссии болевых импульсов в головной и спинной мозг:
- Флуоксетин (Прозак);
- Сертралин (Золофт);
- Пароксетин (Паксил);
- Циталопрам (Целекс);
- Венлафаксин (Эффексор).
Столь же актуальной является следующая группа препаратов:
- Амитриптилин (Элавил);
- Имипрамин (Тофранил);
- Дезипрамин (Норпрамин);
- Доксепин (Синекван);
- Амоксапин (Асцендин).
При достижении болевыми ощущениями предельных значений применяются препараты класса опиоидов – наркотических анальгетиков (как в виде монопрепарата, так и в комбинации с НПВС), а также метод блокад.
Из не медикаментозных способов терапии, которые применимяют, если диагностирован лестничный синдром, для улучшения состояния крово- и лимфообращения в проблемных тканях, избавления их от токсичных продуктов метаболизма, восстановления правильной осанки и  биомеханики движений применяются методики:
биомеханики движений применяются методики:
- ЛФК;
- физиотерапии;
- мануальной терапии;
- иглотерапии (иглоукалывания);
- массажа.
Упражнения при спазмах, которые вызваны синдромом лестничной мышцы:
В далеко зашедших случаях при синдроме лестницы используются хирургические методы коррекции состояния связок, мышц и сосудов с последующими ортопедическими мероприятиями и длительным санаторно-курортным лечением.
В таком важном процессе, как лечение синдрома передней лестничной мышцы, ни одним из методов терапии пренебрегать не стоит.
О наиболее серьёзных осложнениях
Застой крови в суженном рёберно-ключичном пространстве способен привести не только к расстройству функции конечности вследствие образования и роста тромба, но и к её потере вследствие эмболии тромба в сосуды верхней конечности.
Течение синдрома может также осложниться лёгочной тромбоэмболией со смертельным исходом.
Сдавление плечевого сплетения приводит к расстройству функции одной или обеих конечностей неврогенной этиологии.
Не менее серьёзен прогноз и в случае ухудшения мозгового кровообращения, ибо артерия позвоночная является ветвью артерии подключичной.
Источник
Синдром лестничной мышцы или скаленус представляет собой симптомокомплекс, включающий дискомфорт, напряжение, онемение и боль в области шеи. Неприятные ощущения могут отдавать в плечо или кисть.
Патология развивается в результате сдавления сосудов или нервов в области между ключицей и верхними ребрами справа и слева. Причин для сдавления сосудов немало: врожденные аномалии развития, искривление позвоночника, травмы и ожирение. Нередко синдром сочетается с остеохондрозом, заболеваниями щитовидной железы и сахарным диабетом.
Синдром лестничной мышцы создает серьезные проблемы для привычной жизнедеятельности человека, ухудшает работоспособность, препятствует занятиям спортом и полноценному отдыху.
По статистике синдром передней лестничной мышцы чаще встречается у женщин в возрасте от 20 до 50 лет.
Причины возникновения заболевания
Скаленус-синдром развивается в результате:
- Искривления позвоночника, например, при патологическом наклоне головы вперед или при нарушении осанки
- Травмы (автомобильной, бытовой и др.)
- Врожденных аномалий развития, например, изменения связочного аппарата или наличия дополнительного ребра, уменьшающего промежуток между ключицей и верхними ребрами
- Увеличения массы тела
- Длительного вынужденного положения руки, например, при долгой работе за компьютером
- Заболеваний эндокринной системы, таких как гипотиреоз и сахарный диабет
- Активных занятий такими видами спорта, как тяжелая атлетика, бейсбол или плавание
Виды синдрома лестничной мышцы
Существует несколько видов заболевания:
- Венозный тип синдрома характеризуется сдавлением подключичной вены
- Нейрогенный, в основе которого лежит компрессия плечевого сплетения нервных волокон
- Артериальный – самый редкий тип, при котором наблюдается сдавление подключичной артерии
Проявления заболевания
Симптомы болезни могут быть разнообразными в зависимости от степени компрессии нервов и сосудов.
Компрессия нервных волокон проявляется следующими признаками:
- Боль в руке, шее и плече
- Ограничение двигательной активности поврежденной конечности
- Нарушение чувствительности, онемение, чувство покалывания, жжения
- Снижение силы и тонуса мышц
- Онемение или покалывание в том же участке
- Нарушение мелкой моторики
Для сдавления артерий характерны:
- Покалывание и нарушение чувствительности в ней
- Кожа рук холодная на ощупь, бледная, с темными пятнами на пальцах
- Опухоль в области ключицы
- Отсутствие пульса на поврежденной конечности
Компрессия вен сопровождается:
- Отеком руки
- Болью в области шеи, отдающей в плечо
- Онемением или нарушением чувствительности в верхних конечностях
- Цианозом кожи
- Уплотнением в районе подключичной вены
- Венозной сетью на руке и грудной клетке
Диагностика синдрома
Заболевание плохо поддается диагностике, так как симптомокомплекс обширен, а сочетание признаков может варьироваться.
Диагностика синдрома основывается на опросе пациента, сборе жалоб и выявлении истории развития заболевания.
Помимо сбора жалоб и осмотра доктор назначает ряд инструментальных исследований:
- Электромиографию, позволяющую проверить функционирование нервных и мышечных волокон. Измерение скорости проведения электрического импульса дает информацию о поражении нервов.
- Рентгенография и компьютерная томография выявляет наличие дополнительного ребра, а также деформацию грудной клетки и другие костные деформации. Особое исследование – ангиография помогает определить нарушения кровообращения.
- Магнитно-резонансная томография, необходимая для оценки состояния мягких тканей, которые могут вызывать сдавление сосудов или нервов.
- УЗИ для визуализации мягких тканей и сосудов, оценки кровотока
Дополнительно назначаются лабораторные анализы: общий и биохимический анализы крови, определение гормонального профиля.
Лечение
Заболевание требует комплексного подхода, включающего лекарственные препараты, лечебную физкультуру и физиотерапию.
При лечении синдрома передней лестничной мышцы используются следующие группы препаратов:
- Миорелаксанты для снятия мышечного тонуса
- Нестероидные противовоспалительные средства (НПВС) для уменьшения воспаления и болевых ощущений
- Препараты для лечения нейропатической боли (антидепрессанты, антиконвульсанты)
Медикаментозные блокады
Опытный доктор может провести специальные медикаментозные блокады растворами анестетиков – введение обезболивающих препарата инфильтрационным способом – непосредственно в пострадавшую область.
Лечебная физкультура
Лечебная физкультура или ЛФК является важным аспектом в терапии скаленус-синдрома. Комплекс упражнений, в состав которых входит растяжка и укрепление мышечного корсета, помогает увеличить объем движений, снизить повышенный тонус и уменьшить болевые ощущения.
Массаж
Курсы массажа уменьшают повышенный мышечный тонус, улучшают кровообращение и способствуют улучшению осанки.
Мануальная терапия
Курс мануальной терапии поможет сбалансировать тонус мышц, простимулировать кровообращение и улучшить осанку.
Когда нужно обратиться к врачу?
Симптомы сдавления нервов и сосудов (боль, нарушения чувствительности и неприятные ощущения в виде покалывания, жжения и др.) значительно осложняют жизнь человека. В отсутствии своевременного лечения могут развиваться серьезные осложнения. Именно поэтому так важно при возникновении первых симптомов сразу же обратиться к грамотному и опытному неврологу.
Высококвалифицированные специалисты сети клиник «Столица» разберутся в причинах болевых ощущений, проведут диагностику с использованием современного оборудования, привлекут при необходимости врачей других специальностей. Только всестороннее обследование организма помогает выявить истинную причину синдрома передней лестничной мышцы и подобрать индивидуальную, комплексную терапию!
Если Вам понравился материал, поделитесь им с друзьями!
Источник
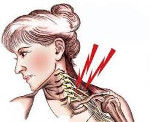
Синдром лестничной мышцы — это совокупность нейрогенных и сосудистых нарушений, возникающих при компрессии проходящих между лестничными мышцами сосудов и нервов. Клиническая картина представлена цервикалгией, брахиалгией, симптомами артериальной недостаточности или венозного застоя, трофическими нарушениями в верхней конечности. Диагноз устанавливается на основании осмотра, данных неврологического статуса, результатов рентгенографии, КТ, МРТ, УЗДГ, электронейромиографии. Лечение – фармакотерапия в сочетании с немедикаментозными методиками (мануальная терапия, физиотерапия, массаж, кинезиотерапия, остеопатия), при недостаточной эффективности проводятся хирургические операции.
Общие сведения
Синдром лестничной мышцы (СЛМ) относится к нейрососудистым компрессионным синдромам. Получил своё название от мышц, между которыми происходит сдавление подключичных сосудов и ветвей плечевого сплетения, лежащее в основе заболевания. Поскольку в латинской терминологии лестничные мышцы называются «скалени», в неврологии данная патология широко известна под синонимичным названием «скаленус-синдром». Наиболее частой причиной заболевания выступает остеохондроз шейного отдела позвоночника. Распространенность скаленус-синдрома среди пациентов с клинически проявленным шейным остеохондрозом составляет 6%. Пик заболеваемости приходится на возрастной период 20-50 лет. Среди больных преобладают женщины.
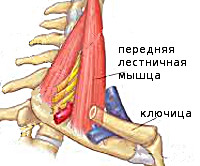
Синдром лестничной мышцы
Причины СЛМ
Различают переднюю, среднюю и заднюю лестничные мышцы. Они начинаются от поперечных отростков шейных позвонков и крепятся к двум первым рёбрам. Указанные мышцы участвуют в поворотах головы, поднимают верхние рёбра при вдохе. Между мышцами проходят иннервирующие руку нервные стволы плечевого сплетения, между первой и второй лестничной мышцей — подключичная артерия и вена. При уменьшении межлестничного пространства происходит компрессия расположенных в нём анатомических образований, развивается синдром лестничной мышцы. Основными этиофакторами СЛМ выступают:
- Шейный остеохондроз. Раздражающее воздействие остеофитов на нервные корешки потенцирует и поддерживает рефлекторное тоническое сокращение лестничных мышц. Верхние рёбра приподнимаются, межлестничное расстояние уменьшается, вызывая сдавление сосудов и нервных волокон.
- Искривление позвоночника. Избыточный шейный лордоз, нарушение осанки, патологическая установка головы с наклоном вперёд приводят к изменению анатомического взаиморасположения костных и мышечных структур, формирующих межлестничное пространство. В результате отмечается уменьшение последнего и возникновение компрессии.
- Травмы. Перелом ключицы, 1-2-го ребра, травмирование мягких тканей шеи, верхних отделов грудной клетки обуславливают изменение конфигурации межлестничного промежутка, его дополнительное уменьшение за счёт отёчности травмированных тканей. Травма нервов может становиться причиной нейрогенного СЛМ.
- Врождённые аномалии. Из-за наличия дополнительного ребра, уплотнения связки, соединяющей ребро и позвоночник, расстояние между ключицей и верхними рёбрами сокращается. Создаются условия, вызывающие сдавление нервно-сосудистого пучка в межлестничном пространстве.
- Занятия спортом. Регулярные занятия тяжёлой атлетикой, отдельными видами единоборств, плаванием приводят к увеличению объёма шейных мышц, что может провоцировать компрессию. Развитие СЛМ вследствие повышенной нагрузки на ткани данной области возникает при занятиях бейсболом, баскетболом, теннисом, поскольку они связаны с подъёмом руки вверх.
- Увеличение веса. Значительный набор массы тела при ожирении, в период беременности сопровождается увеличением объёма тканей шеи. Следствием этого становится уменьшение межлестничного промежутка, приводящее к возникновению СЛМ.
Формированию скаленус-синдрома способствует непропорциональное развитие шейной мускулатуры, длительное вынужденное положение руки (например, при работе за компьютером). Предрасполагающими факторами нейрогенного СЛМ являются эндокринные заболевания, протекающие с поражением нервных стволов (сахарный диабет, гипотиреоз). К факторам риска относят также женский пол, возраст старше 20 и моложе 50 лет.
Патогенез
Волокна плечевого сплетения дают начало нервам, иннервирующим плечо и верхнюю конечность. Их компрессия вызывает боли, сенсорные расстройства, снижение мышечной силы. Функциональная слабость мышц потенцирует нарушения биомеханики плечевого сустава, изменения последовательности включения мышц плечевого пояса в двигательный акт с формированием патологических моторных паттернов. Из-за изменения двигательных стереотипов повышается нагрузка на мышцы, что выступает дополнительным патогенетическим звеном в развитии СЛМ.
Подключичная вена и артерия обеспечивают кровоснабжение верхней конечности. Вследствие компрессии артерии ухудшается кровенаполнение сосудов руки, возникают нарушения трофики в ее тканях. Сдавление вены ведёт к ограничению оттока крови из сосудов верхней конечности, развивается венозный застой. Кровоснабжение конечности нарушается, формируются трофические расстройства.
Классификация
В большинстве случаев скаленус-синдром протекает со смешанными нейрососудистыми расстройствами. В зависимости от ведущего механизма в клинической картине преобладают нервные или сосудистые симптомы. Согласно патогенетической классификации различают три основных вида синдрома лестничной мышцы:
- Нейрогенный — возникает вследствие сдавления нервов плечевого сплетения. В клинике доминируют чувствительные расстройства, болевой синдром, периферический парез руки.
- Артериальный — развивается при компрессии подключичной артерии. Проявляется онемением, бледностью и похолоданием кожных покровов, снижением пульсации артерий поражённой конечности.
- Венозный — формируется при сдавлении подключичной вены. Характеризуется отёчностью, цианозом, расстройством чувствительности верхней конечности.
Симптомы
Для патологии типична острая манифестация клинической симптоматики с интенсивной болью в шее (цервикалгией), иррадиирующей вдоль верхней конечности. У ряда больных отмечается головная боль (цефалгия), изолированная боль в руке (брахиалгия). При левосторонней локализации патологии возможны псевдокардиалгии. Пациенты связывают появление болей с предшествующим статическим перенапряжением мускулатуры плечевого пояса и шеи. Усиление болевых ощущений провоцируют повороты головы, движения в плечевом суставе, глубокий вдох. Для облегчения состояния больные ограничивают указанные движения.
Наряду с болевым синдромом наблюдается снижение тонуса и силы мышц поражённой конечности с постепенным развитием атрофических изменений. В первую очередь страдает мелкая моторика, пациент испытывает затруднения при необходимости взять мелкие предметы, застегнуть пуговицы. Характерны жалобы на онемение пальцев, отёчность, покалывание или жжение в руке. Артериальная компрессия сопровождается нарушением чувствительности, бледностью кожи руки, затруднённым прощупыванием пульса. Расстройство венозного оттока проявляется синюшностью кожи, расширением подкожной венозной сети, отёком.
Осложнения
Укорочение лестничной мышцы приводит к подъёму двух верхних рёбер с выключением их из акта дыхания. Изменяется положение остистых отростков позвонков, что обуславливает образование шейного горба. Скаленус-синдром может вызывать нейродистрофические изменения тканей плечевого сустава с развитием плечелопаточного периартроза и стойким ограничением движений в плече. Серьёзным осложнением является вертебро-базилярная недостаточность (ВБН) — нарушение кровоснабжения затылочных долей и основания головного мозга. ВБН проявляется головокружением, неустойчивостью походки, цефалгией затылочной локализации, тошнотой, рвотой, снижением остроты зрения, фотопсиями.
Диагностика
Основные диагностические трудности связаны со схожестью клинической картины СЛМ и вертеброгенного корешкового синдрома, наличием у многих пациентов признаков остеохондроза. Неполное физикальное обследование больного приводит к ошибочному диагностированию шейного радикулита и некорректному назначению лечения. Первоначально предположить синдром лестничной мышцы позволяют выраженные сосудистые нарушения. Перечень обследований, необходимых для установления диагноза, включает:
- Осмотр невролога. Отмечается анталгическая установка головы, ограничение двигательного объёма в плече и шейном отделе позвоночного столба. Пальпаторно определяется уменьшение длины лестничной мышцы, высокое стояние верхнего ребра, его ограниченное участие в дыхательных движениях. В поражённой конечности выявляется гипотония, гипорефлексия, парез, болевая гипестезия по корешковому типу, снижение пульсации на лучевой артерии. Пробы Танноци и Эдсона положительные.
- Рентгенография. Рентгенография грудной клетки позволяет диагностировать наличие дополнительного ребра и прочие пороки развития. Рентгенография шейного отдела обнаруживает остеохондроз, снижение высоты межпозвонковых промежутков.
- Электронейромиография. ЭНМГ регистрирует нейрофизиологические признаки частичного блокирования прохождения нервных импульсов на подключичном уровне. При определённом стаже заболевания данные свидетельствуют о дегенеративных изменениях нервных стволов на указанном уровне.
- Томография. КТ позвоночника в шейном отделе обеспечивает детализацию костных изменений. МРТ шейного отдела визуализирует мягкотканные структуры, даёт возможность исключить межпозвоночную грыжу, спинальную опухоль.
- Допплерография брахиоцефального ствола. УЗДГ сосудов мозга проводится для оценки кровотока в подключичных сосудах. Определяется сужение просвета сосудов на уровне лестничных мышц.
Скаленус-синдром необходимо дифференцировать от межпозвоночной грыжи шейного отдела, радикулита, корешкового синдрома опухолевой этиологии. Исключить данные заболевания помогает проведение компьютерной и магнитно-резонансной томографии. При левостороннем СЛМ с симптоматикой кардиалгии дифдиагноз проводится с приступами стенокардии, инфарктом миокарда, нейроциркуляторной дистонией. Может потребоваться консультация кардиолога, ЭКГ, эхокардиография.
Лечение СЛМ
Разработано множество методов лечения СЛМ, начиная от фармакотерапии и заканчивая лечебной физкультурой. Понимание патогенетических механизмов развития синдрома привело к широкому распространению немедикаментозных методик, позволяющих восстановить нормальные анатомические взаимоотношения структур, ограничивающих межлестничное пространство, и двигательный паттерн. Эффективность фармакотерапии ограничена – она значительно облегчает состояние пациентов с интенсивным болевым синдромом, способствует расслаблению и улучшению метаболизма мышечных тканей, но не может воздействовать на причины, вызывающие заболевание. Выраженные сосудистые и неврологические нарушения, резистентность к консервативной терапии обуславливают необходимость операций. В процессе лечения возможно использование следующих методов:
- Медикаментозная терапия. Купирование болей проводится обезболивающими, нестероидными противовоспалительными препаратами в комбинации с седативными средствами. Интенсивный болевой синдром является показанием к лечебным блокадам с введением глюкокортикоидов и местных анестетиков. Для снятия тонического мышечного напряжения назначают миорелаксанты, для поддержания трофики нервных стволов — витамины группы В.
- Немедикаментозные методы. Восстановление правильных анатомических взаимоотношений достигается сеансами остеопатии или мануальной терапии. Расслаблению мышц способствует миофасциальный массаж, постизометрическая релаксация. Обезболивающим и противовоспалительным эффектом обладает УЗ-терапия, магнитотерапия, ультрафонофорез с лидокаином или гидрокортизоном. Кинезиотерапия направлена на восстановление физиологичных двигательных паттернов. Для укрепления мышечной ткани применяется ЛФК, массаж, грязелечение.
- Хирургические вмешательства. Основными методами оперативного лечения являются скаленотомия (рассечение лестничной мышцы), резекция первого ребра, скаленотомия с одновременной резекцией ребра. Зачастую скаленотомию дополняют периартериальной симпатэктомией. При нарушении проходимости подключичных сосудов выполняют соответствующие реконструктивные сосудистые операции. При наличии костных аномалий производят их коррекцию: удаление шейного ребра, гипертрофированного поперечного отростка VII шейного позвонка.
Прогноз и профилактика
Своевременная постановка диагноза и комплексная терапия позволяют добиться полного выздоровления пациента. Некорректная диагностика и лечение СЛМ как шейного радикулита приводит к временному улучшению с последующим рецидивированием симптоматики. Рецидивы после хирургического лечения по различным данным составляют 10-20%. Профилактика скаленус-синдрома включает здоровый образ жизни, умеренные физические нагрузки, регулярное выполнение упражнений для укрепления позвоночника и формирования правильной осанки, здоровое питание с поддержанием оптимальной массы тела, коррекцию эндокринного дисбаланса, предупреждение травматизма.
Источник
