Синдрома красного глаза дифференциальная диагностика
Ковалевская М.А., Майчук Д.Ю.
ВВЕДЕНИЕ
Понятие синдром «красного глаза» объединяет группу глазных заболеваний, сопровождающихся характерным клиническим признаком — гиперемией конъюнктивы. Объединение ряда глазных заболеваний по наличию лишь одного признака в данном случае оправдано необходимостью ранней диагностики и подключения своевременного, а иногда и неотложного лечения. В зависимости от этиологии процесса схемы терапии значительно разнятся. Этим и продиктована актуальность дифференциальной диагностики в этой группе заболеваний. Травматическое поражение, острый приступ закрытоугольной глаукомы, кератиты порой требуют неотложного хирургического вмешательства. Ириты и иридоциклиты нуждаются в детальном анализе причин, вызвавших углубление воспалительного процесса для назначения грамотного этиотропного лечения. А разнообразие типов конъюнктивитов (бактериальные, вирусные, хламидийные, акантамебные, аллергические), как наиболее распространенная причина «красного глаза», нуждается в детальном анализе клинической картины для выбора индивидуальной схемы терапии. Выявление нарушений слезообразования, т.е. «сухого глаза», позволяет минимальными усилиями (инстилляции препаратов искусственной слезы) купировать клинические проявления и предотвратить осложнения. Безусловно, разнится и тяжесть течения заболеваний.
Основой успешного лечения является своевременная диагностика с подробным и внимательным анализом жалоб, анамнеза, клинической картины и, при необходимости, результатов дополнительных инструментальных и лабораторных методов диагностики.
Заболевания, отнесенные в группу синдрома «красного глаза», характеризуются наличием гиперемии конъюнктивальных сосудов как одного из составных признаков общего комплекса воспаления глазной поверхности. Классическими признаками этого симптомокомплекса (помимо гиперемии) являются: ощущение боли, светобоязнь, слезотечение, блефароспазм, отек, характерное отделяемое, иногда зуд. В зависимости от этиологии процесса ключевым в дифференциальной диагностике может служить один из этих признаков. Именно поэтому мы решили изложить весь обширный материал по этой тематике, в первую очередь исходя из наиболее значимых жалоб, и использовать это основой схемы дифференциальной диагностики. А для дальнейшего подтверждения предполагаемого диагноза оптимальным является использование схем дифференциальной диагностики по данным анамнеза и осмотра пациента. Таким образом, предлагаемая нами схема экспресс-диагностики осуществляется в три этапа.
1. Применение «Схемы дифференциальной диагностики синдрома «красного глаза» на основании характерных жалоб пациентов».
2. Использование «Схемы дифференциальной диагностики синдрома «красного глаза» на основании данных анамнеза».
3. Применение «Алгоритма дифференциальной диагностики синдрома «красного глаза» на основании осмотра».
Учитывая большой поток пациентов на приемах у врачей-офтальмологов общей практики, мы надеемся, что предложенные нами схемы дифференциальной диагностики синдрома «красного глаза» ускорят постановку диагноза и снизят вероятность диагностических ошибок.
ПРИНЦИПЫ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ СИНДРОМА «КРАСНОГО ГЛАЗА» НА ОСНОВАНИИ ХАРАКТЕРНЫХ ЖАЛОБ ПАЦИЕНТОВ
Боль. Одной из характерных жалоб при синдроме «красного глаза» является боль, сопровождающаяся светобоязнью, слезотечением, блефароспазмом. Это одна из тех жалоб, которая служит показателем остроты процесса. Именно эта жалоба является ключевой для таких неотложных состояний в составе синдрома «красного глаза» как: острый приступ глаукомы, кератит, аденовирусный конъюнктивит. Анализ характера боли в сочетании с данными анамнеза, клинического исследования и данными дополнительных методов исследования позволяет поэтапно исключить ряд патологий, остановившись на единственно правильном варианте (рис. 1).
Согласно схеме, одной из первых и неотложных патологий в составе синдрома «красного глаза» является острый приступ закрытоугольной глаукомы. Ведущими признаками разыгравшегося приступа являются прежде всего выраженная боль с иррадиацией в соответствующую половину головы и плечо, а также диффузная застойная инъекция конъюнктивальных сосудов, мутная отечная роговица, ригидный зрачок. Отсутствие отделяемого и достаточно редкая встречаемость данной патологии служат дополнительным подтверждением в пользу острого приступа. Данные анамнеза о наличии глаукомы у ближайших родственников являются фактором риска для проявления этой патологии. Однако наиболее значимым дифференциальным признаком, объективно подтверждающим острый приступ глаукомы, является наличие высокого внутриглазного давления (ВГД).
При кератитах интенсивность боли может варьировать от умеренной до выраженной. Характерным признаком при этом является нарушение целостности эпителия роговицы, сопровождающееся выраженной перикорнеальной инъекцией, гнойным или слизисто-гнойным отделяемым, иногда инфильтрацией роговицы. Вторичным подтверждением могут служить данные анамнеза о недавно перенесенном стрессе или травме. Дифференциальным признаком в данном случае будет являться наличие дефекта эпителия роговицы при окрашивании раствором флюоресцеина и выявление микроорганизмов при бактериологическом исследовании.
Одной из наиболее распространенных патологий с достаточно острым началом является аденовирусный конъюнктивит (АВК). Интенсивность боли менее выражена (от умеренной до слабой), чем при вышеописанных патологиях, однако в совокупности с интенсивным слезотечением, светобоязнью приносит значительные неудобства пациентам. Как и для конъюнктивитов других этиологий, для АВК характерно наличие серозного отделяемого, диффузной инъекции. Но ключевыми признаками данного процесса (хотя и не всегда проявляющимися) являются характерные пленки на конъюнктиве век и инфильтраты на роговице. Недавно перенесенные ОРВИ или контакт с пациентом с АВК в анамнезе могут служить дополнительным подтверждением в пользу этого процесса. Дифференциальным признаком может служить характерная динамика клинического течения заболевания: яркое начало, постепенное вовлечение в процесс второго глаза, региональный лимфаденит, соматическое недомогание.
Зуд. Менее распространенной, но не менее значимой является жалоба на ощущение зуда. Чаще всего она сопряжена с аллергическим поражением глаз. Однако зуд может сопутствовать и другим глазным заболеваниям воспалительного характера, таким как АВК (рис. 2).
На рисунке 2 изображена схема принципов дифференциальной диагностики на основании жалобы на зуд. Эта жалоба является ключевой уже на раннем этапе дифференциальной диагностики конъюнктивитов. Сочетание ощущения зуда с признаками: диффузным мелким фолликулезом конъюнктивы и резкой отечностью при биомикроскопии и с данными анамнеза: характерной сезонностью (весна или осень) является специфическим для аллергического конъюнктивита. Безусловно, возможны различные вариации течения заболевания в зависимости от тяжести и остроты процесса. При этом если острый аллергический процесс редко вызывает сомнения, то хроническая аллергия (особенно вследствие нерациональной фармакотерапии) требует тщательного анализа. В этом случае дифференциальным признаком можно считать быстрое (от нескольких минут до нескольких дней) купирование клинических признаков антигистаминными препаратами.
Однако зуд может сопровождать течение и АВК. Дифференциальная диагностика затруднительна на начальном этапе развития АВК до проявления характерных клинических признаков (образования пленок на конъюнктиве и появления точечных инфильтратов на роговице). В отличие от аллергического процесса, при АВК основным признаком является более выраженная гиперемия конъюнктивы, иногда с мелкими петехиальными кровоизлияниями. В сочетании с данными анамнеза (недавно перенесенное ОРВИ или контакт с вирусоносителем) результаты биомикроскопии наводят на мысль о вирусном характере воспалительного процесса. Дифференциальным признаком, окончательно определяющим природу процесса, является дальнейшая характерная этапность заболевания со специфической клинической картиной и вовлечением второго глаза в процесс.
Жалобы на зуд часто встречаются и при сочетании синдрома «сухого глаза» с блефароконъюнктивитом. Признаками, характерными именно для этого процесса, являются видимое при биомикроскопии отсутствие «слезного мениска» (признак «сухого глаза») и наличие муфт и чешуек вокруг корней ресниц (признак блефароконъюнктивита). Данные анамнеза указывают на значительную длительность процесса, продолжающегося иногда годами. Дифференциальным признаком будет жалоба пациента на нестабильность остроты зрения при моргании.
Отделяемое. Важной для дифференциальной диагностики является жалоба на наличие отделяемого. Характер отделяемого разнится в зависимости от этиологии процесса (рис. 3). Следует учитывать, что пациенты часто описывают появление любого отделяемого выражением «гноятся глаза». Чтобы реально оценить характер данной жалобы, следует уточнить, какого цвета отделяемое: зеленого, желтого, белого или бесцветное. Также важна и консистенция — твердые засохшие песчинки, слизистая или пенистая.
На рисунке 3 схематически представлены наиболее часто встречаемые типы отделяемого при воспалительных заболеваниях передней поверхности глаза. Для аллергического конъюнктивита характерно отделяемое в виде тяжей серозно-слизистого типа. Дифференциальным признаком для бактериального конъюнктивита служит гнойное отделяемое. При аденовирусном конъюнктивите характер отделяемого будет серозный.
ПРИНЦИПЫ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ СИНДРОМА «КРАСНОГО ГЛАЗА» НА ОСНОВАНИИ ДАННЫХ АНАМНЕЗА
Для большей достоверности предполагаемого диагноза, помимо жалоб, важно проанализировать данные анамнеза.
Начало заболевания. Указания на характер начала заболевания могут служить ориентиром для дифференциальной диагностики уже на этапе опроса пациента. Острое начало характерно для острого приступа глаукомы, АВК, кератита, в том числе и герпетической этиологии, а также — для бактериальной язвы роговицы. Постепенное начало отличает синдром «сухого глаза». А при бактериальном и аллергическом конъюнктивитах начало заболевания может быть как острым, так и постепенным (рис. 4).
Характер течения заболевания или периодичность обострений. Ярким и информативным дополнением в анализе данных анамнеза является характер течения заболевания. При этом дифференциальным признаком по этому показателю при синдроме «сухого глаза» можно считать постоянный вялый характер течения заболевания. При аллергическом процессе характерным является сезонность обострений: весна, осень. Развитию герпетического поражения предшествует как правило стрессовая провокация (физический, эмоциональный стресс, переохлаждение, перегревание). Особенно хотелось бы отметить отсутствие регулярности обострений при хламидийной инфекции, что создает определенные трудности в диагностике. Распространившиеся в последнее время среди пользователей контактными линзами акантамебные поражения отличаются периодическими обострениями с нарастающей симптоматикой при каждом последующем обострении (рис. 5).
ПРИНЦИПЫ ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКИ СИНДРОМА «КРАСНОГО ГЛАЗА» НА ОСНОВАНИИ ДАННЫХ ОСМОТРА
Завершающим этапом подтверждения предполагаемого диагноза является анализ данных осмотра пациента. Использование предложенного нами алгоритма экспресс-диагностики на основании осмотра (рис. 6) позволит окончательно подтвердить или отвергнуть диагноз.
При осмотре пациента с помощью биомикроскопии в первую очередь необходимо оценить интактность роговицы. Поражения роговицы могут носить различный характер. Мелкие точечные инфильтраты характерны для АВК. Поражение в виде «веточки» соответственно ходу нервного окончания говорит о герпетическом кератите.
Белый округлый инфильтрат с наиболее частой паралимбальной локализацией указывает на аллергическую этиологию процесса. Округлый инфильтрат с желтоватым центром является признаком бактериального процесса. Если же при биомикроскопии определяется эрозия роговицы с рваными краями, это говорит либо о травматическом поражении, либо о герпетическом более глубоком поражении по типу «картообразного» кератита.
В том случае, если поражение роговицы не определяется, необходимо обратить внимание на состояние конъюнктивы век. Характер фолликулеза является определяющим для ряда патологий. Так, наличие крупных однородных фолликулов, расположенных рядами в своде нижнего века, чаще всего является проявлением хламидийного конъюнктивита. Средний или смешанный (средний в сочетании с мелким) фолликулез говорит в пользу АВК. Выявление множественных мелких фолликулов — характерный признак аллергического процесса или синдрома «сухого глаза». Наличие жалоб при практически отсутствии клинической картины фолликулеза часто встречается при длительно текущем синдроме «сухого глаза». Фолликулез может полностью отсутствовать при бактериальном конъюнктивите.
Представленный алгоритм дифференциальной диагностики может служить только лишь основой экспресс-анализа данных осмотра. Для полноценной и грамотной диагностики необходима совокупность этапного анализа данных опроса пациента (жалобы, анамнез) и результатов осмотра.
Источник
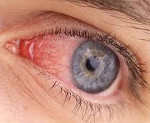
Синдром красного глаза – это симптомокомплекс, который развивается при воспалительном поражении век, слезных протоков, конъюнктивы или роговой оболочки. Клинически заболевание проявляется гиперемией, повышенной слезоточивостью, отеком, болью, зрительной дисфункцией. Для установления причин развития проводится биомикроскопия, визометрия, периметрия, УЗИ, гониоскопия, тонометрия, офтальмоскопия. Консервативная терапия включает применение антибактериальных препаратов, НПВС, глюкокортикостероидов, антигистаминных средств, мидриатиков и антисептиков.
Общие сведения
Синдром красного глаза – распространенная патология в практической офтальмологии. Точные статистические данные об эпидемиологии болезни отсутствуют, что обусловлено большим количеством фоновых заболеваний, которые приводят к ее развитию. Установлено, что более 75% населения имели симптоматику данной патологии физиологического или патологического генеза. При поражении переднего отдела глазного яблока этот показатель достигает 95-98%. Болезнь может развиваться в любом возрасте. Мужчины и женщины страдают с одинаковой частотой. Патология распространена повсеместно.

Синдром красного глаза
Причины синдрома красного глаза
Данную офтальмопатологию рассматривают как симптомокомплекс, характеризующий течение патологического процесса в области переднего сегмента глаз. Факторы риска развития болезни – длительное использование контактных линз, аутоиммунные и метаболические расстройства, артериальная гипертензия, отягощенный аллергологический анамнез. В число основных причин развития входят:
- Воспаление структур глазного яблока. Синдром красного глаза – распространённое проявление блефарита, абсцесса века, дакриоаденита, дакриоцистита, конъюнктивита, кератита.
- Воздействие химических веществ. Инъекция сосудов конъюнктивальной оболочки – частая реакция на декоративную косметику, средства по уходу за глазами, повышение содержания хлора в воде, химические реагенты.
- Попадание инородного тела в глазничную полость. Патология возникает при раздражении конъюнктивы посторонними телами – частицами пыли, косметическими средствами или дымом.
- Зрительное переутомление. Перенапряжение глазных мышц приводит к нарушению кровоснабжения и возникновению гиперемии. Это физиологическое явление, которое проходит самостоятельно.
- Аллергические реакции. Развитие клинических проявлений провоцирует аллергия на пыльцу, шерсть домашних животных, цветение растений.
- Инфекционные заболевания глаз. Инъекция сосудов конъюнктивы – характерный симптом токсоплазмоза, сифилиса, хламидиоза.
- Заболевания крови. Клинические проявления могут свидетельствовать о гемофилии, тромбоцитопенической пурпуре, идиопатической тромбоцитопении, болезни Виллебранда, синдроме дессименированного внутрисосудистого свертывания крови (ДВС).
- Синдром сухого глаза. Развитие патологии обусловлено нарушением процесса слезообразования, что лежит в основе ксерофтальмии.
Патогенез
Ключевое значение в механизме возникновения синдрома красного глаза отводят повышению проницаемости сосудистой стенки. К этому приводит выброс в кровеносное русло вазоактивных веществ: гистамина, брадикинина, интерлейкинов 1, 2, 6, 8, тромбоксана А2. Реже гиперемия является следствием аномалии развития сосудов, проявляющейся истончением стенки или изменением реологических свойств крови. В результате на поверхности глазного яблока четко визуализируется сосудистая сеть. При нарушении целостности стенок капилляров развивается кровотечение с формированием обширных зон кровоизлияния.
Симптомы синдрома красного глаза
Первое проявление патологии – гиперемия конъюнктивальной поверхности, к которой позже присоединяются небольшие участки кровоизлияния, располагающееся по периферии лимба. Начало обычно стремительное, продромальные явления присутствуют только при инфекционном генезе болезни. При односторонней форме может наблюдаться сужение зрачка на стороне поражения. Пациенты предъявляют жалобы на появление «мушек» или «плавающих помутнений» перед глазами. Возникает ощущение «песка в глазах», развитие которого обусловлено расширением сосудов конъюнктивы. Интенсивность болевого синдрома варьируется от чувства легкого дискомфорта до выраженной боли, сопровождающейся невозможностью разомкнуть веки, иррадиацией в надбровные дуги, височную область.
Больные отмечают появление зуда, отечности, повышенного слезотечения. Характерный признак болезни – фотофобия. При осложненном течении из медиального уголка глаза интенсивно выделяются белесоватые, желтые или зелёные массы. Зрительная дисфункция проявляется появлением «тумана» или «пелены» перед глазами, снижением остроты зрения. Возникает выраженный косметический дефект. Рецидивирующее течение синдрома у детей нарушает процесс социальной адаптации. При аллергическом генезе симптоматика нарастает в момент воздействия аллергенов, отмечается осенне-весенняя сезонность.
При развитии болезни на фоне конъюнктивита изменения роговой оболочки визуально не определяются, однако отмечается ее повышенная чувствительность. При дакриоцистите, наряду со всеми вышеописанными симптомами, из нижней слезной точки при надавливании на слезный мешок выделяются патологические массы сыроподобной консистенции. В дополнение к общей симптоматике у пациентов на фоне иридоциклита изменяется цвет радужной оболочки, деформируется зрачок. Болезненность наиболее выражена в зоне проекции цилиарного тела. При возникновении заболевания на фоне блефарита симптомы представлены покраснением век, наличием чешуек между ресницами и на коже, язвенными дефектами на кожных покровах век, выпадением ресниц.
Осложнения
При низкой эффективности лечебных мероприятий со стороны роговой оболочки могут наблюдаться такие осложнения как бактериальный кератит, дегенеративно-дистрофические изменения или помутнение. Острое течение воспалительных процессов конъюнктивы, слезных протоков, век или роговицы часто сменяется хроническим. Дакриоцистит нередко осложняется флегмоной слезного мешка. При длительном течении иридоциклита возможно заращение зрачкового отверстия, что ведет к нарушению циркуляции внутриглазной жидкости и развитию вторичной глаукомы. Острота зрения снижается из-за помутнения оптических сред, спазма аккомодации. Наиболее редкие осложнения патологии – орбитальный целлюлит, образование соединительнотканных шварт. Чаще отмечается развитие воспалительного процесса с возникновением пан- и эндофтальмита.
Диагностика
Для постановки диагноза проводится визуальный осмотр, применяется специальный комплекс офтальмологических обследований. Невооружённым глазом выявляется гиперемия передней поверхности глаз. Основные методы диагностики включают:
- Биомикроскопию глаза. Методика дает возможность визуализировать расширение сосудистой сети конъюнктивы, зоны кровоизлияния, помутнение хрусталика.
- Визометрию. Определяется снижение остроты зрения. При подозрении на спазм аккомодационного аппарата рекомендуют дополнительное проведение пробы с мидриатиками.
- Периметрию. Вспомогательный метод, позволяющий выявить концентрическое сужение поля зрения.
- УЗИ глаза. Ультразвуковое исследование применяется для визуализации органических изменений (инородное тело), которые могут приводить к развитию патологии. Методика также используется для обнаружения объективных признаков осложнений (помутнение хрусталика, передние и задние синехии).
- Офтальмоскопию. Осмотр глазного дна проводится с целью изучения состояния диска зрительного нерва и сетчатки для оценки обратимости зрительной дисфункции.
- Гониоскопию. Может определяться незначительное количество мутной жидкости в передней камере.
- Тонометрию. Внутриглазное давление повышается вторично у лиц с поражением увеального тракта в анамнезе.
Лечение синдрома красного глаза
Ведущую роль в лечении патологии занимает этиотропная терапия, проводимая для устранения клинических проявлений основного заболевания. Хирургические вмешательства эффективны при травматических повреждениях глазного яблока и дакриоцистите (дакриоцисториностомия). В раннем детском возрасте рекомендовано зондирование слезно-носового канала. Консервативная терапия базируется на применении:
- Антибактериальных препаратов. Назначению курса антибиотикотерапии должно предшествовать изучение чувствительности возбудителя к применяемому средству (антибиотикограмма). Показаны частые инстилляции препаратов (не менее 6-8 раз в сутки). При тяжелом течении используют системную антибактериальную терапию.
- Нестероидных противовоспалительных средств (НПВС). Применяются с целью купировать признаки воспаления, уменьшить проявления отека и болевого синдрома.
- Глюкокортикостероидов. Инстилляции гормональных препаратов назначаются при неэффективности НПВС. При идиопатическом варианте заболевания глюкокортикостероиды строго противопоказаны.
- Мидриатиков. Используются у пациентов с иридоциклитом для расширения зрачка и нормализации внутриглазной гидродинамики. Доказана целесообразность применения этой группы пр епаратов для профилактики сращения зрачкового отверстия.
- Антигистаминных средств. Назначаются при аллергической природе заболевания в форме капель. При системных проявлениях аллергии показан пероральный прием или внутримышечное введение.
- Антисептических растворов. Растворы антисептиков используются для промывания конъюнктивальной полости с целью удаления патологических масс.
- Витаминотерапии. Витамины группы А, С и Р применяются дополнительно к основному лечению.
Прогноз и профилактика
Прогноз для жизни и трудоспособности благоприятный. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к соблюдению правил гигиены глаз, предупреждению контакта пыли и токсических веществ с конъюнктивой. Пациентам с отягощённым офтальмологическим анамнезом следует два раза в год проходить обследование у офтальмолога с обязательным проведением биомикроскопии глаз. При работе на производстве рекомендовано использовать средства индивидуальной защиты (очки, маски). С профилактической целью назначаются инстилляции увлажняющих средств, препаратов искусственной слезы.
Источник
