Синдром жильбера отец и мать

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 27 февраля 2020;
проверки требуют 3 правки.
Синдром Жильбера (простая семейная холемия, конституциональная гипербилирубинемия, идиопатическая неконъюгированная гипербилирубинемия, негемолитическая семейная желтуха) — пигментный гепатоз, характеризующийся умеренным интермиттирующим повышением содержания свободного билирубина в крови вследствие нарушения внутриклеточного транспорта билирубина в гепатоцитах к месту его соединения с глюкуроновой кислотой, уменьшением степени гипербилирубинемии под действием фенобарбитала и аутосомно-рецессивным[1] типом наследования.
Эта доброкачественная, хронически протекающая болезнь была впервые диагностирована в 1901 году французским гастроэнтерологом Огюстеном Николя Жильбером. Нарушаются синтез белков: лигандин и протеин z
Эпидемиология[править | править код]
Самая частая форма наследственного пигментного гепатоза, которая выявляется у 1-5 % населения. Синдром распространён среди европейцев (2-5 %), азиатов (3 %) и африканцев (36 %).
Заболевание впервые проявляется в юношеском и молодом возрасте, в 8-10 раз чаще у мужчин.
Патогенез[править | править код]
В патогенезе синдрома лежит нарушение захвата билирубина микросомами васкулярного полюса гепатоцита, нарушение его транспорта глутатион-S-трансферазой, доставляющей неконъюгированный билирубин к микросомам гепатоцитов, а также неполноценность фермента микросом уридиндифосфатглюкуронилтрансферазы, при помощи которого осуществляется конъюгация билирубина с глюкуроновой и другими кислотами. Особенностью является увеличение содержания неконъюгированного билирубина, который не растворим в воде, но хорошо растворим в жирах, поэтому может взаимодействовать с фосфолипидами клеточных мембран, в особенности головного мозга, чем объясняется его нейротоксичность.
Существует не менее двух форм синдрома Жильбера. Одна из них характеризуется снижением клиренса билирубина в отсутствии гемолиза, вторая на фоне гемолиза (часто скрытого).
Морфология[править | править код]
Морфологические изменения в печени характеризуются жировой дистрофией гепатоцитов и накоплением желтовато-коричневого пигмента липофусцина в печёночных клетках, чаще в центре долек по ходу жёлчных капилляров.
Лечение[править | править код]
- Индукторы ферментов монооксидазной системы гепатоцитов: фенобарбитал и зиксорин (флумецинол) в дозах от 0,05 до 0,2 г в сутки в течение 2 – 4 нед. Под их влиянием снижается уровень билирубина в крови и исчезают диспептические явления. В процессе лечения фенобарбиталом иногда возникают вялость, сонливость, атаксия. В этих случаях назначаются минимальные количества препарата (0,05 г) перед сном, что позволяет принимать его длительное время. При приёме зиксорина отмечаются хорошая переносимость препарата, отсутствие каких-либо побочных действий. По поводу Зиксорина есть сомнения: с 1998 г. его распространение в России запрещено, а компания производитель (Гедеон Рихтер) его больше не производит. Можно применять кордиамин по 30-40 капель 2-3 раза в день в течение недели. В связи с тем что у значительной части больных наблюдается развитие холецистита и жёлчнокаменной болезни, рекомендуются приём настоев из желчегонных трав, периодическое проведение тюбажей из сорбита (ксилита), карловарской соли и соли «Барбара». Если билирубин достигает 50 мкмоль/л и сопровождается плохим самочувствием, то возможен приём фенобарбитала коротким курсом (30-200 мг/сут. в течение 2-4 недель). Фенобарбитал входит в состав таких препаратов, как барбовал, корвалол и валокордин, поэтому некоторые предпочитают применять эти капли (20-25 капель 3 раза в день), хотя эффект от такого лечения отмечается лишь у малой части пациентов.
- Выведение конъюгированного билирубина (усиленный диурез, активированный уголь как адсорбент билирубина в кишечнике);
- Связывание уже циркулирующего билирубина в крови (введение альбумина в дозе 1 г/кг массы в течение 1 часа). Особенно целесообразно введение альбумина перед заменным переливанием крови;
- Разрушение билирубина, фиксированного в тканях, тем самым освобождаются периферические рецепторы, которые могут связать новые порции билирубина, предотвращается его проникновение через гематоэнцефалический барьер. Достигается это посредством фототерапии. Максимальный эффект наблюдается при длине волны 450 нм. Лампы с синим светом более эффективны, однако они затрудняют наблюдение за кожей ребёнка. Фотоисточник помещают на расстоянии 40 — 45 см над телом. Глаза необходимо защитить.
- Стремление избежать провоцирующих факторов (инфекции, физические и психические нагрузки, употребление алкоголя и гепатотоксичных лекарств)
- Противопоказана инсоляция.[источник не указан 16 дней]
- Диета с ограничением тугоплавких жиров и продуктов, содержащих консерванты.
- Витаминотерапия — особенно витамины группы В (за исключением витамина B3, поскольку он повышает уровень билирубина).
- Санация хронических очагов инфекции и лечение имеющейся патологии желчевыводящих путей.
- В критических случаях — обменное переливание крови.
- Возможен курсовой приём гепатопротекторов: Бонджигар, карсил, легалон, хофитол, ЛИВ-52.
- Желчегонные средства в период обострений
- Для снижения уровня свободного билирубина целесообразно применять препараты урсодезоксихолиевой кислоты[2][3]
Диагностика[править | править код]
Клинически проявляется не ранее, чем в возрасте 20 лет. Часто больной не подозревает о том, что страдает желтухой, пока она не обнаружится при клиническом осмотре или при проведении лабораторных исследований.
Физикальные методы обследования[править | править код]
- опрос — указание в анамнезе на периодические эпизоды умеренной желтухи, возникающей чаще после физического перенапряжения или инфекционного заболевания, в том числе гриппа, после продолжительного голодания или соблюдения низкокалорийной диеты, однако у больных с гемолизом уровень билирубина при голодании не повышается;
- осмотр — субиктеричность (лёгкая желтизна) слизистых и кожных покровов.
Лабораторные исследования[править | править код]
Обязательные:
- общий анализ крови;
- общий анализ мочи;
- уровень билирубина в крови — повышение уровня общего билирубина за счёт непрямой фракции;
- проба с голоданием — повышение уровня билирубина на фоне голодания — В течение 48 часов больной получает питание энергетической ценностью 400 ккал/сутки. В первый день пробы натощак и спустя двое суток определяют билирубин сыворотки крови. При подъёме его на 50 — 100 % проба считается положительной.
- проба с фенобарбиталом — снижение уровня билирубина на фоне приёма фенобарбитала за счёт индуцирования конъюгирующих ферментов печени;
- проба с никотиновой кислотой — в/в введение вызывает повышение уровня билирубина за счёт уменьшения осмотической резистентности эритроцитов;
- анализ кала на стеркобилин — отрицательный;
- молекулярная диагностика: анализ ДНК гена УДФГТ (в двух аллелях обнаруживается мутация — увеличение количества ТА повторов больше 6ТА/6ТА);
- ферменты крови: АсАТ, АлАТ, ГГТП, ЩФ — как правило, в пределах нормальных значений или незначительно повышены.
При наличии показаний:
- белки сыворотки крови и их фракции — может наблюдаться увеличение общего белка и диспротеинемия;
- протромбиновое время — в пределах нормы;
- маркеры вирусов гепатита B, С, D — отсутствие маркеров;
- бромсульфалеиновая проба — снижение выделения билирубина на 20 %.
Инструментальные и другие методы диагностики[править | править код]
Обязательные:
- УЗИ органов брюшной полости — определение размеров и состояние паренхимы печени; размеров, формы, толщины стенок, наличие конкрементов в желчном пузыре и жёлчных протоках.
При наличии показаний:
- чрескожная пункционная биопсия печени с морфологической оценкой биоптата — для исключения хронического гепатита, цирроза печени.
Консультации специалистов
Обязательные:
- терапевт.
При наличии показаний:
- клинический генетик — с целью верификации диагноза.
Дифференциальная диагностика[править | править код]
(синдром Криглера-Найяра, Дабина-Джонсона, Ротора), вирусным гепатитом, механической и гемолитической желтухой. Отличительным признаком синдрома Жильбера является семейная, неконъюгированная, негемолитическая гипербилирубинемия. Дифференциально-диагностическим критерием, позволяющим исключить вирусный гепатит, служит отсутствие в сыворотке крови маркеров репликативной и интегративной стадии развития вирусов гепатитов B, С и дельта. В некоторых случаях для разграничения синдрома Жильбера и хронического гепатита с мало выраженной клинической активностью необходима пункционная биопсия печени. В пользу механической желтухи свидетельствуют конъюгированная гипербилирубинемия, наличие опухоли, калькулеза, стриктур желчевыделительной системы и ПЖ, которые подтверждаются путём проведения УЗИ, ЭГДС, КТ и т. д.
Дифференциальная диагностика синдрома Жильбера с синдромами Дабина-Джонсона и Ротора:
- Боли в правом подреберье — редко, если есть — ноющие.
- Зуд кожи — отсутствует.
- Увеличение печени — типично, обычно незначительно.
- Увеличение селезёнки — нет.
- Повышение билирубина в сыворотке крови — преимущественно непрямой(несвязанный)
- Билирубинурия — отсутствует.
- Повышение копропорфиринов в моче — нет.
- Активность глюкуронилтрансферазы — снижение.
- Бромсульфалеиновая проба — чаще норма, иногда незначительное снижение клиренса.
- Холецистография — нормальная.
- Биопсия печени — нормальная или отложение липофусцина, жировая дистрофия.
Профилактика[править | править код]
Соблюдение режима труда, питания, отдыха. Следует избегать значительных физических нагрузок, ограничения жидкости, голодания и гиперинсоляций. В рационе больным, особенно в период обострений, рекомендуется ограничение жирных сортов мяса, жареных и острых блюд, пряностей, консервированных продуктов.
Прогноз[править | править код]
Прогноз благоприятный, зависит от того как протекает болезнь. Гипербилирубинемия сохраняется пожизненно, однако не сопровождается повышением смертности. Прогрессирующие изменения в печени обычно не развиваются. При страховании жизни таких людей относят к группе обычного риска. При лечении фенобарбиталом или кордиамином уровень билирубина снижается до нормы. Необходимо предупредить больных, что желтуха может появиться после интеркуррентных инфекций, повторных рвот и пропущенного приёма пищи. Отмечена высокая чувствительность больных к различным гепатотоксическим воздействиям (алкоголь, многие лекарства и др.). Возможно развитие воспаления в желчевыводящих путях, жёлчнокаменной болезни, психосоматических расстройств.
Родители детей, страдающих этим синдромом, должны проконсультироваться у генетика перед планированием очередной беременности. Аналогичным образом следует поступать, если у родственников семейной пары, собирающейся иметь детей, диагностирован синдром.
Примечания[править | править код]
Ссылки[править | править код]
- Лечение заболеваний, связанных с геномом развития поджелудочной железы Федеральный институт промышленной собственности, отделение ВПТБ
- Синдром Жильбера // Еселев М.М., Сцепуро П.Г. Изд-во Сарат. ун-та, ISBN 5-292-00867-2
- Синдром Жильбера и как с этим жить? // termatour.com
- Диссертация на тему «Синдром Жильбера: клиника, диагностика, функциональное состояние печени (клинико-генетическое исследование)» // Кандидат медицинских наук Шулятьев, Илья Сергеевич
Источник
Болезнь Жильбера, она же – наследственный пигментный гепатоз, она же — доброкачественная гипербилирубинемия. Это заболевание печени, которое характеризуется наследственными нарушениями обмена билирубина с преобладанием в крови свободной фракции его, являющейся продуктом распада гемоглобина, эритроцитов крови.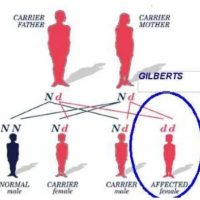
Болезнь Жильбера — генетическое заболевание, передающееся по наследству, характеризуется изменением гена, участвующего в обмене билирубина. Повышение билирубина в крови развивается в связи с наследственной недостаточностью фермента глюкуронилтрансферазы, которая катализирует соединения билирубина с глюкуроновой кислотой в клетках печени.
Чаще болеют мужчины с 10 до 30 лет.
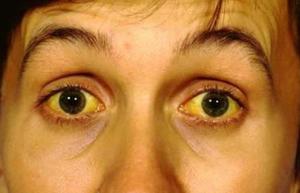
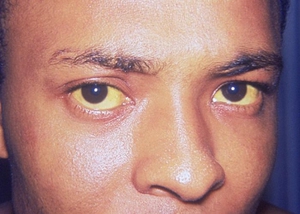
Болезнь Жильбера характеризуется периодическим умеренным повышением билирубина в анализе крови, появлением желтухи, чаще склер глаз.
Симптомы болезни Жильбера
Наблюдения показывают одновременное или одиночное проявление следующих симптомов:
- тупые боли в правом подреберье,
- тошнота, тяжесть под ложечкой,
- вздутие живота,
- непереносимость углеводов, алкоголя,
- слабость, недомогание,
- головные боли,
- раздражительность,
- нарушения сна (бессонница),
- трудности с концентрацией внимания.
При объективном обследовании редко наблюдается увеличение печени.
Диагностика болезни Жильбера
Из лабораторных показателей отмечается повышение билирубина и его фракций. Повышенный уровень билирубина более 40 мкмоль/л становится токсичным для печени и повышает уровень печеночных трансаминаз (АЛТ И АСТ), щелочной фосфотазы. В клиническом анализе крови нередко отмечается повышенное количество эритроцитов и гемоглобина, в анализе мочи определяется уробилин, а билирубина нет.
Важное значение в диагностике болезни Жильбера имеет молекулярная диагностика — генетический анализ ДНК в промоторной обл. UGT1.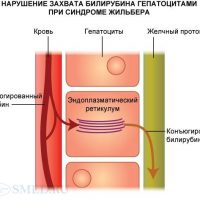
Ультразвуковое исследование печени и желчного пузыря не выявляет изменений, но как осложнения болезни может определяться желчнокаменная болезнь или признаки жировой печени различной степени.
При длительном течении болезни Жильбера показано проведение обследование эластометрии, выявляющее выраженность фиброза в печени.
Лечение болезни Жильбера
Лечение проводится амбулаторно в период обострения заболевания.
Лекарственные препараты – индукторы глюкуронилтрансферазы, которые уменьшают образование билирубина, нормализуют свободный (непрямой) билирубин: Зиксорин, Фенобарбитал 0.1 на ночь в течение месяца, Валокордин (Корвалол) по 20 капель на ночь 1 месяц с обязательным лабораторным контролем крови на билирубин.
Применение препаратов — гепатопротекторов (Карсил, Легалон, Урсосан), желчегонных препаратов (Хофитол, Лиф-52).
Лекарственные препараты назначаются врачом.
Питание осуществляется в объеме диеты 5, исключается алкоголь, курение, ограничиваются физические нагрузки, рекомендуется полупостельный режим, исключение лекарственных препаратов, обладающих гепатотоксическим действием (нестероидные противовоспалительные средства, циметидин, антибиотики, анальгетики, анаболические гормоны, гипотензивные средства, оральные контрацептивы и др.).
Болезнь Жильбера и жизнь с ней
Пациенты с болезнью Жильбера нуждаются в динамическом наблюдении: исследование крови на билирубин и печеночные пробы необходимо делать 2 раза в год, и при усилении иктеричности склер, и при обострении болезни. Профилактическое лечение 2 раза в год назначается индивидуально врачом и включает препараты, которые используются во время обострения.
Прогноз заболевания в целом благоприятный.
Источник
 Синдром Жильбера — доброкачественная генетическая болезнь печени, получившая своё название по фамилии знаменитого французского врача-гастроэнтеролога, который первый диагностировал и всесторонне описал это заболевание в 1901 году. В народе его просто называют наследственной желтухой, ведь полное название состоит из 12 медицинских терминов, а короткое из 3 — наследственный пигментный гепатоз.
Синдром Жильбера — доброкачественная генетическая болезнь печени, получившая своё название по фамилии знаменитого французского врача-гастроэнтеролога, который первый диагностировал и всесторонне описал это заболевание в 1901 году. В народе его просто называют наследственной желтухой, ведь полное название состоит из 12 медицинских терминов, а короткое из 3 — наследственный пигментный гепатоз.
Синдром Жильбера — всё как есть
Заболевание незаразно, безобидно и характерно периодически возникающими приступами, которые быстро купируются специальной диетой, соблюдением здорового образа жизни и иногда фармакологическим лечением.
Распространение и способ передачи
 Синдром Жильбера передаётся по наследству. Современные медицинские технологии позволяют семье, планирующей родить ребёнка, ещё до момента зачатия, провести ряд генетических экспертиз и оценить степень риска такой патологии у новорождённого.
Синдром Жильбера передаётся по наследству. Современные медицинские технологии позволяют семье, планирующей родить ребёнка, ещё до момента зачатия, провести ряд генетических экспертиз и оценить степень риска такой патологии у новорождённого.
Пока эта процедура дорогостоящая, поэтому к ней следует обращаться в первую очередь тем родителям, которые уже имеют ребёнка с таким синдромом. Также генетическая консультация рекомендована парам, планирующим первого ребёнка, в случаях, когда и папа и мама страдают от синдрома Жильбера. Беременность у женщин с синдромом Жильбера протекает благоприятно и не требует дополнительного лечения.
Болезнь чаще поражает мужчин чем женщин (в соотношении 8— 10 к 1). Широко распространена в государствах Средней Азии, Ближнего Востока, Индокитая и особенно в Центральной и Северной Африке, где почти 40% населения, в той или иной степени, страдают от синдрома Жильбера.
Современные исследования выяснили, что дефектный ген синдрома Жильбера есть почти у половины человечества, но заболевание возможно только при наследовании такого дефекта от обоих родителей одновременно. При этом они могут не болеть, являясь только носителями. А семейная пара, где оба родителя болеют, в большинстве случаев имеет здоровое потомство.
Морфология
В 1993 году, с прорывом в генетических и молекулярных исследованиях, была точно установлена причина возникновения болезни. Синдром Жильбера возникает из-за мутационного нарушения во второй хромосоме человека.
 В генной последовательности «Т-А-Т-А-А» по неизвестным причинам встраиваются ещё 2 лишних нуклеотида Т и, А — тимин и аденин, чем и объясняется разнообразие форм, симптоматики и течения наследственной желтухи. Ведь количество возможных комбинаций, которую можно составить из 3 Тиминов и 4 Аденинов огромно.
В генной последовательности «Т-А-Т-А-А» по неизвестным причинам встраиваются ещё 2 лишних нуклеотида Т и, А — тимин и аденин, чем и объясняется разнообразие форм, симптоматики и течения наследственной желтухи. Ведь количество возможных комбинаций, которую можно составить из 3 Тиминов и 4 Аденинов огромно.
Этот многовариантный генетический дефект препятствует нормальному синтезу UGT1A1— фермента в печени, который отвечает за преобразование непрямого (нерастворимого) билирубина в прямой (растворимая форма) и его утилизацию.
Билирубин — это конечная стадия распада гемоглобина, который, в свою очередь, является конечной фазой жизни эритроцитов — красных кровяных телец. В нормальном состоянии, за сутки в печени, селезёнке, костном мозге и соединительных тканях вырабатывается 300 мг билирубина.
Попадая с кровью в печень, нерастворимая форма должна превратится при помощи UGT1A1 в растворимую, и с жёлчью попасть в кишечник. При сбоях в выработке этого катализатора происходит отравление «необработанным» токсичным непрямым билирубином, который скапливается в липидах жировой и мозговой ткани. Это механизм накопления коричневато-желтоватых клеток непрямого билирубина объясняет основную симптоматику болезни.
Симптомы
До периода полного полового созревания синдром Жильбера находится в «спящем состоянии». Он проявляется после 20 лет и не влияет на продолжительность жизни.
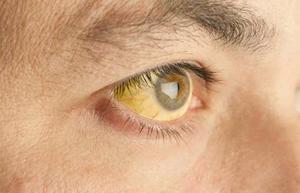 Болезнь коварна ещё и тем, что в 30% случаев люди не обращают внимание на свои недомогания из-за отсутствия ярко выраженных признаков синдрома и не применяют никакого лечения. Этим самым они ускоряют процесс развития сопутствующих заболеваний-компаньонов: гастродуодениты, гепатиты, холециститы, панкреатиты, желчекаменная болезнь и/или дискенезия протоков; другие болезни ЖКТ. Одним из самых неприятных сочетаний является соседство = синдром Жильбера + синдром Кригера — Найяра.
Болезнь коварна ещё и тем, что в 30% случаев люди не обращают внимание на свои недомогания из-за отсутствия ярко выраженных признаков синдрома и не применяют никакого лечения. Этим самым они ускоряют процесс развития сопутствующих заболеваний-компаньонов: гастродуодениты, гепатиты, холециститы, панкреатиты, желчекаменная болезнь и/или дискенезия протоков; другие болезни ЖКТ. Одним из самых неприятных сочетаний является соседство = синдром Жильбера + синдром Кригера — Найяра.
Основным симптомом синдрома Жильбера считается периодическое, реже постоянное, пожелтение кожных покровов — Печёночная маска и белков глаз — Иктеричность склер, а также появление жёлтых бляшек на верхнем веке — Ксантелазмов.
Эта «желтизна» провоцируется и проявляется после: 1) ОРВИ и ОРЗ; 2) переедания, голодания или соблюдения низкокалорийных диет; 3) чрезмерного возлияния алкоголя; 4) некоторых травматических повреждений; 5) стрессовых ситуаций, длительного переохлаждения, больших физических нагрузок и обезвоживания; 6) менструации; 7) приёма гормональных (в том числе анаболических), парацетомолосодержащих и других лекарственных препаратов.
Дополнительная симптоматика:
- Спазматические боли в правом боку, изжога и металлический привкус во рту; тошнота (до рвоты), потеря аппетита; метеоризмы, запоры, поносы и обесцвечивание кала.
- Состояние постоянной вялости и усталости, головокружения; чувство озноба при нормальной температуре тела; ломота в мышцах; отёчность нижних конечностей; тахикардия и головокружения; ночной холодный пот и бессонница.
- Приступы паники и беспричинного страха; эмоциональная подавленность; депрессивные состояния; раздражительность вплоть до асоциальных проявлений.
Диагностика
Если, во время осмотра и опроса, врач заподозрил наличие синдрома Жильбера, он для утверждения диагноза болезни, воспользуется нижеперечисленными исследованиями (по мере необходимости в порядке нарастания):
-
 Развёрнутый биохимический и общий анализ крови.
Развёрнутый биохимический и общий анализ крови. - Анализы мочи и кала.
- Вспомогательные пробы: 1) с голоданием, 2) с никотиновой кислотой, 3) с фенобарбиталом.
- Определение вирусных маркеров гепатита B, C, и D.
- УЗИ органов желудочно-кишечного тракта, КТ и МРТ печени.
- Исследования щитовидной железы.
- Биопсия тканей печени, или альтернативное Фибросканироание или Фибротест (Фибромакс).
- Молекулярный анализ ферментов крови и ДНК.
Для точной постановки диагноза могут быть проведены и другие исследования, чтобы исключить заболевания схожие с синдромом Жильбера: обструкция жёлчных протоков, гемолитическая анемия, холестаз, синдром Криглера-Наджара, синдром Дабина — Джонсона, ложная желтуха.
Лечащий терапевт может назначить консультации у невропатолога, гастроэнтеролога, вертебролога, реабилитолога или инструктора ЛФК. Нелишними будут советы психотерапевта и инфекциониста.
Лечение синдрома Жильбера
Лечение диетой
Основной способ купирования приступов синдрома Жильбера и быстрого выхода из них — строгое соблюдение специальной лечебной печёночной диеты — Стол 5.
В период между приступами эту диету можно строго не соблюдать, но придерживаться принципов здорового питания:
- Принимать пищу дробно, небольшими порциями, не менее 4— 5 раз в день.
- Не забывать о простой воде (1— 2 л).
-
 Использовать продукты с уменьшенным содержанием углеводов, отдавая предпочтение белкам как растительного, так и животного происхождения.
Использовать продукты с уменьшенным содержанием углеводов, отдавая предпочтение белкам как растительного, так и животного происхождения. - Ограничить потребление любой жирной пищи.
- Полностью исключить употребление сладких и слабоалкогольных газированных напитков промышленного производства.
- Применять доступную сокотерапию.
- Категорически запрещено голодание и низкокалорийные диеты.
В профилактических целях, даже в периоды стойкой ремиссии — длительное отсутствие приступов, рекомендуется применять недели «строгой приверженности» диеты Стол 5, где за 1-й неделей диетического питания следуют 3 недели обычного рациона.
Внимание! Строгое веганство и вегетарианство при Синдроме Жильбера исключено!
Лекарственные препараты
В настоящее время медики пришли к утверждению, что это заболевание не нуждается в лечении и постоянном приёме фармакологических препаратов — приступы проходят сами по себе при устранении факторов их вызвавших. Но в случае необходимости, для лечения синдрома Жильбера, врач может подобрать, назначить схему и выписать рецепт на лечение лекарствами из следующего списка:
- Препараты, снижающие уровень непрямого билирубина (фенобарбиталы) — люминал, барбовал, корвалол, валокардин.
- Гепатопротекторы, защищающие печень — флумиценол, синклит, порталак, гепатофальк.
-
 Пропульсанты стимулирующие перистальтику — церукал, домперидол, перинорм, ганатон.
Пропульсанты стимулирующие перистальтику — церукал, домперидол, перинорм, ганатон. - Ферменты, помогающие перевариванию пищи — панкреатин. фестал, мотилиум.
- Лекарства, тормозящие синтез холестерина — клофибрат, липомид, мисклерон.
- Персонально подобранные лекарственные желчегонные травяные сборы и карловарская соль.
- Холеретики — алахол, холагол, холосас.
- Энтеросорбенты — атоксил, энетеросгель, хитозан.
- Гомеопатические настойки и травяные чаи гепатотропного действия.
- Витаминизированный комплекс Нейробион и витамины группы В.
- Иногда — мочегонные препараты.
- Мужчинам рекомендовано пройти 3-месячный курс урсодезоксихолиевой кислоты (УДХК).
- В особо тяжёлых критических случаях, в качестве оказания экстренной скорой помощи, может быть показано введение альбумина.
Во время приступов болезни, необходимо по возможности отказаться от приёма антибиотиков, противовирусных и противопростудных препаратов.
ЛФК и Спорт
 При занятиях физическими упражнениями и спортом необходимо помнить о запрете на большие физические нагрузки, которые в периоды приступов надо сократить до разумного минимума — пешие прогулки, занятия йогой, пилатесом. Не рекомендуются виды спорта, в которых надо часто наклоняться или поднимать тяжести. Под запретом все виды тренировок, где используют анаболические стероиды.
При занятиях физическими упражнениями и спортом необходимо помнить о запрете на большие физические нагрузки, которые в периоды приступов надо сократить до разумного минимума — пешие прогулки, занятия йогой, пилатесом. Не рекомендуются виды спорта, в которых надо часто наклоняться или поднимать тяжести. Под запретом все виды тренировок, где используют анаболические стероиды.
Хорошо зарекомендовало себя бальнеологическое лечение и грязевые ванны.
Другие рекомендации
 Наряду с отказом от вредных привычек и рациональным питанием необходимо соблюдать режим чередования бодрствования и отдыха. Общий суммарный объём сна не должен быть меньше 8 часов в сутки. Обязательно находиться в состоянии полного покоя между 23:00 и 4:00. Избегайте длительного пребывания под прямыми солнечными лучами. Умеренность всегда, везде и во всём — вот основной девиз больных синдромом Жильбера!
Наряду с отказом от вредных привычек и рациональным питанием необходимо соблюдать режим чередования бодрствования и отдыха. Общий суммарный объём сна не должен быть меньше 8 часов в сутки. Обязательно находиться в состоянии полного покоя между 23:00 и 4:00. Избегайте длительного пребывания под прямыми солнечными лучами. Умеренность всегда, везде и во всём — вот основной девиз больных синдромом Жильбера!
Источник
