Синдром врожденной недостаточности щитовидной железы это

Кретини́зм (от фр. crétin — идиот, малоумный) — эндокринное заболевание, вызываемое недостатком гормонов щитовидной железы, характеризуется выраженным снижением функции щитовидной железы, задержкой физического и умственного развития. Одна из форм врождённого гипотиреоза.
Термин «кретин» — устаревший и не рекомендуется к использованию, так как он вышел за сугубо медицинские рамки и стал носить социальный (негативный) оттенок[источник не указан 352 дня]. Понимание термина в значении «слабоумный человек», согласно Фасмеру, идет от нем. Kretin с начала XIX века, аналогичный термин имеется во французском языке: crétin. Эти слова происходят от латинского christiānus «христианин», так как «слабоумных считали угодными богу существами»[1] (ср. с русск. «убогий»)[2].
Тем не менее в психиатрической литературе и в настоящее время продолжают использоваться традиционные термины.
Общие сведения[править | править код]
Тиреоидные гормоны стимулируют рост и дифференцировку тканей, а также рост и развитие организма, поэтому их дефицит в раннем (включая пренатальный период) возрасте может стать причиной отклонения как физического развития, так и центральной нервной системы. В основе гипотиреоидных состояний, сопровождающихся задержками в развитии, лежит дефицит йода и селена в воде и пище[3][4].
Этиология, патогенез, эпидемиология[править | править код]
Кретинизм может возникнуть вследствие:
- наследственного фактора (реакции тиреотропного гормона);
- нарушения эмбрионального развития щитовидной железы;
- гипоплазии щитовидной железы и атиреоза (отсутствия щитовидной железы);
- эктопии щитовидной железы;
- эндемического зоба, перенесённого матерью во время беременности.
- дефицита йода и селена, необходимых для синтеза тиреоидных гормонов[4].
Клинические проявления[править | править код]
Характерные признаки кретинизма:
- отставание физического развития,
- задержка роста и смены зубов, длительное незаращение родничков черепа,
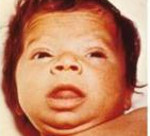
- грубые черты лица (что обусловлено отёчностью мягких тканей): широкий плоский («квадратный») нос с западанием его спинки, далеко расставленные друг от друга глаза (глазной гипертелоризм),
- большой язык (часто он не вмещается во рту),
- непропорциональное строение тела: короткие конечности, большая голова,
- толстая и грубая кожа,
- недоразвитые вторичные половые признаки,
- нарушения психического и умственного развития (вплоть до идиотии),
- малый рост (нередко — карликовость)[5].
В тяжёлых случаях наблюдаются микседематозные отёки (микседематозный кретинизм).
Лечение[править | править код]
На ранних этапах кретинизм полностью компенсируется приёмом препаратов щитовидной железы (тироксина).
Большую роль в раннем выявлении заболевания играет скрининг новорождённых детей, в частности, в России скрининг проводится всем родившимся детям на четвёртые сутки жизни (доношенным) и на седьмые сутки (недоношенным). Скрининг-система определяет уровень тиреотропного гормона в крови, этот показатель даёт представление о функции щитовидной железы и является ключевым при постановке диагноза. При выявлении повышенного уровня тиреотропного гормона ребёнку незамедлительно проводится ретестирование и назначается превентивное лечение препаратами тироксина.
Важно назначить лечение как можно раньше, чтобы избежать неблагоприятных последствий дефицита гормонов щитовидной железы. Дети, которым начато лечение до 21-го дня жизни, не отстают в развитии от здоровых сверстников. В запущенных случаях, когда скрининг проведён не был (домашние роды, ранняя выписка из родильного дома) и лечение не было вовремя назначено, дети отстают в развитии, имеют задержку речи и интеллекта. Характерными признаками врождённого гипотиреоза являются: сухость кожи, запоры, плохая прибавка в весе, вялость ребёнка.
Профилактика[править | править код]
В географических регионах с низким содержанием йода в среде обитания (воде, воздухе и почве) — так называемой йодной эндемии — среди населения проводится массовая (методом всеобщего йодирования соли) или индивидуальная (приём таблетированных препаратов йода и селена) профилактика.
См. также[править | править код]
- Гипотиреоз
- Дефицит селена
- Йодированная поваренная соль
- Йододефицит
- Эндемический зоб
Примечания[править | править код]
Литература[править | править код]
- Гиляровский В. А. Психиатрия. Руководство для врачей и студентов. — М.—Л.: Биомедгиз, 1935.
Источник
Врождённый гипотирео́з — гетерогенная по этиологии группа заболеваний щитовидной железы, проявляющихся сразу после рождения и характеризующихся частичным или полным выпадением её функции. Врождённый и приобретённый гипотиреоз в детском возрасте имеет сходную клиническую картину — преобладает торможение всех функций организма: ослаблена деятельность ряда органов и систем, отмечается вялость обменных процессов и наличие трофических расстройств[2].
Эпидемиология[править | править код]
Врождённый гипотиреоз — заболевание, которое регистрируется с частотой от 1 на 4 000—5 000 новорожденных в Европе и Северной Америке до 1 на 6 000—7 000 — в Японии. При этом у девочек данная патология встречается в 2—2,5 раза чаще, чем у мальчиков. В 90% случаев развитие врождённого гипотиреоза носит спорадический характер, а в 10% — является вторичным, связанным с врождёнными нарушениями синтеза, секреции и утилизации гормонов щитовидной железы[3].
Этиология[править | править код]
Причины врождённой тиреоидной недостаточности весьма разнообразны и обусловлены не только непосредственным анатомическим повреждением щитовидной железы во внутриутробном периоде развития, но и морфофункциональной незрелостью гипоталамо-гипофизарной системы. Значительную роль в развитии врождённого гипотиреоза отводят вредным факторам, влияющим на женщину во время беременности: неудовлетворительное питание, инфекции и токсические вредности (М. Юлес и И. Холло, 1963). Немаловажную роль отводят генетически обусловленным нарушениям и недостаточному поступлению йода в организм (в районах йодной эндемии)[2].
Патогенез[править | править код]
Многочисленные этиологические факторы ведут к нарушению процессов биосинтеза тиреоидных гормонов, что вызывает усиление стимуляции работы щитовидной железы тиреотропным гормоном гипофиза с последующим развитием гипертрофии и гиперплазии щитовидной железы, не способной компенсировать развившуюся тиреоидную недостаточность[2].
Классификация[править | править код]
Согласно международной классификации болезней (10-й пересмотр) различают:
- E0000. — синдром врождённой йодной недостаточности, неврологическая форма. Эндемический кретинизм, неврологическая форма;
- E00.100.1 — синдром врождённой йодной недостаточности, микседематозная форма. Эндемический кретинизм:
- гипотиреоидный;
- микседематозная форма.
- E00.900.9 — синдром врождённой йодной недостаточности неуточнённый. Врождённый гипотиреоз вследствие йодной недостаточности. Эндемический кретинизм.
- E03.003.0 — врождённый гипотиреоз с диффузным зобом. Зоб (нетоксический) врождённый.
- E03.103.1 — врождённый гипотиреоз без зоба. Аплазия щитовидной железы (с микседемой). Врождённая(ый):
- атрофия щитовидной железы;
- гипотиреоз.
Клиническая картина[править | править код]
На передний план выступает задержка физического, интеллектуального (умственного) и полового развития ребёнка — выраженость клинических проявлений напрямую зависит от степени выраженности тиреоидной недостаточности и срока заболевания. Если гипотиреоз остался нераспознанным, то согласно L. Wilkins, к 5—6 месяцу постнатального развития выявляется классическая клиническая картина с тремя основными группами симптомов: задержка психофизического развития, функциональные изменения многих органов и систем, трофические нарушения кожи и её придатков[2].
Диагностика[править | править код]
Диагностика клинически выраженного гипотиреоза не вызывает затруднений, сложно выявить гипотиреоз у детей первых недель и даже месяцев жизни. Неспецифичность ранних клинических проявлений у детей первых недель жизни, наличие лёгких и стёртых форм врождённого гипотиреоза требуют применения лабораторных методов диагностики[2].
Дифференциальная диагностика[править | править код]
С целью дифференциальной диагностики форм и стадий гипотиреоза применяют функциональные пробы. Наиболее достоверной является проведение пробы с тиреотропин-рилизинг гормоном (ТРГ)[2].
Лечение[править | править код]
Основная цель лечения — устранение расстройств обмена веществ и компенсация недостаточности щитовидной железы. Основной метод лечения гипотиреоза — пожизненная заместительная терапия препаратами тиреоидных гормонов. Необходим подбор индивидуальной адекватной дозы препаратов для каждого ребёнка: на первом этапе лечения — с целью достижения эутиреоидного («равновесного») состояния, а на втором — обеспечение сохранения компенсации заболевания[2].
Прогноз[править | править код]
При своевременно распознанном заболевании и квалифицированной медицинской помощи (пожизненная заместительная терапия тиреоидными гормонами) — благоприятный[4]. Если заболевание не распознано вовремя и лечение не начато своевременно развивается кретинизм — необратимое поражение головного мозга.
См. также[править | править код]
- Гипотиреоз
- Микседема
- Тироксин
- Йодированная поваренная соль
- Неонатальный скрининг на гипотиреоз
Примечания[править | править код]
Литература[править | править код]
- Врождённый гипотиреоз у детей (ранняя диагностика и лечение). Метод. рекоменд./Дедов И. И., Петеркова В. А., Безлепкина О. Б. — М., 1999. — 23 с.
- Гречанина Е. Я., Степанец А. П., Белаш Н. Н. Массовый скрининг новорожденных на гипотиреоз//VI съезд Украинского общества генетиков и селекционеров им. Н. И. Вавилова. — Тез. докл.: в 3 т. — К., 1992. — Т. 1. — С. 97-98.
Источник
Врожденный гипотиреоз – комплекс клинических и лабораторных проявлений, возникающих у ребенка с рождения при недостаточности гормонов щитовидной железы или невосприимчивости к ним тропных органов. Симптомы включают в себя отставание в психофизическом развитии, микседему, трофические нарушения кожи и ее придатков, угнетение работы сердца, снижение основного обмена. Диагностика базируется на характерной клинике, данных рентгенодиагностики, УЗИ щитовидной железы, ЭКГ, лабораторных исследований, в том числе измерения тиреотропного гормона и тироксина в плазме крови. Лечение подразумевает пожизненную заместительную терапию искусственными аналогами гормонов щитовидной железы.
Общие сведения
Врожденный гипотиреоз – это полиэтиологическое заболевание, характеризующееся клиническими проявлениями недостаточности щитовидной железы. Является наиболее распространенной эндокринной патологией в педиатрии. Чаще всего заболевание возникает на фоне изменений непосредственно в щитовидной железе, реже является результатом патологии гипоталамо-гипофизарной системы или дефектного строения рецепторного аппарата тропных органов. В 90% случаев носит спорадический характер. Заболеваемость – 1:3,7-4 тыс. новорожденных в Европе и США, в Японии – 1:6-7 тыс. Женский пол болеет в 2-2,5 раза чаще мужского. Первые скрининг-тесты на врожденный гипотиреоз были выполнены в 1973 г. канадцами J. Dussault, С. Laberge. На данный момент неонатальный скрининг проводится с целью максимально быстрой постановки диагноза и при необходимости — проведения своевременного лечения.

Врожденный гипотиреоз
Причины врожденного гипотиреоза
В 80-90% случаев возникает первичная форма врожденного гипотиреоза. Причины – аномалии развития щитовидной железы, чаще всего – дистопия в загрудинное или подъязычное пространство, реже – гипоплазия, атиреоз. Факторами риска могут выступать аутоиммунные и инфекционные заболевания матери, токсическое влияние медикаментов, химических средств, радиоактивное облучение, недостаточность йода во время беременности. Порядка 2% случаев пороков развития железы – наследственные формы. Основная их причина – мутации в генах TITF1, TITF2, FOXE1, PAX8. Как правило, генетические обусловленные формы сопровождают другие аномалии развития: врожденные пороки сердца, «волчья пасть» и т. п.
От 5 до 10% детей с врожденным гипотиреозом имеют нарушения синтеза, выделения или взаимодействия самих гормонов щитовидной железы. Передача, как правило, происходит по аутосомно-рецессивному типу. Самые частые варианты – дефекты органификации йода и тиреоидных гормонов (частота – 1:40000), синдром Пендреда (1:50000). Другие формы встречаются крайне редко.
Примерно 5% всех случаев врожденного гипотиреоза – центральные (вторичные или третичные) формы. Наиболее распространенный вариант – сочетанный дефицит гормонов аденогипофиза, в том числе ТТГ. Изолированный дефицит встречается редко. Причины поражения гипоталамо-гипофизарной системы – аномалии развития головного мозга, кисты, злокачественные и доброкачественные опухоли, родовая травма новорожденных, асфиксия во время родов, редко – аплазия гипофиза.
Причиной развития клинических симптомов гипотиреоза может быть аномалия структуры рецепторов в органах-мишенях, вызванная генными мутациями. Невозможность взаимодействия достаточного количества гормонов с рецепторами тропных тканей провоцирует развитие так называемого «синдрома резистентности». Как правило, это наследственная патология, передающаяся по аутосомно-доминантному типу. При ней уровень ТТГ в плазме крови нормальный, Т3 и Т4 – в переделах нормы или умеренно повышены.
Классификация врожденного гипотиреоза
Врожденный гипотиреоз имеет несколько классификаций, основывающихся на локализации нарушения, тяжести симптомов и уровне тироксина, компенсации на фоне лечения и длительности заболевания. По происхождению заболевания выделяют следующие формы гипотиреоза:
- Первичный, или тиреогенный. Патологические изменения возникают непосредственно в тканях щитовидной железы.
- Вторичный. Развиваются нарушения работы аденогипофиза, при которых возникает дефицит синтеза тиреотропного гормона (ТТГ).
- Третичный. Недостаточность щитовидной железы, возникающая при дефиците одного из гормонов гипоталамуса – тиролиберина. Вместе с вторичной формой относится к центральным гипотиреозам.
- Периферический. Недостаточность эффекта гормонов обусловлена дефектом или отсутствием рецепторов в тропных тканях или нарушением конверсии тироксина (Т4) в трийодтиронин (Т3).
По степени выраженности клинических симптомов и уровню Т4 в плазме гипотиреоз может быть латентным, манифестным и осложненным. Латентный, или субклинический гипотиреоз характеризуется нормальным уровнем Т4 на фоне повышения ТТГ. Клинических проявлений не возникает или они неспецифичны и малозаметны. При манифестной форме на фоне высокой концентрации ТТГ уровень Т4 несколько снижен. Развивается классическая клиническая картина гипотиреоза. Осложненный гипотиреоз протекает с высоким уровнем ТТГ, резким дефицитом Т4. Помимо тяжелой степени гипотиреоза возникают нарушения других органов и систем: сердечная недостаточность, полисерозит, кретинизм, кома, редко – аденома гипофиза.
В зависимости от эффективности лечения выделяют врожденный гипотиреоз:
- компенсированный — на фоне проводимого лечения явления гипотиреоза исчезают, концентрация ТТГ, Т3, Т4 в плазме крови – в пределах нормы;
- декомпенсированный — даже на фоне адекватного лечения имеются клинические и лабораторные проявления гипотиреоза.
По продолжительности врожденный гипотиреоз разделяют на:
- транзиторный — заболевание развивается на фоне воздействия антител матери к ТТГ ребенка. Длительность – от 7 дней до 1 месяца.
- перманентный — требует проведения пожизненной заместительной терапии.
Симптомы врожденного гипотиреоза
В зависимости от формы и степени тяжести нарушений первые признаки первичного врожденного гипотиреоза могут манифестировать в разном возрасте. Резкая гипоплазия или аплазия железы проявляется в первые 7 дней жизни ребенка. Дистопия или несильная гипоплазия может вызывать клинические проявления в возрасте от 2 до 6 лет.
Первичные признаки, указывающие на врожденный гипотиреоз: вес ребенка при рождении свыше 4 кг; незрелость при доношенной или переношенной (более 40 недель) беременности; запоздалое отхождение мекониальных масс; длительная желтуха новорожденных; диспепсические явления; медленная прибавка массы тела; апатичность; макроглоссия; метеоризм и запоры; мышечная слабость; гипорефлексия; цианоз и эпизоды апноэ во время кормления. Кожные покровы ребенка холодные, возникают отеки конечностей и половых органов. Часто наблюдаются увеличенные роднички, несращение швов костей черепа, дисплазии тазобедренных суставов. Грудное вскармливание способно уменьшать выраженность клинических проявлений гипотиреоза.
Первичный врожденный гипотиреоз развивается поэтапно. Ярко выраженная клиника наблюдается в возрасте 3-6 месяцев. Возникает микседема. Кожные покровы уплотненные, желтушно-серые, сухие. Потоотделение резко уменьшено. Развивается атрофия ногтевых пластинок и волос. Голос ребенка низкий, хриплый и грубый. Возникает отставание в психомоторном и физическом развитии, зубы прорезываются и сменяются с задержкой. При дальнейшем развитии наблюдается умственная отсталость. Это проявляется скудностью словарного запаса и снижением интеллекта, которое склонно к прогрессированию вплоть до олигофрении.
Центральный врожденный гипотиреоз имеет нечеткую клиническую картину. Часто сочетается с аномалиями лицевого черепа («заячья губа», «волчья пасть») и недостаточностью других гормонов гипофиза (соматотропного, лютеинизирующего и фолликулостимулирующего) с характерной для этого симптоматикой.
Диагностика врожденного гипотиреоза
Диагностика врожденного гипотиреоза включает в себя сбор анамнестических данных, объективное обследование ребенка педиатром или неонатологом, инструментальные исследования, общие и специфические лабораторные тесты. В анамнезе можно выявить предрасполагающие факторы – отягощенную наследственность, заболевания матери во время беременности, нарушение питания, использование акушерских пособий во время родов и пр. При физикальном обследовании ребенка выявляется снижение ЧСС, АД, умеренная гипотермия, гипорефлексия, отставание в развитии.
На рентгенограмме конечностей определяют запоздание и нарушение очередности формирования ядер окостенения, их несимметричность и специфический признак – эпифизарный дисгенез. На ЭКГ – синусовая брадикардия, снижение амплитуды зубцов, расширение комплекса QRS. УЗИ щитовидной железы позволяет выявить дистопию, гипоплазию или отсутствие этого органа.
В ОАК – нормохромная анемия. В биохимическом анализе крови выявляется повышение липопротеидов и холестерина. При подозрении на центральное происхождение гипотиреоза проводится КТ и МРТ гипофиза. Специфические лабораторные тесты – измерение уровня Т4 и ТТГ в плазме крови. Данные тесты используются в качестве неонатального скрининга. В зависимости от формы гипотиреоза концентрации данных гормонов в крови могут быть увеличены или снижены. Редко применяют молекулярно-генетическое исследование с целью идентификации мутации генов.
Лечение врожденного гипотиреоза
Лечение врожденного гипотиреоза начинается немедленно с момента постановки диагноза и продолжается пожизненно. Препарат выбора – L-тироксин. Данное средство являет собой синтетический аналог гормонов щитовидной железы и используется в качестве заместительной терапии. Дозировка подбирается индивидуально. При необходимости препарат можно смешивать с грудным молоком. Эффективность проводимого лечения оценивается по уровню ТТГ и Т4 в крови, исчезновению симптомов гипотиреоза. При необходимости дополнительно назначаются поливитаминные комплексы, симптоматические препараты.
Прогноз при врожденном гипотиреозе зависит от адекватности и своевременности лечения. При ранней диагностике и вовремя начатой терапии, нормализации уровня ТТГ и Т4 – прогноз для психофизического развития благоприятный. При отсутствии лечения на протяжении первых 3-6 месяцев жизни прогноз сомнительный даже при правильной дальнейшей терапевтической тактике. При адекватном подборе дозы лекарственных средств скорость психофизического развития достигает физиологической нормы, однако отставание в интеллекте остается. Профилактика заключается в антенатальной защите плода, медико-генетической консультации при планировании беременности, рациональной диете и адекватном употреблении йода при вынашивании ребенка.
Источник
