Синдром впв противопоказания к работе
.jpeg)
Синдром Вольфа-Паркинсона-Уайта в медицинских кругах обозначается как синдром WPW. Его характеризует наличие врождённой аномалии сердца, в результате чего возникает преждевременное возбуждение его желудочков. Далеко не всегда человек с такой особенностью может ощущать её проявления – некоторое количество больных живёт без каких-либо явных симптомов патологии. В остальных случаях у пациента проявляется аритмия, тахикардия, у некоторых появляются боли в груди, перебои в работе сердца, повышенная потливость, иногда – потеря сознания. Подобные приступы, разумеется, не всегда представляют серьёзную опасность для жизни и здоровья человека, однако, в любом случае, требуют лечения.
Синдром WPW: этиология, механизм развития, симптоматика
Первичной причиной появления патологии является врождённое отклонение развития сердца. У поражённого отмечается наличие дополнительного протока между предсердием и желудочком, который называется пучком Кента. Не всегда наличие такой аномалии становится причиной развития проблем со здоровьем. Однако в случае, если импульс зацикливается в этом дополнительном протоке, у пациента проявляется тахиаритмия – антидромная наджелудочковая или ортодромная реципрокная тахикардия, а также мерцательная пароксизмальная аритмия. Они провоцируют учащение сердечных сокращений до 200-340 в минуту, что может стать причиной фибрилляции желудочков.
Пучок Кента представляет собой аномально развитую быстро проводящую мышечную полоску миокарда. Она располагается в области предсердно-желудочковой борозды, и соединяет желудочек с предсердием, проходя в обход обычной проводящей структуры сердца.
Это желудочковое соединение имеет свойство более быстрого распространения импульса, чем нормальные проводящие структуры, из-за чего в желудочках сердца отмечается предвозбуждение.
Патология не имеет большого распространения, и встречается примерно у 0,15-0,25% всего населения планеты, причём у мужчин заболевание отмечается несколько чаще, чем у женщин.
Проявлениям синдрома WPW подвержены все возрастные группы, однако люди в возрасте от 10 до 25 лет сталкиваются с ним более часто, в то время как у старшей возрастной группы он встречается реже.
Синдром предвозбуждения развивается именно за счёт дополнительного проводящего участка, который является коленом макрориентри атриовентрикулярной тахикардии.
Медики классифицируют патологию по некоторым особенностям диагностических проявлений. Выделяют такие разновидности заболевания:
- манифестирующую: в этом случае на ЭКГ отмечается сочетание дельта-волны (признака наличия синдрома предвозбуждения), и тахиаритмии;
- скрытую: на электрокардиограмме отсутствует дельта-волна, интервал PQ находится в пределах нормы, а на фоне синусового ритма отмечается тахикардия;
- множественную: в этом случае присутствует два или более пучка Кента;
- интермиттирующую: на фоне синусового ритма и артриовентрикулярной реципрокной тахикардии регистрируются преходящие признаки предвозбуждения желудочков;
- феномен WPW диагностируется у пациента, если по результатам ЭКГ у него отсутствует дельта-волна, но отмечается аритмия.
Среди пациентов с бессимптомным течением, только у трети людей в возрасте до 40 лет со временем появлялись симптомы аритмии. У тех, у кого патология впервые выявлялась после 40 лет, аритмия вообще не наступала.
Клинические проявления заболевания представляют собой приступы учащённого сердцебиения, которые наступают и проходят внезапно, без объективных причин. При этом, их длительность может составлять от нескольких секунд до 1-2 часов. Частота колеблется от ежедневного повторения до одиночных приступов несколько раз в год.
Кроме тахикардии, человек ощущает головокружение, тошноту, предобморочное состояние, или может терять сознание.
Обычно, помимо таких проявлений, больной не ощущает других признаков разлада в работе сердца.
Прогноз при синдроме WPW, способы диагностики и лечения
Для пациентов с диагностированным синдромом прогнозы чаще всего очень оптимистичны. Даже если синдром протекает в такой форме, которая проявляет себя ощутимо для человека, он только в редких, исключительных случаях может представлять значительную опасность для жизни. Так, известны случаи, когда эта патология и вызываемое ею предвозбуждение желудочков становились причиной остановки сердца.
Для больного серьёзную угрозу несёт фибрилляция предсердий, так как при этом проведение на желудочки происходит с частотой один к одному, до 340 сокращений в минуту, в результате чего может развиться фибрилляция желудочков.
Наличие синдрома удаётся выявить по результатам электрокардиографии в 12 отведениях. На фоне синусового ритма, на ЭКГ отмечается наличие дельта-волны, а также укорочение интервала Р-R, и расширение комплекса QRS – в таком случае диагностируется манифестирующая форма патологии.
Чередование наличия и отсутствия дельта-волны на ЭКГ говорит о наличии интермиттирующей формы заболевания.
Если на кардиограмме регистрируется нормальный синусовый ритм и отсутствие иных изменений, диагностирование может основываться на верификации эпизодов атриовентрикулярной реципрокной тахикардии.
Эхокардиография назначается пациентам с синдромом WPW, чтобы исключить вероятность врождённых пороков сердца и аномалий развития.
Кроме того, может назначаться электрофизиологическое исследование (ЭФИ), которое способно определить наличие дополнительного проводящего пути, а также показывает его электрофизиологические характеристики.
Одним из вариантов лечения недуга является применение медикаментозной терапии. Однако, во-первых, она не всегда может помочь таким больным, во вторых, у 50-70% процентов пациентов с WPW, резистентность к профильным препаратам развивается в течение 1-4 лет от начала их приёма.
Наиболее эффективной методикой, которая помогает избавиться от синдрома WPW, является радиочастотная абляция.
Радиочастотная абляция – что это, как работает
РЧА сердца – процедура, которая производится хирургическим способом, и с использованием радиочастотной энергии. В результате её проведения удаётся нормализовать ритм сердцебиения. Такое вмешательство является малоинвазивным, поскольку практически не осуществляется на открытом сердце или с совершением крупных разрезов.
Для её осуществления используется специальный тонкий катетер-проводник – его вводят через кровеносный сосуд, подводя к месту, где локализуется патологический ритм. Через проводник подаётся радиочастотный сигнал, который разрушает участок сердечной структуры, порождающий неправильный ритм.
Впервые такие операции начали производиться в 1986 году, и с того времени методика радиочастотного воздействия на сердечную систему для лечения нарушений ритма широко используется в кардиологии.
Показания и противопоказания к операции
Что касается показаний, которые являются причиной для назначения процедуры РЧА, кроме синдрома WPW, ими являются:
- мерцание-трепетание предсердий;
- желудочковая тахикардия;
- АВ-узловая реципрокная тахикардия.
Существуют случаи, когда проведение процедуры нежелательно для пациента, или вообще невозможно. К противопоказаниям относят:
- хроническую почечную или печёночную недостаточность;
- тяжёлые формы анемии, нарушения свёртываемости крови;
аллергические реакции на контрастные препараты и анестетики; - артериальную гипертонию, которая не поддаётся коррекции;
- наличие инфекционных заболеваний и лихорадки в острой форме;
- эндокардит;
- тяжёлые формы сердечной недостаточности или иных неосновных заболеваний сердца;
- гипокалиемию и интоксикацию гликозидами.
Как происходит подготовка к РЧА
Обычно назначению радиочастотной катетерной абляции предшествует проведение электрофизиологического исследования. Заранее доктор направляет пациента на сдачу некоторых анализов, например, общего анализа крови и коагулограммы.
Для проведения операции достаточно условий амбулатории, то есть больному нет необходимости ложиться в стационар медицинского учреждения.
За 12 часов до начала процедуры пациенту нельзя принимать пищу и жидкость.
Волосяной покров в месте, где будет устанавливаться катетер (надключичная и паховая область) необходимо удалить.
Перед сном рекомендуется сделать очищающую клизму и принять таблетку слабительного препарата.
У доктора необходимо заранее уточнить по поводу особенностей приёма любых медикаментов перед операцией. Антиаритмические препараты необходимо исключить за 3-5 суток до планируемой операции.
Осуществление радиочастотной абляции: техника проведения
РЧА при синдроме WPW, как и при других показаниях, проводится в операционной, оборудованной рентгенотелевизионной системой для наблюдения за состоянием больного непосредственно во время операции. Также в помещении должны находиться ЭФИ-аппарат, электрокардиостимулятор, дефибриллятор, и другие необходимые инструменты.
Пациенту заранее вводятся специальные седативные препараты.
Катетеры внедряются в организм методом чрескожной пункции – через правую или левую бедренную вену, одну из подключичных вен, а также через правую югулярную вену. Кроме того, пункция проводится и через вены предплечья.
В место пункции производится укол анестетика, после чего в сосуд вводится игла необходимой длины – через неё и внедряется проводник. Далее через проводник вносится интродьюсер и катетер-электрод в нужную камеру сердца.
После того, как электроды размещены в соответствующих сердечных камерах, они подключаются к соединительной коробке, которая передаёт сигнал от электродов к специальному записывающему устройству – так проводится процедура ЭФИ. В процессе исследования, пациент может ощущать незначительные боли в груди, усиленное сердцебиение, дискомфорт и кратковременные остановки сердечной деятельности. В этот момент врач, через электроды, полностью контролирует процессы сердцебиения.
На аритмогенные зоны происходит воздействие электродом, который расположен в соответствующей области, после чего повторяют процедуру ЭФИ для проверки эффективности такого воздействия.
Когда РЧА достигла цели, катетеры удаляют, а места пункций перекрывают давящими повязками.
Что происходит после окончания катетерной абляции
Пациента переводят в палату, где он находится под наблюдением доктора в течение всего дня. В первые несколько часов после операции необходимо соблюдать строгий постельный режим и полностью ограничить движения. Лежать разрешено пока только на спине.
Лечащий врач объясняет пациенту требования и правила процесса восстановления после операции. В течение всего реабилитационного периода, который занимает до 2 месяцев, необходимо постоянно наблюдаться у кардиолога, а также исключить тяжёлую физическую активность. Пациенту могут назначаться антиаритмические препараты.
У некоторых прооперированных, например, с диагностированным диабетом, или с нарушением свойств свёртываемости крови, возможно развитие некоторых осложнений вроде кровотечений в месте введения катетера, или нарушения целостности стенок сосудов из-за внедрения инородного тела, однако они встречаются лишь у 1% больных.
РЧА у больных с синдромом WPW: эффективность и прогнозы
По наблюдениям медиков, первичная эффективность процедуры наблюдается примерно у 95% всех прооперированных. Катетерная абляция пучков Кента, локализующихся в боковой стенке левого желудочка, несколько выше, чем тех, что расположены в других местах.
Рецидивы синдрома после РЧА наблюдаются примерно у 5% пациентов, что может быть связано с уменьшением послеоперационных воспалительных изменений и отёка. В таких случаях рекомендовано повторное проведение процедуры.
Летальный исход вероятен всего у 0,2% пациентов.
Если у человека диагностирована множественная форма WPW-синдрома, или дополнительные источники возникновения тахикардии, операция считается более сложной для доктора, который её проводит. Если стандартный метод катетеризации не даёт успешного результата, медик может применить нефлюороскопическое электроанатомическое 3D-картирование и эндоэпикардиальный комбинированный подход.
Отзывы медиков и пациентов о проведении процедуры РЧА при симптоме WPW свидетельствуют о том, что процедура является, во-первых, достаточно эффективной, во-вторых, практически полностью безопасной для оперируемого. Особенное внимание врач должен уделить тем пациентам, у которых диагностирован диабет, нарушения свёртываемости крови, а также больным в возрасте 75 лет и старше – у них существует повышенная вероятность развития осложнений во время или после операции. В целом, лишь у 5% людей после проведения РЧА возникают рецидивы заболевания, с которыми может справиться повторная операция.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Источник

Патология, называемая синдромом Вольфа-Паркинсона-Уайта (WPW), характеризуется наличием добавочного пути для передачи импульса от предсердия по направлению к сердечному желудочку. В результате этого явления скорость импульса повышается, вызывая преждевременное возбуждение желудочка.
Дополнительный путь является аномальным. Он провоцирует аритмии разного вида:
- наджелудочковую тахикардию – 80%;
- предсердную экстрасистолию – 5%.;
- фибрилляцию предсердий – 15%.
На ЭКГ это отображается в форме специфической волны.
Клиническая картина
Патология характеризуется развитием тяжёлых отклонений сердечного ритма, порой представляющих угрозу даже для жизни. Возбуждение к миокарду (его части) желудочков передаётся от предсердий по добавочным аномальным путям, а не привычным путём.
Симптомы
До определённого времени недуг может оставаться бессимптомным. Основным признаком в последующем являются приступы тахикардии. Артериальное давление (АД), как правило, снижается. Иные признаки:
.jpg)
- одышка;
- ощущение сильного сердцебиения (либо замирания сердца);
- нарушение сердечного ритма;
- частые головокружения;
- гипотензия;
- боли в груди, ощущение дискомфорта;
- панические реакции;
- обмороки.
Усугубляют аномалии стрессы, алкогольные интоксикации. Порой наступает внезапная смерть.
В зависимости от симптомов патология может протекать:
- бессимптомно – примерно у 35% заболевших;
- в лёгкой форме с непродолжительными, самостоятельно проходящими через 15–25 минут проявлениями тахикардии;
- в средней степени тяжести, с проявлениями тахикардии до 3 часов, требующими применения противоаритмических средств;
- тяжело – с приступами, превышающими 3 часа, с серьёзными отклонениями от ритма, риском летального исхода, необходимостью хирургического вмешательства.
Приступы аритмии длятся от нескольких секунд до 3-5 часов.
Особенности показаний на кардиограмме
На ЭКГ проявляется деполяризация, называемая дельта-волной, указывающая на предвозбуждение области желудочков.
Интервалы на кардиограмме изменяются. Р-Q укорачивается, комплекс QRS деформируется, расширяется.
Возбуждение нетипичного характера вызывает патологию процессов деполяризации, что расшифровывается на ЭКГ. Фиксируется отрицательный Т-зубец, сниженный сегмент ST.
Методы диагностики
Клинико-инструментальное диагностирование реализуется в комплексном ключе:
.jpeg)
- ЭКГ-мониторирование;
- ЭхоКГ;
- ЭФИ для контроля числа и локализации аномальных путей;
- ЭКГ по методике Холтера;
- ЧПЭКС;
- исследование импульсов сердца (УЗИ).
Исследования проводятся комплексно по рекомендуемым врачом параметрам.
Патология у людей разных возрастов
Недугу подвержены и взрослые, и дети. Синдром WPW отмечается у мужчин значительно чаще (в 70%), чем у женщин. Наблюдается реже у взрослых старшего возраста, чем в ранний период до 20 лет.
Особенности патологии у детей
У новорождённых болезнь часто начинается внезапно. Грудной ребёнок при возникновении тахикардии нередко капризничает, отказывается от кормлений. Мальчики, как и взрослые мужчины, болеют в 1,5 раза чаще, чем девочки.
.jpg)
Дети часто подвергаются обморокам. У них наблюдается слабость, потливость. После ранних проявлений заболевание может затихнуть, рецидивируя в подростковом периоде.
Ребенку с выявленным синдромом не рекомендуется заниматься тяжёлыми видами спорта, переносить чрезмерные нагрузки.
Если до 20 лет приступов у детей не наблюдалось, крайне мала вероятность возникновения синдрома ВПВ в дальнейшем.
При беременности
Ранее не проявляющаяся патология нередко заявляет о себе изменениями ритма сердца в период беременности. При возникновении соответствующих отклонений обращение к кардиологу должно быть незамедлительным.
Кроме того, беременность противопоказана при диагностированном синдроме ВПВ на фоне постоянной тахикардии. Нарушения ритма в любой момент могут стать опасными. Болезнь сердца провоцирует недостаточное кровообращение у плода.
Причины синдрома
Основной причиной считается нарушение формирования сердца в эмбриональный период. Во многом диагноз определяется генетической предрасположенностью.
Маршрут передачи возбуждения в системе сердца нарушается. Он минует предсердно-желудочковый отдел, пролегая от предсердия прямо к желудочку, соединяясь пучком Кента. Поэтому передача возбуждения осуществляется быстрее.
.jpg)
Дополнительные пути на раннем этапе развития существуют у каждого эмбриона, со временем исчезая. При возникновении же патологий развития этот процесс нарушается.
Дополнительные атриовентрикулярные соединения имеют врождённый характер, однако проявиться в первый раз болезнь способна в любое время. Синдром ВПВ нередко диагностируется в сочетании с пороком сердца, дефектами его перегородок, наследственной кардиомиопатией – заболеванием миокарда.
Классификация разновидностей патологии
Различаются синдром и феномен WPW. Чтобы понять, что это такое, следует изучить показания кардиограммы.
Синдром
ЭКГ-признаки продвижения импульса по аномальным соединениям, сопровождающегося предвозбуждением сердечного желудочка с симптомами тахикардии.
Феномен
ЭКГ-признаки без проявления тахикардии. Такие пациенты не имеют никаких жалоб, синдром определяется лишь по результатам кардиограммы, диагностируется случайно в 20-40% случаев.
К феномену ВПВ надо отнестись также серьёзно, ведь его способны усугубить стрессовые ситуации, курение, существенные физические перегрузки. Внезапное наступление смерти при феномене ВПВ имеет место в 0,3% случаев.
Клинические формы
Среди форм заболевания:
- Скрытая. Носит неявный характер. При ней не выявляются электрокардиографические признаки. Тахикардия (атриовентрикулярная) появляется в скрытый период лишь эпизодически.
- Интермиттирующая. Предвозбуждение желудочков преходящее, характеристика ритма синусовая, тахикардия атриовентрикулярная верифицированная. Эпизодические отклонения длятся долгое время с перерывами. Преходящий синдром сложней диагностируется, ведь в перерывах ЭКГ не показывает отклонений.
- Манифестирующая. Постоянно проявляется Дельта-волна, ритм проявляется синусовый, реципрокная атриовентрикулярная тахикардия отмечается эпизодически. Наблюдаются характерные изменения в показаниях ЭКГ.
Лечение
Без приступов повторяющейся аритмии лечение не назначается. При их возникновении следует обратиться в кардиологии к аритмологу. Он определяет значимость приступов и назначает лечение.
Варианты терапии:
- антиаритмическая;
- катетерная РЧА (радиочастотная абляция) с целью обструкции (разрушения) патологического проводящего пути;
- электрокардиостимуляция чреспищеводная с использованием электродов и специальной аппаратуры.
Применяется массаж (5-10 минутный) каротидного синуса, назначаются АТФ внутривенно, использование препаратов, являющихся антиаритмическими:
- Аймалина;
- Кордарона;
- Верапамила;
- Амиодарона;
- Пропафенона.
Тахикардия устраняется также посредством вагусных проб. Они обеспечивают активизацию блуждающего нерва, тем самым замедляя и восстанавливая сердечный ритм.
Виды вагусных проб:
- массаж отдела каротидного синуса;
- пробы Вальсальвы и Мюллера;
- умывание водой низкой температуры при задержках дыхания.
Метод электрокардиостимуляции чреспищеводной предполагает для регуляции сердечного ритма введение электрода в пищевод, который расположен близко к правому предсердию. Введённый электрод подавляет действие патологических путей, восстанавливает ритм сердца.
Эффективность метода — 95%. Однако возможна опасность фибрилляции. В таком случае понадобится дефибриллятор.
Необходимость операции
Такой радикальный способ борьбы с патологией показан:
- при повторяющихся приступах тахикардии;
- если были умершие из-за такого диагноза родственники;
- при приступах затяжного характера, плохо реагирующих на медикаментозное лечение;
- при наличии профессий, требующих особого внимания.
Операция предусматривает тщательное предварительное обследование. Патологические очаги должны быть определены точно. При подготовке к операции следует отменить антиаритмические средства за 2-3 суток. Вечером перед планируемой процедурой нужно очистить кишечник. Перед операцией не принимать пищу 12 часов.
Примерный ход операций:
- введение катетера (с использованием анестезии местного характера) через артерию бедра в сердце до нужного участка;
- абляция (прижигание) с помощью радиоизлучения либо замораживания пучка Кента патологических участков;
- выведение катетера;
- восстановление ритма сердца.
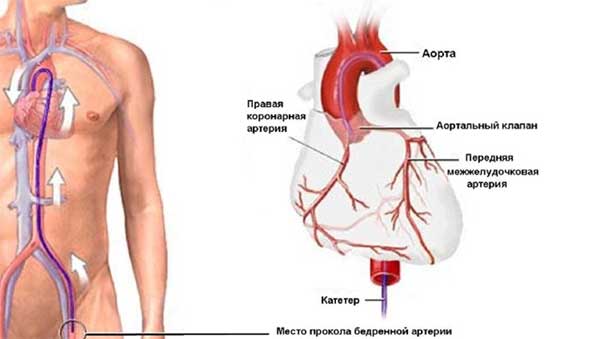
Радиочастотную абляцию назначают при существенном влиянии тахикардии на кровообращение.
Случаются осложнения:
- тромбоз сердца, глубоких вен;
- гематома в области прокола;
- спазм коронарных сосудов;
- травмы сосудов, клапанов, зон миокарда.
Не менее суток после операции следует сохранять постельный режим.
Противопоказания к осуществлению операционного вмешательства:
- сердечная недостаточность тяжёлого характера;
- склонность к тромбообразованию;
- недавно перенесённый инфаркт миокарда;
- тромбофлебит;
- нестабильная стенокардия.
Рецидивы возможны в 5% случаев. Осложнения наблюдаются лишь в 1% случаев.
Противопоказания к работе и занятиям спортом
.jpg)
Спортсмены с ВПВ допускаются к любым тренировкам при отсутствии структурных отклонений в сердце, что подтверждается результатами УЗИ.
Не рекомендуются лишь особо сложные занятия спортом: глубоководные погружения, прыжки с парашюта. Жизнь должна протекать в обычном ритме.
Противопоказания к работе незначительны. Исключать следует лишь экстрим.
Лица с подтверждённым синдромом ВПВ освобождаются от службы в армии.
Прогноз
Он благоприятен при бессимптомном протекании синдрома. Наблюдение рекомендуется лишь лицам с отягощённым семейным анамнезом. 95% заболевших людей полностью восстанавливают здоровье.
Основная опасность патологии заключается в том, что при кажущемся благополучии приступ тахикардии способен возникнуть в любое время.
Людям с синдромом WPW в дальнейшем рекомендована антиаритмическая терапия в регулярном режиме. Профилактика нужна по профессиональным показаниям лётчикам, спортсменам, представителям иных специфических профессий. Она заключается в проведении противоаритмической терапии, направленной на предотвращение рецидива.
Чем раньше поставлен диагноз и назначена эффективная терапия, тем ниже опасность аритмии и внезапной смерти.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
