Синдром впв и занятия физкультурой
КРОВООБРАЩЕНИЕ И
ФИЗИЧЕСКАЯ РАБОТОСПОСОБНОСТЬ У СПОРТСМЕНОВ С
СИНДРОМОМ ВОЛЬФ-ПАРКИНСОН-УАЙТ’А
В.Л.Карпман, С.В.Степанова,
кафедра спортивной медицины
Синдром
Вольф-Паркинсон-Уайт’а (WPW), который обозначается
еще как аберрантная антриовентрикулярная
проводимость, или ненормальная
антриовентикулярная проводимость, как синдром
пучка Кента или синдром раннего возбуждения
(pre-excitation), и пр, описан в 1930 г. Wolf, Parkinson и White этот
синдром в большинстве случаев выявляется
случайно при электрокардиографических
обследованиях.
Как известно,
при WPW-синдроме наблюдается укорочение интервала
P-Q (менее 0,12 сек.), уширение (более 0,10 сек)
комплекса QRS, изменение зубца Т и сегмента S-T как
при блокаде ножки пучка Гиса и деформация
начальной части желудочкового комплекса,
которое М.Segers (1948) назвал «дельта» волной.
Синдром WPW
может наблюдаться у молодых людей без видимых
указаний на поражение сердца, чаще у мужчин (Wolf,
1954; L.N. Katz и Pick,1956; Л.И. Фогельсон, 1957; Е.Zepeschkin, 1957).
Эти люди, однако, нередко страдают приступами
пароксизмальной тахикардии (Wolf a White, 1948; Л.И.
Фогельсон, 1957; R. Zuckermann, 1959; E. Kucher, 1960).
Впервые
указания о синдроме WPW у спортсменов появились в
монографии С.П. Летунова, 1950, который наблюдал
описанный электрокардиографический синдром у 6
спортсменов. В настоящее время установлено, что
синдром WPW встречается у одного из 300-400 человек,
подвергшихся электрографическуму обследованию
(A. Wenerando, C. Piovano, 1968). Среди здоровых, не
занимающихся спортом лиц синдром WPW встречается
от 0,046 до 0,21 случаев (L.N. Kutz и Pick, 1956; E. Lepeschkin, 1957; Hiss et
Lamb, 1962 и др.). У спортсменов же по данным различных
авторов, частота синдрома WPW колеблется от 0,08 до
0,86 l случаев (Л.A. Бутчеко, 1959; H. Reindell c cоавт., 1960; В.Н.
Колюнов, 1963; А.Г.Дембо с сотр., 1965; Л.В.Колесникова,
1966; Д.Г.Абрамович, 1967; В.Г.Анкина, 1967; В.М.Яковлев,
А.Н.Богатырев, 1968; Н.Д.Граевская, 1975; Рахсиев А.И.,
1983; Huston T. et al.,1985; Степанова С.В., 1970, 1972, 1974; А.Ф., С.В.
Степанова, 1983; А.Г. Дембо, Э.В. Земцовский, 1989; Э.В.
Земцовский, 1995 и др.
Из
представленных литературных данных видно, что
частота синдрома WPW у спортсменов значительно
выше, нежели у лиц не занимающихся спортом.
Клиническая оценка синдрома WPW у спортсменов
вызывает большие трудности. Дело в том, что
имеющиеся по этому вопросу немногочисленные
литературные данные противоречивы.
Большинством
авторов этот электрокардиографический синдром
рассматривается как вариант нормы. Так, В.А.
Тишлер (1959) , Doneff и Sheid (1959) отрицают роль занятий и
спортом в его возникновении и полагают, что он не
указывает на заболевание сердца. По данным Wolf (1954)
, синдром WPW встречается как у здоровых людей, так
и у атлетов, ведущих интенсивную тренировку. При
этом у здоровых людей, имеющих синдром WPW, по
сравнению с лицами, электрокардиограмма которых
не изменена, не отмечается никаких изменений в
гемодинамике (Pattani, 1947,1948). Это в какой-то мере
может подтверждаться наблюдениями H. Curtler, K.
Gottschalk, R.Lickler (1966), A. Venerando и Piovano (1968), С.В. Степанова
(1970, 1972, 1974), А.Ф. Синяков, С.В. Степанова (1983).
С.П.Летунов (1950)
описал возникновение синдрома WPW у спортсмена
при ухудшении состояния здоровья в связи с
перенапряжением. Л.А.Бутченко и М.Л.Проэктор (1964)
указывают, что в большинстве случаев у
спортсменов с синдромом WPW не отмечается роста
спортивных достижений. А.Г.Дембо, Э.В.Земцовский
(1989), Э.В.Земцовский (1995) приводят пример
возникновения феномена WPW у спортсмена при
чрезмерных физических нагрузках.
Таким образом
прогностическое значение синдрома WPW у
спортсменов в настоящее время нельзя считать до
конца выясненным. Изучение этого вопроса
является актуальным и требует дальнейшего
углубленного исследования.
Нами было
обследовано 7 высококвалифицированных
спортсменов с синдромом WPW. Тщательно собранный
анамнез у этих спортсменов дает основание
считать, что ни один из них не страдал приступами
пароксизмальной тахикардии.
В работе были
использованы следующие методы исследования:
электрокардиография, поликардиография,
телерентгенография, исследовался сердечный
выброс, изучалась физическая работоспособность.
Средняя
величина объема сердца у обследованных нами
спортсменов составила 795± 30 см3 при диапазоне
колебаний от 615 до 917 см3. Величина относительного
объема сердца колебалась от 36 до 54 единиц,
составляя в среднем 45 ± 3 ед.
Анализ
индивидуальных величин объема сердца показал,
что у трех спортсменов с синдромом WPW величина
относительного объема сердца по сравнению с
должной оказалась уменьшенной. Это уменьшение
обращает на себя внимание потому, что эти
спортсмены тренировались на выносливость и у них
ожидалась физиологическая дилятация сердца.
Изменение
фазовой структуры сердечного сокращения у
спортсменов с синдромом WPW в покое, при
проведении ортостатической пробы и при
физической нагрузке не отличались от изменений,
наблюдаемых у здоровых, высококвалифицированных
спортсменов.
В покое
средняя величина минутного объема
кровообращения у спортсменов с синдромом WPW была
равна 4,44 ± 0,2 л/мин при диапазоне колебаний от 4,32
до 4,64 л/мин. Ударный объем кровообращения
колебался от 45 до 83 мл, составляя в среднем 62 ± 9,9
мл.
При выполнении
испытуемыми мышечной работы минутный объем
кровообращения увеличивался в среднем до 20,8
л/мин и колебался от 16,49 до 24,2 л/мин.
Как в покое,
так и в процессе мышечной работы величины
ударного и минутного объема кровообращения
практически не отличались от таковых у здоровых
спортсменов.
Средняя
физическая работоспособность у спортсменов с
синдромом WPW, определяемая по тесту PWC 170, была
равна 1175 ± 103 кгм/мин, при диапазоне колебаний от
929 до 1565 кгм/мин, т.е. была сравнительно небольшой.
Максимальное потребление кислорода было также
довольно небольшим. Оно колебалось от 2,97 до 4,62
л/мин, составляя в среднем 3,47 ± 0,3 л/мин.
В большей
части наших наблюдений нарушений кардио- и
гемодинамики у спортсменов с синдромом WPW не
наблюдалось. Однако, наряду с этим, имелись
случаи со сниженной физической
работоспособностью, уменьшенным объемом сердца,
относительно недостаточной реакцией на
физическую нагрузку. Эти случаи мы считаем
целесообразным подвергнуть специальному
врачебно-педагогическому анализу, поскольку
возникновение WPW — синдрома здесь может, в
соответствии с представлениями С.П.Летунова (1950),
А.Г.Дембо, Э.В.Земцовского (1989), Э.В.Земцовского
(1995), явиться результатом нерациональной
тренировки.
Учитывая, что
при WPW — синдроме имеется склонность к развитию
приступов пароксизмальной тахикардии, со всеми
вытекающими отсюда последствиями, мы считаем
нецелесообразным продолжать занятия большим
спортом лицам, у которых синдром WPW сочетается с
какими-либо другими гемодинамическими
отклонениями и сниженной физической
работоспособностью.
Особенно
категоричной должна быть позиция врача, когда
синдром WPW возникает у спортсмена в процессе
тренировки или же когда обнаруживается
отрицательная динамика ЭКГ-признаков этого
синдрома.
Таким образом,
при наличии у спортсменов синдрома WPW необходимо
углубленное клинико-физиологическое
обследование. Если при этом не выявляется
отклонений со стороны сердечно-сосудистой
системы, то синдром WPW, как таковой, не является
причиной для запрещения занятий спортом. Во всех
остальных случаях спортивная деятельность
является нецелесообразной.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 23 апреля 2020;
проверки требует 1 правка.
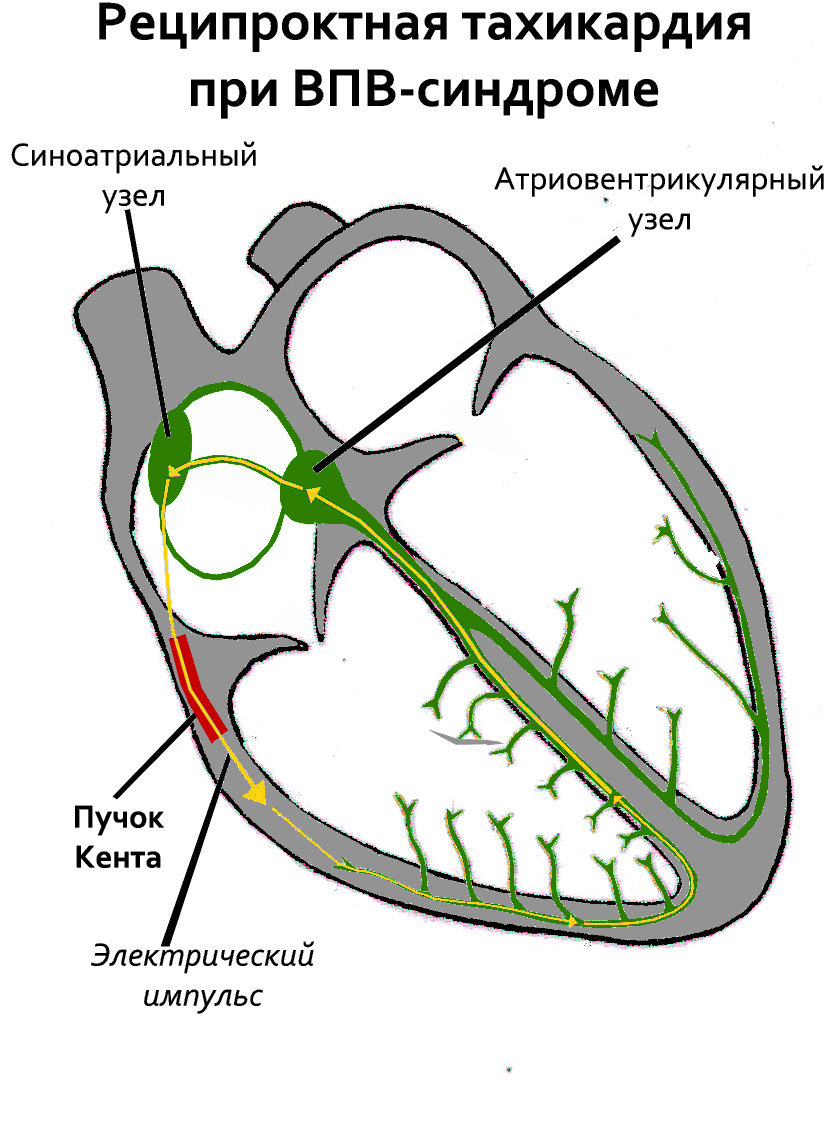
Синдром Вольфа-Паркинсона-Уайта (WPW-синдром) — врождённая аномалия строения сердца. Впервые описана в 1930 году Луисом Вольфом, Джоном Паркинсоном и Полом Дадли Уайтом, а в 1940 году термин «синдром Вольфа-Паркинсона-Уайта» был введён в употребление для обозначения случая наличия у пациента как асистолии, так и пароксизмов тахикардии[3].
Общие сведения[править | править код]
Синдром Вольфа-Паркинсона-Уайта — наиболее частый синдром преждевременного возбуждения желудочков (его наблюдают у 0,1 — 0,3 % населения в общей популяции [4][5]), возникающий при наличии дополнительного пучка Кента. Большинство людей при этом не имеют признаков заболевания сердца. У мужчин синдром обнаруживают чаще, чем у женщин.
Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков.[источник не указан 2283 дня] Этот пучок играет важную роль в патогенезе синдрома WPW. Более быстрое распространение импульса через этот дополнительный проводящий путь приводит к:
- 1) укорочению интервала P — R (P — Q);
- 2) более раннему возбуждению части желудочков — возникает волна.
Биохимической подоплёкой синдрома является мутации в CBS домене γ2 субъединицы АМФ-активируемой протеинкиназы (AMPK, AMP-activated protein kinase). Консервативный (от прокариотов до человека ) CBS-домен (~ 60 аминокислот) является участком аллостерической регуляции со стороны AMP/ATP.[6]
Этиология[править | править код]
Несмотря на большой прогресс в изучении болезни, молекулярные и генетические основы, ответственные за синдром у большинства пациентов, остаются неизвестными. На март 2020 года известно лишь о нескольких генах, нарушения в которых приводит к синдрому Вольфа — Паркинсона — Уайта[7].
Клиническая картина[править | править код]
У части больных может не выявляться клинических проявлений. Основное проявление синдрома Вольфа — Паркинсона — Уайта — аритмии. Более чем в 50 % случаев возникают пароксизмальные тахиаритмии: наджелудочковые реципрокные, фибрилляция предсердий, трепетание предсердий. Довольно часто синдром возникает при заболеваниях сердца — аномалии Эбштайна, гипертрофической кардиомиопатии, пролапсе митрального клапана.
Диагностика[править | править код]
Синдром WPW может протекать скрыто (скрытый синдром обычно диагностируют с помощью электрофизиологического исследования). Это связано с неспособностью дополнительных проводящих путей проводить импульсы в антеградном направлении. На ЭКГ во время синусового ритма признаков преждевременного возбуждения желудочков нет. Скрытый синдром WPW проявляется тахиаритмией, его выявление возможно при электростимуляции желудочков.
Явный синдром имеет ряд типичных ЭКГ-признаков:
- Короткий интервал P — R (P — Q) — менее 0,12 с.
- Волна Δ. Её появление связано со «сливным» сокращением желудочков (возбуждение желудочков сначала через дополнительный проводящий путь, а затем через AB-соединение). При быстром проведении через AB-соединение волна Δ имеет больший размер. При наличии AB-блокады желудочковый комплекс полностью состоит из волны Δ, так как возбуждение на желудочки передается только через дополнительный путь.
- Расширение комплекса QRS более 0,1 с за счет волны Δ.
- Тахиаритмии: ортодромная и антидромная наджелудочковые тахикардии, фибрилляция и трепетание предсердий. Тахиаритмии возникают обычно после наджелудочковой экстрасистолы.
Иногда на ЭКГ фиксируется переходящий синдром WPW. Это говорит о том, что попеременно функционируют оба пути проведения импульса — нормальный (АВ-путь) и дополнительный (пучок Кента). В таком случае видны то нормальные комплексы, то деформированные.
Лечение[править | править код]
Профилактика и лечение пароксизмов тахиаритмии
- Для предупреждения приступов тахикардии при синдроме WPW можно использовать соталол, дизопирамид. Следует помнить, что ряд антиаритмических лекарственных средств может увеличивать рефрактерный период AB-соединения и улучшать проведение импульсов через дополнительные проводящие пути (блокаторы медленных кальциевых каналов, β-адреноблокаторы, сердечные гликозиды), в связи с чем их применение при синдроме WPW противопоказано.
- При возникновении на фоне синдрома фибрилляции предсердий необходимо срочно провести электрическую дефибрилляцию. В последующем рекомендуют провести деструкцию (радиочастотную катетерную аблацию) дополнительных проводящих путей.
Показания для хирургического лечения синдрома Вольфа-Паркинсона-Уайта
- Наличие частых приступов фибрилляции предсердий.
- Приступы тахиаритмии с гемодинамическими нарушениями (коллапс).
- Сохранение приступов тахиаритмии при проведении антиаритмической терапии.
- Ситуации, когда длительная лекарственная терапия нежелательна (молодой возраст, планируемая беременность).
Внутрисердечная радиочастотная абляция — самый эффективный (в 98 % случаев) радикальный способ лечения синдрома WPW. Однако несколько исследований говорят о том, что несмотря на применение этого способа лечения, риск фибрилляции предсердий остаётся высоким по сравнению с населением в целом[7].
Течение и прогноз[править | править код]
Достоверность этого раздела статьи поставлена под сомнение. Необходимо проверить точность фактов, изложенных в этом разделе. |
Синдром WPW может быть обнаружен в любом возрасте, даже у новорожденных. Любое способствующее заболевание сердца, протекающее с нарушением АВ-проводимости, может способствовать его проявлению. Постоянный синдром WPW, особенно с приступами аритмии, нарушает внутрисердечную гемодинамику, что ведет к расширению камер сердца и снижению сократительной способности миокарда.
Течение заболевания зависит от наличия, частоты и длительности существования тахиаритмий. Внезапная сердечная смерть при синдроме WPW наступает обычно вследствие фатальных аритмий (фибрилляция предсердий, трепетание предсердий, желудочковая тахикардия, фибрилляция желудочков).
Смертность[править | править код]
Внезапная сердечная смерть от синдрома Вольфа — Паркинсона — Уайта наступает примерно у 0.25 — 0.39 % больных ежегодно[7].
Примечания[править | править код]
Ссылки[править | править код]
- К 70-летию открытия синдрома Вольфа-Паркинсона-Уайта
Источник
входящими в миокард правого
желудочка.
Выделяют несколько клинических
форм синдрома WPW:
а) манифестирующую – с постоянным
наличием дельта-волны, синусовым
ритмом и эпизодами атриовентрикулярной
реципрокной тахикардии.
б) интермиттирующую – с преходящим
предвозбуждением желудочков, синусовым
ритмом и верифицированной атриовентрикулярной
реципрокной тахикардией.
в) скрытую – с ретроградным
проведением по дополнительному
атриовентрикулярному соединению. Электрокардиографические
признаки синдрома WPW не выявляются, имеются
эпизоды атриовентрикулярной реципрокной
тахикардии.
Прогноз и
профилактика синдрома WPW
У пациентов с бессимптомным
течением синдрома WPW прогноз благоприятный.
Лечение и наблюдение требуется только
лицам, имеющим отягощенный семейный анамнез
в отношении внезапной смерти и профессиональные
показания (спортсменам, летчикам и др.).
При наличии жалоб или жизнеугрожающих
аритмий необходимо проведение полного
комплекса диагностического обследования
для выбора оптимального метода лечения.
Пациенты с синдромом WPW (в том
числе, перенесшие РЧА) нуждаются в
наблюдении кардиолога-аритмолога и кардиохирурга.
Профилактика синдрома WPW носит вторичный
характер и заключается в проведении
противоаритмической терапии для предотвращения
повторных эпизодов аритмий.
II. Способы лечения
синдрома WPW
Выбор способа лечения пациента
осуществляется специалистом с учетом
клинической картины заболевания,
данных инструментально-диагностических
исследований и рекомендаций Всероссийского
научного общества аритмологов, Всероссийского
научного общества кардиологов.
Самостоятельный прием препаратов,
самолечение различными методами является
крайне не желательным и не безопасным,
так как может быть жизнеугрожающим с
учетом неизвестного характера, механизма
и причин тахикардий.
Существует несколько способов
лечения синдрома WPW:
1. Антиаритмическая терапия — при постоянном
приеме медикаментозных препаратов.
Важно! Недопустим прием Са-блокаторов
и препаратов наперстянки.
2. Электрофизиологические методы:
кардиоверсия/дефибрилляция (синхронизированная
с ЭКГ наружная дефибрилляция);
катетерная абляция дополнительного
пути проведения.
Основной способ лечения описываемого
синдрома заключается в применении радиочастотной
абляции пучка Кента (дополнительного
проводящего пути). Этот метод основан
на высокочастотном воздействии на мышечные
клетки, составляющие дополнительный
путь. При этом хирургическое вмешательство
проводится без вскрытия грудной клетки,
а доступ к пучку Кента осуществляется
через крупную вену или артерию.
Все прочие методы лечения данного
синдрома являются вспомогательными и
используются только в том случае,
если абляция по каким-либо причинам
невозможна.
При отсутствии пароксизмальных аритмий
лечение описываемого синдрома не требуется.
Больному следует избегать их провоцирующих
влияний (например, воздействие алкоголя).
При наличии приступов аритмий
проводят лечение такими препаратами,
как верапамил.
В случае сочетания у пациента описываемого
синдрома с мерцанием предсердий, препарат
дигоксин противопоказан. При частых приступах
или в случае, когда приступы связаны с
тяжелой симптоматикой, то периоды вне
приступов следует использовать для проведения
профилактического лечения с помощью
подобранного врачом индивидуально для
данного больного противоаритмического
средства.
В случае частых, плохо переносимых
пациентом приступах, а также при при неэффективности
медикаментозной профилактики применяется
операция, заключающаяся в рассечении
дополнительного проводящего пути. Такие
операции проводят в специализированных
кардиологических центрах.
Достаточно радикальным и эффективным
методом лечения является катетерная
абляция («прижигание») дополнительного
пути проведения. Операция, в среднем,
выполняется в течение 55 минут, и через
сутки пациент может быть выписан из стационара.
Для предупреждения приступов тахикардии при
синдроме WPW можно использовать амиодарон, соталол,
дизопирамид. Следует помнить, что ряд антиаритмических
лекарственных средств может увеличивать
рефрактерный период AB-соединения и улучшать
проведение импульсов через дополнительные
проводящие пути (блокаторы медленных
кальциевых каналов, β-адреноблокаторы,
сердечные гликозиды), в связи с чем их
применение при синдроме WPW противопоказано.
При возникновении на фоне синдрома WPW пароксизмальной
наджелудочковой тахикардии применяется
аденозинфосфат внутривенно струйно.
При возникновении на фоне синдрома фибрилляции
предсердий необходимо срочно провестиэлектрическую
дефибрилляцию. В последующем рекомендуют
провести деструкцию дополнительных проводящих
путей.
Показанием для
хирургического лечения синдрома Вольфа-Паркинсона-Уайта
являются: наличие частых приступов фибрилляции
предсердий, приступы тахиаритмии с гемодинамическими
нарушениями, сохранение приступов тахиаритмии
при проведении антиаритмической терапии,
ситуации, когда длительная лекарственная
терапия нежелательна (молодой возраст,
планируемая беременность).
Внутрисердечная радиочастотная абляция —
самый эффективный (в 98 % случаев) радикальный
способ лечения синдрома WPW. Радиочастотная
абляция – это наиболее действенный и
радикальный метод оперативного лечения
нарушений сердечного ритма, позволяющий
в 80-90 % случаев исключить в дальнейшем
возвращение опасных для жизни тахиаритмий.
При использовании метода радиочастотной
абляции не требуется операции на открытом
сердце: воздействие на проблемные участки
проводящих структур сердца осуществляется
через катетер. Данный метод относится
к малоинвазивным оперативным вмешательствам
и имеет несколько разновидностей, каждая
из которых отличается принципом действия
катетера. Радиочастотная абляция проводится
с помощью тонкого гибкого катетера –
проводника, который вводится через кровеносный
сосуд и подводится к источнику неправильного
патологического ритма в полости сердца.
Далее по этому проводнику подается радиочастотный
импульс, который разрушает участок ткани
сердечной мышцы, отвечающий за неправильный
ритм.
III. Лечебная физкультура при заболеваниях
сердечно-сосудистой системы
Сердце обеспечивает продвижение
крови по сосудам. Однако только силы
сокращения левого желудочка для
этого достаточно, и в процессе кровообращения
большая роль принадлежит внесердечным
(экстракардиальным) факторам. В яремных
и подвздошных венах имеет место отрицательное
давление (ниже атмосферного), и кровь
по направлению к сердцу движется за счет
присасывающей силы грудной полости во
время вдоха.
Увеличение объема грудной полости
при вдохе создает внутри полости
большее отрицательное давление,
чем в полых венах, и это способствует
продвижению крови к сердцу. Кровоток
в венах брюшной полости обеспечивает
другой важный экстракардиальный фактор
— прессорная функция диафрагмы. При сокращении
во время вдоха она уплощается и опускается,
увеличивая грудную и одновременно уменьшая
брюшную полости; при этом повышается
внутрибрюшное давление, что обеспечивает
продвижение крови к сердцу. При выдохе
диафрагма расслабляется и поднимается,
соответственно увеличивается объем брюшной
полости, давление в ней падает, и кровь
из нижних конечностей перемещается в
нижнюю полую вену.
При выполнении пассивных и активных
упражнений мышцы сдавливают вены,
и клапаны вен перемещают кровь по направлению
к сердцу. Этот механизм кровотока в венах
называют «мышечный насос».
При выполнении физических упражнений
учащается пульс, повышается АД, увеличивается
количество циркулирующей крови
и число функционирующих капилляров
в скелетных мышцах и в миокарде.
Занятия лечебной гимнастикой при
заболеваниях сердечно-сосудистой
системы, максимально активизируя действие
экстракардиальных факторов кровообращения,
способствуют нормализации нарушенных
функций.
ЛФК широко используется при заболеваниях
системы кровообращения в остром
периоде при выздоровлении и
реальнейшем как фактор поддерживающей
терапии.
Противопоказания:
острая фаза ревматизма, эндо- и
миокардита;
тяжелые нарушения ритма и проводящей
системы сердца;
острая сердечная недостаточность
(пульс более 104-108 уд./мин, выраженная
одышка, отек легких);
недостаточность кровообращения
III стадии.
ЛФК при ишемической болезни сердца
Ишемическая болезнь сердца — распространенное
заболевание, которое проявляется
стенокардией — болями в области
сердца, за грудиной, в левой руке,
под левой лопаткой. Боли возникают
в результате спазма сосудов и ишемии
миокарда. Провоцируют приступы болей
отрицательные эмоции, курение, злоупотребление
алкоголем, физическое и психическое перенапряжение.
Задачи ЛФК:
способствовать регулированию
координированной деятельности всех звеньев
кровообращения и развитию резервных
возможностей сердечно-сосудистой системы;
улучшить коронарное и периферическое
кровообращение, улучшить эмоциональное
состояние, повысить и поддержать физическую
работоспособность;
вторичные профилактики ИБС.
Противопоказания :
частые приступы стенокардии,
острые нарушения коронарного
кровообращения,
сердечная недостаточность выше I
стадии,
аневризма сердца,
устойчивые нарушения ритма
сердца.
Формы ЛФК: лечебная гимнастика, дозированная
ходьба, физические упражнения в воде
и плавание, массаж; использование естественных
факторов природы.
ЛФК показана в период между приступами
стенокардии:
при легких приступах (на 2—3-й день),
при тяжелых приступах (на 6-8-й день),
у пожилых людей (после приступа
средней тяжести через 3-4 дня).
Методика занятий аналогична применяемой
у перенесших инфаркт миокарда.
ЛФК при артериальной гипертонии
Артериальная гипертония (АГ) —
распространенное заболевание, характеризующееся
повышением АД.
Объединенный национальный комитет
США по профилактике, выявлению,
оценке и лечению гипертонии у больных
18 лет и старше предлагает следующую классификацию
этого заболевания.
Всемирной организацией здравоохранения
принята следующая классификация
АГ:
I стадия — повышение АД без вовлечения
органов-мишеней;
II стадия — повышение АД с вовлечением
органов-мишеней (сердце, глазное дно,
почки);
III стадия — повышение АД с поражением
органов-мишеней (инсульт, инфаркт, почечная
недостаточность, сердечная недостаточность).
Задачи ЛФК: способствовать снижению
АД и предотвращению кризов, улучшить
общее состояние больного.
Противопоказания к назначению ЛФК:
гипертонический криз;
повышение систолического давления более
180 мм рт. ст. и диастолического —
более 110 мм рт. ст.;
сердечная недостаточность II степени
и выше.
Ф о р м ы ЛФК: лечебная
гимнастика, дозированная ходьба, тренажеры
общего действия, физические упражнения
в бассейне и лечебное плавание, массаж.
В период криза назначают постельный
режим и не применяют ЛФК. Лечебную
гимнастику назначают после снижения
давления и исчезновения жалоб,
имеющих место при кризе.
В первые дни проводят занятия индивидуальна,
а при улучшении — через 5-6
дней в группе. Используют общеукрепляющие,
дыхательные упражнения, упражнения
на равновесие, на координацию, упражнения
с предметами, на снарядах. Повороты;
наклоны головы, туловища выполняют с
осторожностью.
В период вне криза больные должны
заниматься так же, как и больные
ишемической болезнью сердца, мощность
нагрузки — 55-85 % от максимальной, которую
в состоянии выполнить больной.
ЛФК при хронической сердечной недостаточности
кровообращения
Недостаточность кровообращения —
не конкретное заболевание, а симптомокомплекс,
возникающий при пороках клапанов
сердца, поражениях миокарда, аритмиях.
При сердечной недостаточности
кровообращения уменьшаются ударный
и минутный объемы сердца, учащается пульс,
снижается артериальное и повышается
венозное давление, замедляется кровоток,
появляются отеки, синюшность, одышка.
Различают три стадии хронической
сердечной недостаточности.
При I стадии в покое и при обычных
трудовых и бытовых нагрузках отсутствуют
признаки нарушений кровообращения. При
повышенных нагрузках возникает одышка,
учащается пульс и появляется ощущение
утомления, иногда к вечеру появляются
отеки на ногах.
ЛФК в первой половине курса лечения
направлена на стимуляцию внесердечных
факторов кровообращения. Во второй половине
нагрузки постепенно возрастают с 50% пороговой
мощности до 75-80% в целях тренировки сердечной
мышцы. Плотность занятия увеличивают
с 40-50 до 60— 70 %. Применяют все исходные
положения, упражнения с предметами, снарядами,
на снарядах. Включают упражнения для
развития силы, малоподвижные игры, ходьбу.
Продолжительность занятия — 25-30 мин.
Для II стадии характерны признаки недостаточности
в покое.
При II а стадии увеличивается печень,
выявляются застойные явления в легких,
умеренные отеки на ногах. При недостаточности
кровообращения Па стадии-лечебная гимнастика
повышает действие медикаментов. Применяют
общеукрепляющие упражнения в чередовании
со статическими дыхательными, в медленном
темпе, в начале курса лечения — в положении
лежа, в дальнейшем — сидя и стоя, в среднем
темпе, с уменьшением дыхательных упражнений
на палатном режиме добавляют ходьбу.
Продолжительность занятия — 10-15 мин.
II б стадия характеризуется значительным
увеличением печени, резко выраженными
отеками, при незначительных движениях
возникают одышка и учащенное сердцебиение.
Такие больные в стационаре находятся
на расширенном постельном . режиме. При
недостаточности кровообращения II б стадии
применяют упражнения для мелких и средних
мышечных групп, пассивные, активные с
помощью в медленном темпе.
Источник
