Синдром воспалительных изменений легочной ткани

Болезни органов дыхания — острая и хроническая пневмония.
Острая пневмония
Острая пневмония (ОП) — различный по этиологии и патогенезу острый воспалительный процесс, локализующийся в респираторных отделах паренхимы и в интерстициальной соединительной ткани легких.
Этиология:
- бактериальные;
- вирусные и Ку-риккетсиозные;
- обусловленные химическими и физическими раздражениями;
- смешанные.
Клинико-морфологические признаки:
- паренхиматозная:
а) крупозная,
б) очаговая; - интерстициальная;
- смешанная.
Течение:
- остротекущая;
- затяжная.
Острая пневмония (первичная) — это самостоятельный острый воспалительный процесс преимущественно инфекционной этиологии. Вторичные пневмонии возникают как осложнение других болезней (болезни сердечно-сосудистой системы с нарушением кровообращения в малом круге, хронические заболевания почек, системы крови, обмена веществ, инфекционные заболевания и пр.) или развиваются на фоне хронических заболеваний органов дыхания (опухоль, бронхоэктазы и пр.).
По степени тяжести ОП разделяют на легкие, средней тяжести и тяжелые
Причины. Причины, вызывающие заболевание, разнообразны и могут быть:
- бактериальные: пневмококковая, стрептококковая, стафилококковая, вызываемая клебсиеллой пневмонии (фридлендеровская), палочкой инфлюэнцы, кишечной палочкой и др.;
- вирусные: гриппозная, парагриппозная, аденовирусная, риносинцитиальная;
- микоплазменная, вызываемая Mycoplasma pneumoniae (агент Итона);
- риккетсиозная: Ку-риккетсиозная;
- грибковые: кандидозная, аспергиллезная, кокцидиоидозная;
- проявлением или осложнением инфекционного заболевания: а) вирусного (орнитоза, пситтакоза, кори, коклюша, ветряной оспы)-, б) бактериального (бруцеллеза, туляремии, брюшного тифа, сальмонеллеза и др.);
- аллергические: синдром Леффлера, глистная инвазия (аскаридоз, филяриоз), лекарственная аллергия, результат воздействия растительной пыльцы, плесневых грибов, зерновой пыли, химических веществ;
- обусловленные физическими и химическими раздражителями: аспирационная, травматическая, токсическая (воздействие хлора, фтора, аммиака, фосгена и др.), лучевая;
- смешанная;
- неуточненной этиологии.
Большинство пневмоний инфекционного происхождения. Подавляющее большинство вызванных микроорганизмами пневмоний — это самостоятельные заболевания, реже встречаются пневмонии как проявление острого инфекционного заболевания. Пневмонии аллергические и обусловленные действием физических или химических факторов встречаются редко. Бактериальные пневмонии диагностируются чаще у лиц среднего и пожилого возраста; вирусные пневмонии — у молодых.
Клиническая картина. Для проявления острой пневмонии характерны следующие основные синдромы:
- Интоксикационный (общая слабость, разбитость, головные и мышечные боли, одышка, сердцебиения, бледность, снижение аппетита).
- Синдром общих воспалительных изменений (чувство жара, озноб, повышение температуры тела, изменение острофазовых показателей крови: лейкоцитоз, нейтрофильный сдвиг, увеличение СОЭ, уровня фибриногена, α2-глобулинов, появление С-реакгивного белка — СРБ).
- Синдром воспалительных изменений легочной ткани (появление кашля и мокроты, укорочение перкуторного звука, усиление голосового дрожания и бронхофонии, изменение частоты и характера дыхания, появление влажных хрипов, характерные рентгенологические изменения).
- Синдром вовлечения других органов и систем (изменение сердечно-сосудистой системы, желудочно-кишечного тракта, почек, нервной системы).
Степень выраженности этих проявлений характеризует тяжесть течения пневмонии
Осложнения ОП подразделяются на легочные и внелегочные. Основными легочными осложнениями являются:
- абсцедирование;
- плеврит (пара- и метапневмонический), значительно реже — эмпиема плевры;
- присоединение астматического компонента.
Диагностика.
Основными жалобами больного ОП являются кашель, выделение мокроты, боли в грудной клетке, усиливающиеся при дыхании и кашле, одышка, нарушение общего самочувствия, повышение температуры тела.
Кашель может быть сухим (в начальном периоде крупозной пневмонии, в течение всего заболевания при интерстициальной пневмонии) или с выделением мокроты (слизистой, слизисто-гнойной, гнойно-слизистой, кровянистой).
Важное значение имеет характер мокроты. «Ржавая» мокрота характерна для крупозной пневмонии, кровянистая тягучая мокрота — для пневмоний, вызванных клебсиеллой пневмонии (палочкой Фридлендера); гнойная кровянистая мокрота — один из признаков пневмоний стрептококкового генеза. С выделением кровянистой мокроты может протекать вирусная пневмония. Упорный, иногда приступообразный кашель с небольшим количеством слизисто-гнойной мокроты наблюдается при микоплазменных пневмониях. (Кроме того, для микоплазменных пневмоний характерно также чувство «саднения» в горле.)
Кровохарканье — одна из характерных особенностей пневмоний при микозах легких; кровохарканье в сочетании с болями в боку — признак инфарктной пневмонии.
Боль в боку, усиливающаяся при глубоком дыхании и кашле, характерна для пневмонии с вовлечением плевры в патологический процесс (чаще всего для крупозной пневмококковой пневмонии). При локализации пневмонии в нижних отделах легких и вовлечении в процесс диафрамальной плевры боль может иррадиировать в брюшную полость, симулируя картину острого живота. Если в процесс вовлечен какой-либо язычковый сегмент левого легкого, боли локализуются в области сердца.
У 25 % больных острой пневмонией одной из основных жалоб является одышка. Она наиболее выражена при ОП, развившихся на фоне хронических заболеваний органов дыхания (хронический бронхит, бронхоэктатическая болезнь) и сердечной недостаточности. Выраженность одышки нарастает параллельно нарушению общего самочувствия (головная боль, вялость, бред, рвота и т. д.).
Симптомы выраженной интоксикации наиболее характерны для орнитоз- ной и микоплазменной пневмонии, часто наблюдаются при стафилококковых, гриппозных и пневмококковых (крупозных) пневмониях, а также при пневмониях, вызванных вирусно-бактериальными ассоциациями.
Больного могут беспокоить озноб и повышение температуры тела. Острое начало с ознобом более характерно для бактериальных пневмоний. При вирусных пневмониях в начале болезни пациент не производит впечатления тяжелого больного (кроме больных гриппом), так как клиническая картина еще не определяется симптомами пневмонии.
Для постановки этиологического диагноза имеет значение правильная оценка заболевания в самом его начале. Осиплость или невозможность разговаривать характерна для пневмоний, вызванных вирусом парагриппа (у детей может развиться даже ложный круп). Слезотечение, резь в глазах (симптомы конъюнктивита), боль в горле при глотании, обильное выделение из носа (симптомы ринофарингита) без изменения других отделов респираторного тракта встречаются при пневмониях, вызванных аденовирусом. Больных с пневмонией могут беспокоить дискомфорт, боли и урчание в животе, что характерно для респираторно-синцитиального вируса.
На I этапе можно заподозрить ОП, но окончательно поставить диагноз нельзя, так как основной признак ОП — синдром воспалительных изменений легочной ткани — может быть выявлен лишь на II этапе, а в ряде случаев только на III этапе диагностического поиска.
Поставить этиологический диагноз могут помочь и другие симптомы: 1) обнаружение мелкопятнистой, как при краснухе, сыпи в сочетании с лимфоаденопатией характерно для аденовирусной инфекции: 2) локальное увеличение лимфатических узлов (особенно подмышечных, надключичных) позволяет заподозрить опухоль легкого и перифокальную пневмонию; 3) грибковые пневмонии сочетаются с поражением слизистых оболочек, кожи и ногтей; 4) гепатолиенальный синдром и небольшая желтуха встречаются при орнитозах и Ку-риккетсиозных пневмониях; 5) для типичных крупозных (пневмококковых) пневмоний характерен вид больного: бледное лицо с лихорадочным румянцем на стороне поражения, герпетические высыпания, раздувание крыльев носа при дыхании.
На III этапе диагностического поиска наиболее важным методом, позволяющим уточнить наличие пневмонии, степень вовлечения в процесс легочной ткани, характер осложнений, является рентгенологическое исследование органов грудной клетки. Крупнокадровая флюорография и рентгенография в двух проекциях, производимая в динамике, может (с учетом клинической картины) с достоверностью выявлять пневмонию.
Томография помогает уточнить диагноз в случаях замедленного обратного развития инфильтративных изменений; при осложненном течении (абсцесс, выпот в плевральной полости); применяется для исключения других патологических процессов со сходными клинической и рентгенологической картинами (рак бронха и туберкулез).
Бронхография позволяет выявить полости распада в легочной ткани, а также наличие бронхоэктазов, вокруг которых при обострении возможны инфильтративные изменения (так называемая перифокальная пневмония). Дифференциальную диагностику проводят с туберкулезом и раком легкого по результатам бронхоскопии, а при необходимости и плевроскопии.
В диагностике инфарктной пневмонии определенную роль играет радиоизотопное исследование легочного кровотока, выявляющее его нарушения.
Бактериологическое исследование мокроты (или бронхиальных смывов) до назначения антибиотиков может помочь выявить возбудитель и определить его чувствительность к антибиотикам. Однако выявленный микроб не всегда является возбудителем пневмонии.
Уточненный этиологический диагноз может быть поставлен с помощью иммунологических исследований, реакции связывания комплемента (РСК) и реакции торможения гемагглютинации (РТГА) с вирусными и бактериальными антигенами.
Большое значение в диагностике вирусных и вирусно-бактериальных пневмоний имеют вирусологические и серологические исследования (результаты культурального исследования мокроты, включая биопробу на мышах, метод культивирования вирусов в развивающемся курином эмбрионе, метод иммунофлюоресценции, серологический метод с использованием парных сывороток против вирусов и Mycoplasma pneumoniae, придавая значение лишь 4-кратному нарастанию титра антител).
Все эти сложные иммунологические, вирусологические и серологические методы обязательно применяют при обследовании больных, не поддающихся общепринятой терапии, в случае атипичного течения пневмонии или развития тяжелых осложнений.
Лабораторные и инструментальные методы диагностики имеют дополнительное значение в уточнении степени вовлечения в процесс других органов и систем и развития осложнений:
- ЭКГ позволяет оценить состояние миокарда; иногда возникает необходимость использовать с этой целью и эхокардиографию;
- по данным эхокардиографии можно обнаружить выпот в перикарде или бактериальные колонии на клапанах при осложнении бактериальным эндокардитом;
- изменение показателей функции внешнего дыхания важно для оценки состояния бронхиальной проходимости.
Лечение пневмонии
Лечебные мероприятия, проводимые больным ОП, включают:
I Правильный лечебный режим и рациональное питание.
II Медикаментозную терапию: 1) этиотропную, 2) патогенетическую, 3) симптоматическую.
III Физиотерапевтическое воздействие.
IVДиспансерное наблюдение.
I. Больные ОП подлежат госпитализации, можно организовать стационар на дому. Обязательно соблюдение постельного режима в течение всего периода лихорадки и интоксикации. В этот же период больному необходимо обильное питье, богатое витаминами и белками питание.
II Медикаментозная терапия комплексная. В нее входят лекарственные препараты, воздействующие на инфекцию (этиотропная терапия), различные звенья патогенеза, отдельные проявления болезни (гипоксия, лихорадка, кашель и пр.) и на развившиеся осложнения.
1. Этиотропная терапия. Ведущими средствами являются антибактериальные препараты. При назначении их следует соблюдать три основных условия:
- начинают лечение как можно раньше, не ожидая выделения и идентификации возбудителя, ориентируясь в выборе лекарственного режима на особенности клинической картины и данные рентгенографии;
- препараты назначают в достаточных дозах и с такими интервалами, чтобы в крови и легочной ткани создавалась и поддерживалась лечебная концентрация препарата;
- эффективность лечения контролируют клиническим наблюдением и, если необходимо, бактериологически.
Из всех антибактериальных средств наиболее эффективны антибиотики, которые выбирают с учетом возможного возбудителя и переносимости препарата пациентом.
III Физиотерапевтическое воздействие.
IV Критериями выздоровления являются:
- хорошие самочувствие и общее состояние больного;
- стойкая нормализация температуры тела;
- ликвидация клинических, лабораторных и рентгенологических признаков ОП.
Прогноз. Исход ОП во многом зависит от распространенности воспалительного процесса, наличия или отсутствия осложнений, срока начала и адекватности антибиотикотерапии, состояния макроорганизма и ряда других причин.
Острая пневмония легкого и среднетяжелого течения с нераспространенным воспалительным процессом заканчивается при проведении рациональной терапии в течение 3- 4 нед. полным выздоровлением.
Всех больных с распространенным воспалительным процессом, затяжным течением ОП, с нарушением функции внешнего дыхания, иммунной системы, осложненной ОП необходимо направлять в реабилитационные отделения для долечивания и восстановления как морфологических, так и функциональных показателей.
Период диспансеризации перенесших ОП без осложнений может составлять 6 мес., во всех остальных случаях — не менее года.
Хроническая пневмония
Хроническая пневмония (ХП) — хроническое поражение паренхимы и интерстиция легкого, развивающееся на месте неразрешившейся острой пневмонии, ограниченное сегментом (сегментами) или долей (долями) и проявляющееся клинически повторными вспышками воспалительного процесса в пораженной части легкого. В 3- 10% случаев острые пневмонии переходят в хроническое воспаление.
Преимущества медицинского центра
Наш центр укомплектован современным новейшим оборудованием. Для Вас работают опытные и отзывчивые врачи (высшей категорииб к.м.н.б д.м.н.). Мы предлагаем профессиональный уровень оказания врачебной помощи и индивидуальный подход к каджому пациенту.

Работаем с 2000 года в медицине!

Более 3000 женщин вели беременность в нашем центре.

Более 500 000 пациентов выбрали клиники нашей сети как постоянное место получения медицинской помощи!

Внутренняя служба контроля качество медицинских услуг. Свой экспертный отдел.

Сеть клиник. На Юге, Севере, Востоке и Западе г. Москвы. Удобство расположения рядом с метро.

При ведении беременности у нас предоставляются льготы в дальнейшем при обращении в наш медицинский центр!
Лицензия на осуществление медицинской деятельности
Источник
Порой в области ткани может появиться уплотнение, в некоторых случаях оно может возникнуть и в каком-либо органе, например в легком. Уплотнение появляется по причине скопления крови или клеток на отдельном участке. Данная болезнь и будет называться инфильтратом. Существует несколько типов болезни.
Опухолевый инфильтрат легкого состоит из клеток, которыми характеризуются различные опухолевые заболевания. Синдромом этой болезни будут инфильтративные изменения в легких.
При появлении скопления можно наблюдать увеличение размеров ткани, также цветовой оттенок может меняться. Появляются болезненные ощущения, повышается плотность ткани. При хирургической инфильтрации легких уплотнение возникает по причине насыщения искусственного характера, то есть из-за медицинских препаратов или спирта.
Легочные инфильтраты могут возникать по самым разным причинам. У трети больных причиной было механическое воздействие, у другой трети инфильтрация легких произошла в результате проникновения одонтогеной инфекции. У других больных причиной всему служила какая-либо другая инфекция. С возрастом риск появления синдрома инфильтрации никаким образом не увеличивается и не уменьшается.
Инфильтрат
Возбудителями синдрома инфильтрации принято считать агентов в микрофлоре рта. Еще одной причиной возникновения заболевания является резистентность микроорганизмов, выражается это в защитных функциях человеческого организма. Инфильтрация может проявить себя при инфекции контактного вида, а также при лимфогенном характере ее распространения.
Причиной синдрома инфильтрата легочного может быть острый аппендицит. Как многие знают, этот аппендицит, а точнее, его обострение, является опухолью воспалительного характера. Причиной синдрома инфильтрации также может быть некачественное медицинское лечение или нарушение санитарных норм. Очаговые изменения в легких могут появиться в результате внутримышечного укола. То есть пропитывание лекарства вызовет скопления лекарственного препарата.
- Как же можно обнаружить заболевание?
Симптомы заболевания
Инфильтрация легочной ткани происходит на протяжении нескольких дней. В это время могут проявляться следующие симптомы.
- Немного повышенная температура организма, которая не спадает длительный срок.
- В пораженной зоне в некоторых случаях возникает небольшая опухоль.
- Возникновения болезненных ощущений.
-
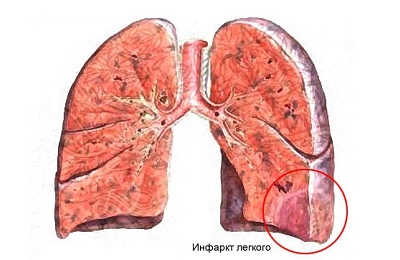 По сравнению с очаговой пневмонией, эозинофильный инфильтрат протекает менее заметно и более плавно.
По сравнению с очаговой пневмонией, эозинофильный инфильтрат протекает менее заметно и более плавно. - Кашель у эозинофилов выражен неявно, самым ярким симптом будет кровохарканье. Оно уже сигнализирует о том, что эозинофильные инфильтраты в легких начали распадаться.
- В большинстве случаев эозинофильный инфильтрат возникает в 6 сегменте или в других верхних участках долей.
- Бледный оттенок лица также может указывать на туберкулез инфильтративного типа. Больной может привыкнуть к повышенной температуре и не замечать того, что она несколько выше положенной. После кашля могут быть слышны хрипы.
Понять, находится ли жидкость внутри уплотнения не представляется возможным. Кожа в районе возникновения уплотнения слегка напряжена.
Как же можно обнаружить заболевание?
В первую очередь медицинский специалист должен быть уверен в том, что у больного действительно присутствует легочная инфильтрация. Осуществляется это по данным рентгена. В зависимости от того, какой характер имеет заболевание, продуктивный или экссудативный, будут появляться заметные различные изменения в легком или легких.
 Больше всего изменения заметны при легочном инфильтрате воспалительного типа, особенно при обычной пневмонии. В этом случае будет наблюдаться дрожь в голосе, также возможно глухое звучание и крепитация.
Больше всего изменения заметны при легочном инфильтрате воспалительного типа, особенно при обычной пневмонии. В этом случае будет наблюдаться дрожь в голосе, также возможно глухое звучание и крепитация.
Когда заболевание носит характер продуктивный, в частности, при возникновении опухолей, вышеперечисленные симптомы не проявляются. В такой ситуации обнаружить заболевание практически невозможно.
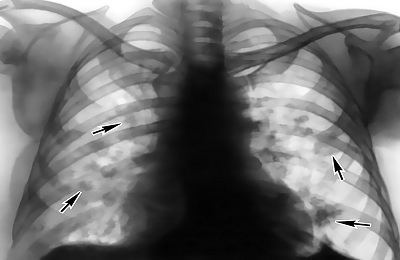
Самую главную роль для диагностики этого заболевания играет ренгенография. На ней уплотнение показывается в виде затемнения с радиусом больше 10 миллиметров.
В случае долевой инфильтрации будет наблюдаться затемнение достаточно большого участка легких. Контуры пятен зависят от субстрата процесса, а также от места его возникновения.
Что делать при диагностировании заболевания?
В этом случае стоит определить, какой характер инфильтрации у больного. Воспаления долевого типа в большинстве случаев возникают либо при туберкулезе, либо при пневмонии. При опухолевом характере заболевания доля целиком не захватывается. Воспалительные инфильтраты долевого типа характерны также при злокачественной опухоли легкого.
 В случае, когда у больного возникновение уплотнения недолевого типа, следует дифференцировать их, в первую очередь, с периферической злокачественной опухолью легкого. В этом случае первоначальные стадии развития заболевания будут проходить незаметно. Не будет проявления каких-либо симптомов.
В случае, когда у больного возникновение уплотнения недолевого типа, следует дифференцировать их, в первую очередь, с периферической злокачественной опухолью легкого. В этом случае первоначальные стадии развития заболевания будут проходить незаметно. Не будет проявления каких-либо симптомов.
Однако на рентгенографии инфильтрат будет отличаться от злокачественной опухоли. Это связано с тем, что на снимке такие уплотнения будут неправильной формы. Раковые болезни же, в данном случае, практически всегда будут иметь стандартную форму. Это является одним из самых главных отличительных признаков этих двух заболеваний.
Еще одним методом диагностики болезни является бронхоскопия с дальнейшим исследованием бронха. После установки характера заболевания медицинский специалист разграничивает инфильтраты.
Долевая пневмония очень сильно напоминает туберкулезный добит, для нее характерны следующие признаки.
- Острое течение болезни на первоначальной стадии.
- Повышенная температура организма и тела.
- Кашель сухого типа.
- В некоторых случаях возможно кровохарканье.
- Болезненные ощущения в районе груди.
На рентгенографическом исследовании туберкулезный добит будет иметь более темные уплотнения в сравнении с долевой пневмонией. Особенно хорошо это показывает томограмма. Известны случаи обнаружения микобактерий туберкулеза у больного, когда сроки для лечения пневмонии уже прошли, а необходимый итог не был достигнут.
В целом, возникновения инфильтрата в легких характерно для большого количества заболеваний:
- Пневмония. Данное заболевание представляет собой воспаления ткани легких, в этом случае в обязательном порядке в процесс будут вовлечены разные доли легкого. Из симптомов стоит отметить постоянную усталость, болезненные ощущения в районе груди, а также различные симптомы дыхательной недостаточности.
- Туберкулез с инфильтративный характером. Данная болезнь характеризуется плавным течением, присутствием кашля и расположением образования в верхних долях легких.
-
 Легочный инфильтрат с эозинофильным характером. По-другому говоря, эозинофильная пневмония, очень хороший эффект достигается при ГКС.
Легочный инфильтрат с эозинофильным характером. По-другому говоря, эозинофильная пневмония, очень хороший эффект достигается при ГКС. - Сопутствия при раковых опухолях. Показателями для такой ситуации будет являться появление пневмонии в одном и том же месте, а также кашель без продуктивности. В случае метастазирования на рентгеновском снимке наблюдается большое количество теней круглой формы.
- Сопутствие может быть и при опухолей незлокачественного характера. Выражаются в этом случаи инфильтрации в виде опухоли в форме шара, который имеет четкие границы.
- Инфильтрат может появиться и при кисте.
- При гангрене легких.
- При посттуберкулезном пневмосклерозе и других заболеваниях.
Лечение заболевания
Стоит начинать лечение как можно раньше, курс лечения состоит из комплекса процедур:
- режим сна и питания,
- физическая культура,
- фармакотерапия.
 При инфильтративных уплотнениях медицинские специалисты рекомендуется находиться в постели на протяжении всей инфильтрации. В рацион питания на весь курс лечения должны войти продукты, которые обладают быстрой усвояемостью. Он также должен содержать достаточный объем углеводов и витаминов.
При инфильтративных уплотнениях медицинские специалисты рекомендуется находиться в постели на протяжении всей инфильтрации. В рацион питания на весь курс лечения должны войти продукты, которые обладают быстрой усвояемостью. Он также должен содержать достаточный объем углеводов и витаминов.
При составлении курса лечения для воспалительного инфильтрата самую большую роль играет лечение антибактериальными препаратами. Чаще всего используется монотерапия при помощи антибиотиков.
Однако не стоит принимать антибиотики бактериостатического действия совместно с бактерицидными антибиотиками. Последствия могут быть самыми ужасными, в некоторых случаях даже необратимыми. Ведь в таком случае начнется токсическое воздействие на различные группы органов.
Когда в легких инфильтративных изменений больше не наблюдается, следует сразу же прекратить прием антибиотиков. Также не стоит забывать, что использовать препарат разрешается сроком не более 10 дней. Далее для продолжения курса лечения следует использовать другие препараты.
Общий срок курса определяется в индивидуальном порядке. Выбор медицинского препарата зависит от характеристик возбудителя заболевания, а также в зависимости от его вида.
К тому же не стоит забывать про такой фактор, как чувствительность возбудителя к рассматриваемому антибиотику.
 Для лечения инфильтративных уплотнений используются также и различные противовирусные средства совместно с мочегонными лекарственными препаратами. Это способствует уменьшению отека ткани легких, которая поражена возбудителем болезни. Для рассасывания уплотнения следует восстановить функционирование бронхов. С целью лечения неспецифических уплотнений принят использовать различные отхаркивающие и муколитические препараты.
Для лечения инфильтративных уплотнений используются также и различные противовирусные средства совместно с мочегонными лекарственными препаратами. Это способствует уменьшению отека ткани легких, которая поражена возбудителем болезни. Для рассасывания уплотнения следует восстановить функционирование бронхов. С целью лечения неспецифических уплотнений принят использовать различные отхаркивающие и муколитические препараты.
Также не стоит забывать и про физические упражнения. Прежде, чем приступать к такому методу лечения, следует проконсультироваться со своим медицинским специалистом. В курс лечения входят упражнения, которые выполняются на больном боку. Следует ограничить глубину вдоха. Объясняется это тем, что необходимо максимально активизировать дыхательные процессы в здоровом легком. Таким образом образуется периферическое кровообращение.
Каждый больной пневмонией должен знать про инфильтрат в легких и что это такое. В случае, когда у вас нет возможности проконсультироваться с медицинским специалистом и приобрести лекарство, стоит попробовать лечение народными средствами. К ним можно отнести чеснок, который отлично борется с практически всеми видами бактериями.
 Также можно сделать домашний ингалятор с чесноком. Для этого вам потребуется взять любую пластиковую емкость, проделать в ней отверстия. Чеснок следует мелко порезать и положить на днище пластиковой емкости. После этого – несколько минут подышать чесночными испарениями носом, или ртом.
Также можно сделать домашний ингалятор с чесноком. Для этого вам потребуется взять любую пластиковую емкость, проделать в ней отверстия. Чеснок следует мелко порезать и положить на днище пластиковой емкости. После этого – несколько минут подышать чесночными испарениями носом, или ртом.
Подобную ингаляцию следует проводить как можно чаще. Данный метод является отличной профилактикой многих заболеваний, в том числе и простудных. Народные средства будут особенно актуальны в зимнее время года, когда риск заболеть крайне велик.
Загрузка…
Источник
