Синдром внутригрудного напряжения детская хирургия

Синдром внутригрудного напряжения
Синдром внутригрудного напряжения (СВН; пневмоторакс, пиопневмоторакс, лобарная эмфизема, диафрагмальная грыжа) может развиться в любом возрасте и вызвать тяжелые проявления ОДН вплоть до остановки дыхания и кровообращения. Увеличивается вероятность неблагоприятного исхода болезни в результате смещения средостения под действием возрастающего объема воздуха (напряженный пневмоторакс), крови или жидкости в плевральной полости (гемо- и гидроторакс) и сопутствующего спадения легких.
Необходимость быстрого установления диагноза и специального лечения требует от врача оперативности и знания характерных симптомов СВН: внезапное развитие цианоза, некоторая деформация грудной клетки, изменение дыхательных шумов в легких, их асимметрия, изменение перкуторного звука над легочными полями: появление коробочного звука над зоной большого скопления воздуха, снижение тона — над ателектазом, плевритом. Полезно определять границы сердца, легких. Большую помощь в правильном установлении диагноза оказывает своевременное рентгенологическое исследование органов грудной клетки: характерно наличие воздуха в плевральной полости (пневмоторакс), уровня жидкости под ним (пиопневмоторакс) и т. д.
Необходима срочная госпитализация больного в хирургическое отделение, где в качестве неотложного мероприятия проводят при напряженном пневмотораксе: экстренную пункцию во 2-м межреберье по передней стороне грудной клетки и отсасывание воздуха шприцем, отсосом, дренирование полости трубкой с клапаном. При скоплении транссудата или экссудата в плевральной полости показана плевральная пункция в 6-7 межреберье по задней аксиллярной линии, при необходимости плевральная полость дренируется по Бюлау.
Наличие острой эмфиземы доли или целого легкого, диафрагмальной грыжи (чаще у новорожденных) требует консультации хирургом и решения вопроса об экстренном оперативном вмешательстве.
Коклюш
Коклюш представляет собой острое инфекционное заболевание, до сих пор нередко встречающееся в грудном возрасте и протекающее со своеобразным приступным кашлем и репризами, возможными апноэ, развитием пневмопатии и гипоксической энцефалопатии в качестве осложнений. Тяжелые формы коклюша, которые в настоящее время встречаются только у детей первых месяцев жизни, могут осложняться двусторонними пневмониями, плевритами, острой дыхательной недостаточностью 3 степени и заканчиваться смертью больных.
В патогенезе дыхательных расстройств, свойственных коклюшу, ведущее значение имеют длительное раздражение нервных окончаний слизистой оболочки бронхов, оказываемое коклюшным экзотоксином, и формирование в дыхательном центре мозга застойного очага возбуждения по типу доминанты (по Ухтомскому). Это приводит к тому, что приступ Кашля производится на фоне судорожного состояния всей дыхательной мускулатуры, кашлевые толчки, следуя один за другим, происходят только на выдохе.
Приступ кашля без вдоха может длиться больше минуты, что сопровождается нарастающей гипоксией мозга. При достижении определенной степени гипоксии мозга происходит реципроктное растормаживание доминанты в области дыхательного центра, ребенок получает очень короткую возможность вдохнуть (реприза — пауза в переводе с франц.).
Вдох производится на фоне судорог мышц гортани, поэтому он сопровождается громким свистом (свистящий вдох) или остановкой дыхания (у детей первых месяцев жизни) вследствие запредельного торможения дыхательного центра и блокаде триггерного механизма регуляции дыхательного цикла.
У более старших детей приступ кашля при среднетяжелой и тяжелой форме коклюша заканчивается рвотой, и поскольку рвотный центр соседствует с дыхательным центром, происходит торможение застойного очага возбуждения в ЦНС, прекращение приступа кашля.
Вне приступа кашля дети обычно чувствуют себя относительно неплохо, могут принимать пищу, играть. При тяжелой форме приступы кашля становятся очень длительными (3— 5 минут), частота их превышает 25 в сутки, нарушается сон, появляются расстройства кровообращения, признаки интоксикации и гипоксического поражения мозга.
К особенностям лечения коклюша следует отнести ведущее значение патогенетической терапии, особенно применения седативных и нейроплегических средств.
Лечение легкой формы коклюша дома может выглядеть следующим образом:
— отвлекающая терапия днем (тихие игры, фильмы, чтение книг, прогулки и др.);
— антибиотики ( лучше до спазматического периода): макролиды, левомицетин, ампициллин, гентамицин (один из них, внутрь или внутримышечно курсом до 7 дней);
— седативные средства (по отдельности или в комбинации): седуксен в разовой дозе 0,3-0,5 мг/кг, аминазин — 1 мг/кг/сутки, фенобарбитал — 1-2 мг/кг 3-4 раза в день внутрь внутрь. Возможна дача внутрь экстракта валерианы, пустырника;
— полезны ингаляции теплого (до 35 С) 0,9% -ного раствора хлорида натрия, минеральной воды, паром от сваренных овощей (кипяток слить!) 2-4 раза в день;
— при появлении мокроты — назначение препаратов, облегчающих отделение мокроты: бромгексин, амброксол, туссамаг, пектуссин, мукалтин, анисовые капли, термопсис, микстура от кашля;
— возможно введение титрованного иммуноглобулина по 3-6 мл ежедневно;
— диета механически щадящая, легкоусвояемая, дается дробно, ребенка нужно докармливать после приступа кашля, рвоты.
При среднетяжелом и тяжелом течении коклюша, которое практически всегда бывает у детей первых месяцев жизни, пациентов следует госпитализировать.
В.П. Молочный, М.Ф. Рзянкина, Н.Г. Жила
Опубликовал Константин Моканов
Источник

Синдром дыхательных расстройств у новорожденных, обусловленный хирургической патологией

Острая дыхательная недостаточность (ОДН) — самая частая причина смерти в перинатальном периоде (70 – 80%)

Причины, вызывающие ОДН у новорожденных, лишь в половине случаев непосредственно связаны с поражением дыхательной системы ребенка

Основные причины СДР у новорожденных 1 -я группа — Инфекционновоспалительные заболевания легких и ВДП (пневмония, ОРВИ, ляринготрахеит, бронхиолит и др. )

Основные причины СДР у новорожденных 2 -я группа — Неинфекционная патология легких (аспирация, ателектазы, муковисцедоз, незрелость легких, спонтанный пневмоторакс, гидроторакс, лобарная эмфизема, пороки развития трахеи и бронхов, опухоли и кисты легких и др.

Основные причины СДР у новорожденных 3 -я группа — Внелегочная патология (поражение ЦНС, ВПС и сосудов, диафрагмы, пищевода, НВКН, пневмоперитонеум, перитонит, новообразования брюшной полости и забрюшинного пространства, средостения, рото-носоглотки, шеи и др. )

Патогенез нарушения дыхания может быть связан 1. 2. 3. 4. С уменьшением дыхательной поверхности в силу сдавления или поражения легочной паренхимы С дефицитом переносчиков кислорода (эртроцитов) С механическим препятствием поступления воздуха в дыхательную систему С общей реакцией на инфекционный процесс в организме

Алгоритм диагностики СДР у новорожденных 1. Определить анатомическую локализацию очага поражения (шея, голова, грудная полость, живот, забрюшинное пространство и др. ). 2. Определить характер патологического процесса (порок развития, воспаление, кровотечение, травма и др. ). 3. Определить пораженный орган (пищевод, средостения, легкие, почки, кишечник, диафрагма и др. ). 4. Определить наличие осложнений основного заболевания. 5. Определить сопутсвующую патологию, оказывающую или не оказывающую влияние на основное заболевание.

Алгоритм выбора лечебной тактики при СДР у новорожденного 1. Определить имеются ли угрожающие жизни нарушения и могут ли они быть купированы консервативными средствами или судьба больного зависит от успешного хирургического лечения. 2. Каков прогноз при данной патологии. 3. Оценить возможность оказания неотложной помощи и место её оказания ( на месте самостоятельно, вызов на себя специалиста, перевод ребенка в специализированное отделение, сроки и условия перевода).

Атрезия пищевода

Частота порока — 1: 3000 новорожденных. Частота сочетанных ВПР при АП – 50%

АП С ТПС может быть компонентом комбинации пороков, обозначаемой абревиатурой VACTERL (1, 5 -17, 5%)

VACTERL C — пороки сердца l V — пороки позвоночника l TE — трахеопищеводный свищ l R — пороки развития почек l L – пороки конечностей l A — ано-ректальные пороки l

Помимо вышеперечисленных пороков встречаются l l Сердечно-сосудистые (15%) Синдром Дауна (11%) Атрезия ДПК (10%) Пилоростеноз ( 5%)
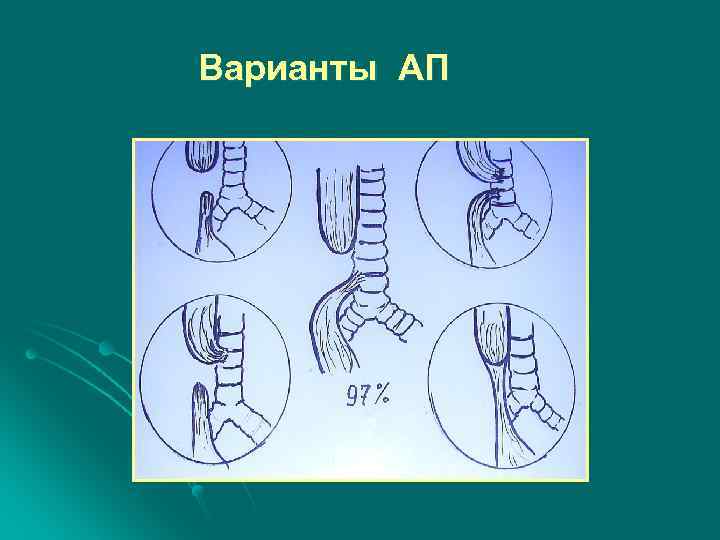
Варианты АП
Эмбриогенез пищевода

Косвенный антенатальный признак АП многоводие. Антенатальная диагностика l Отсутствие визуализации желудка у плода при повторных УЗИ l Расширенный верхний сегмент пищевода при УЗИ l Наличие других пороков развития, часто сочетающихся с АП

В клинике АП 1. Ведущий патогномоничный симптом – пенистые выделения из ротовой полости и носа — «ложная гиперсаливация» , появляющаяся вскоре после рождения. 2. Одышка. 3. Приступы апное.

Диагностика АП в роддоме l Гиперсаливация. При кормлении — кашель, молоко выливается изо рта и носа, цианоз. l l Нарастающая дыхательная недостаточность. l Запавший живот или нарастание вздутия живота.

В диагностике АП абсолютным правилом является — диагноз должен быть поставлен до первого кормления!

Диагностика АП в роддоме l Зондирование пищевода Через нос в желудок вводится зонд № 8, который, при АП встречает препятствие на расстоянии 8 -10 см

Диагностика АП в роддоме l Проба Элефанта В пищевод вводят зонд до упора и одним толчком вводят 15 — 20 мл воздуха l При АП воздух с шумом выйдет наружу (проба + ) l Если пищевод проходим, воздух бесшумно пройдет в желудок (проба — )

Лечебные мероприятия в роддоме 1. 2. 3. 4. 5. Ребенка не кормить, не поить. Поместить в кювез с возвышенным головным концом ( угол 45 градусов). Санация роьоносоглотки. При наличии широкого НТПС, аспирационной пневмонии – интубация трахеи для санации ТБД без ИВЛ. Антибиотикотерапия.

Срочный перевод ребенка (через 5 -6 часов от рождения) в реанимационное отделение хирургического стационара с соблюдением всех правил транспортировки новорожденного

Диагностика в хирургическом стационаре 1. 2. 3. 4. 5. 6. Рентгеноконтрастное обследование пищевода. УЗИ внутренних органов + НСГ ОАК ОАМ Б/Х анализ крови, КЩС, газы крови Коагулограмма

Рентгенологическое обследование l Обследование проводят водорастворимым контрастным веществом, разведенным в 2 раза l Объем контр. вещ — ва не более 0, 5 – 1 мл l Обследование проводят в вертикальном положении l После обследования контраст отсасывают

Рентгенологическое обследование позволяет определить: l Тип АП (отсутствие или наличие НТПС, его ширину, реже наличие ВТПС) l Оценить состояние легких l Выявить сочетанную патологию (костную систему, сердце)
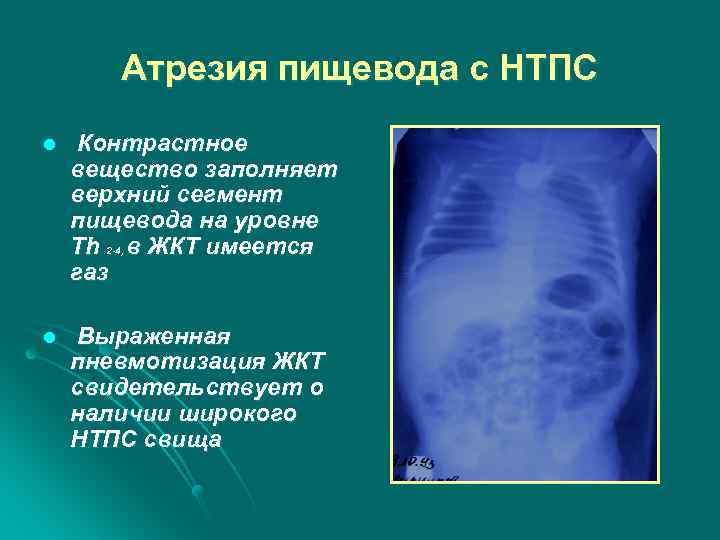
Атрезия пищевода с НТПС l Контрастное вещество заполняет верхний сегмент пищевода на уровне Th 2 -4, , в ЖКТ имеется 2 -4 газ l Выраженная пневмотизация ЖКТ свидетельствует о наличии широкого НТПС свища
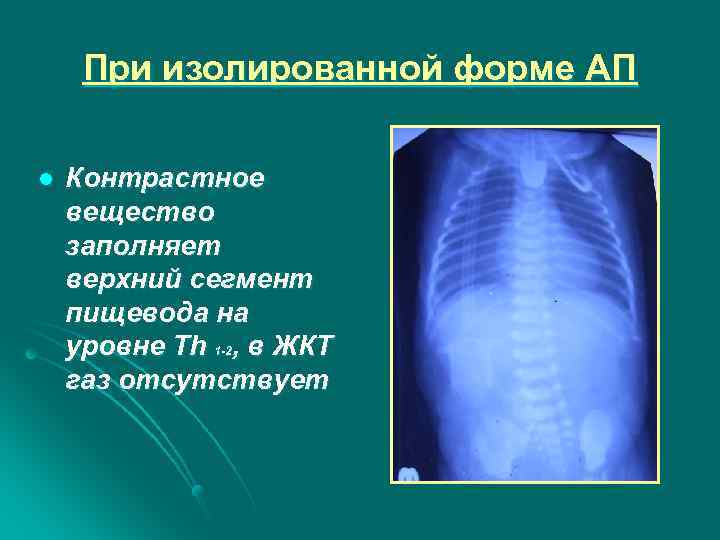
При изолированной форме АП l Контрастное вещество заполняет верхний сегмент пищевода на уровне Th 1 -2, в ЖКТ газ отсутствует
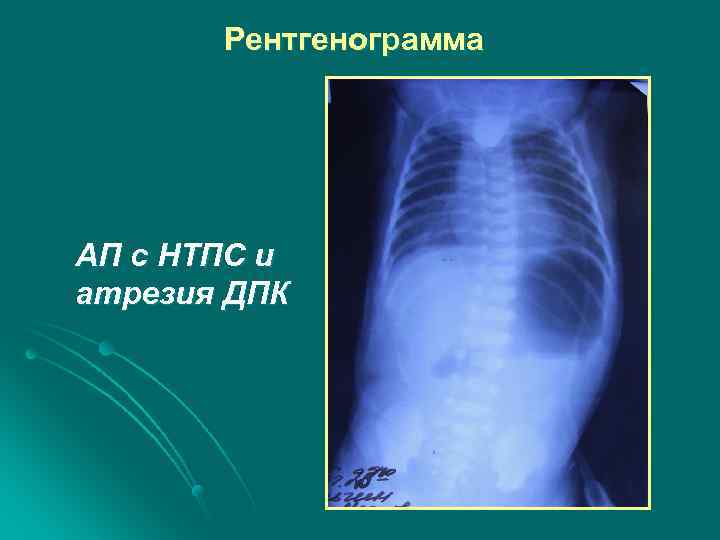
Рентгенограмма АП с НТПС и атрезия ДПК
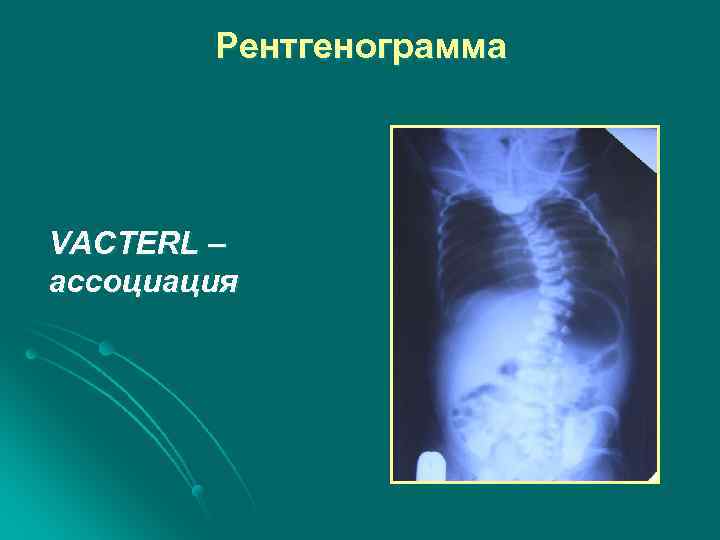
Рентгенограмма VACTERL – ассоциация

Виды оперативного лечения АП l Первичный анастомоз (открытым или эндоскопическим способом) l Первично отсроченный анастомоз (накладывается значительном диастазе атрезированных сегментов пищевода через 3 недели – 1 месяц) l Верхняя и нижняя эзофагостомы l Верхняя эзофагостома и гастростома

Экстренные показания к оперативному лечению АП: l Наличие широкого НТПС l Сочетание АП с НТПС с пороками развития ЖКТ

Выделяют 3 группы больных с АП: 1 — «Здоровые» дети без сопутствующей патологии – первичный анастомоз в первые сутки жизни. 2 — Дети, которым диагноз поставлен позднее 2 -х суток с аспирационной пневмонией, ателектазами – наложение первичного анастомоза по стабилизации состояния через 12 дня, возможно — разгрузочная гастростома при поступлении. 3 — Дети с жизнеугрожающими пороками других органов и систем, сепсисом, тяжелыми пневмониями, ЧМТ, глубоко недоношенные – разгрузочная гастростома, анастомоз при улучшении состояния.

Диафрагмальная грыжа (ДГ)

Под ДГ понимают перемещение органов брюшной полости в грудную через естественное или патологическое отверстие в диафрагме

Частота встречаемости ДГ у новорожденных 1: 2000 — 2500

Перемещение органов брюшной полости в грудную приводит к: l Легочной гипоплази. l Легочной гипертензии. l Недоразвитию сурфактанта. l Бронхолегочной дисплазии.

В 50% случаев имеются сочетанные аномалии и пороки развития l Желудочно-кишечного тракта (незавершенный поворот кишечника, атрезии различных отделов кишечника) l Сердечно-сосудистой системы (ДМПП, ДМЖП, тетрада Фалло, дефекты перикарда, аномалии магистральных сосудов и пр. ) l Мочеполовой системы (аплазия, агенезия, удвоение почки и пр. ) l Пороки развития ЦНС

Косвенный признак — многоводие Антенатальная УЗИ диагностика ДГ: l с 14 нед. в грудной клетке петли кишечника, иногда желудок l смещение средостения l сочетанные пороки развития

Сочетание в грудной полости желудка, петель кишечника и в/у смещения средостения, характерно для аплазии купола диафрагмы – — что может явиться показанием к прерыванию беременности

В периоде новорожденности наиболее чаще и ярче проявляется левосторонняя ложная ДГ — задний щелевидный дефект

Клиника ДГ у новорожденных зависит от: l l l Вида грыжи (истинная, ложная). От сочетанных ВПР. От объема перемещенных органов. из брюшной полости в грудную. От того, какие органы и в какие сроки перемещены в грудную полость. От степени зрелости легких.

Клиника ДГ у новорожденных l l l Цианоз. Одышка с рождения или первых часов жизни, особенно после первого кормления (при ложной), или с первых дней (при истинной). Затрудненное дыхание. Тахикардия. Нередко дети рождаются в асфиксии.

Клиника ДГ у новорожденных l Рвота с желчью или геморрагическим содержимым при перегибе желудка или ущемлении петель кишечника (при ущемлении). l Беспокойство (при ущемлении).

Объективно при ДГ у новорожденных l Асимметрия грудной клетки с выбуханием на стороне поражения l Дыхательная экскурсия этой половины резко ослаблена l «Ладьевидный» живот l Низко выступающей край печени из-под реберной дуги

Объективно при ДГ у новорожденных l Ослабление дыхания l Перистальтика кишечника l Постепенное перемещение в первые 2 -3 часа жизни тонов и грани сердца вправо — «Симптом Петера – Покорны» . l При аплазии купола диафрагм – декстракардия при рождении

Методы диагностики ДГ у новорожденных УЗИ. l Обзорная рентгенография l Рентгеноконтрастное. исследование ( в неясных случаях). l
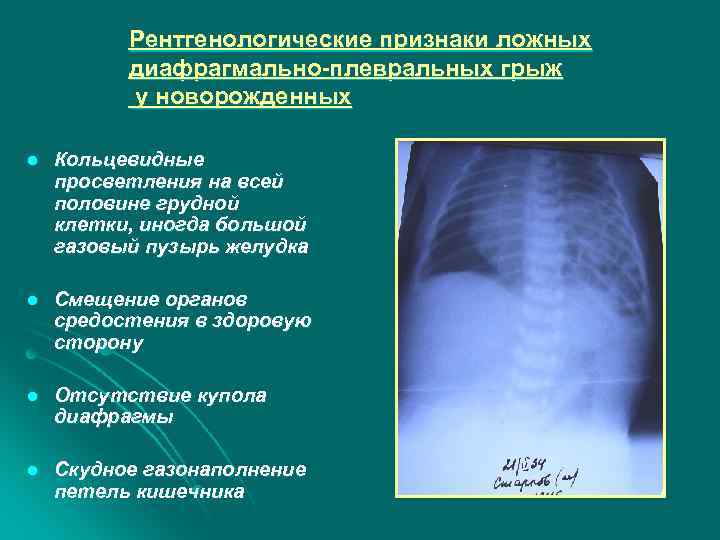
Рентгенологические признаки ложных диафрагмально-плевральных грыж у новорожденных l Кольцевидные просветления на всей половине грудной клетки, иногда большой газовый пузырь желудка l Смещение органов средостения в здоровую сторону l Отсутствие купола диафрагмы l Скудное газонаполнение петель кишечника
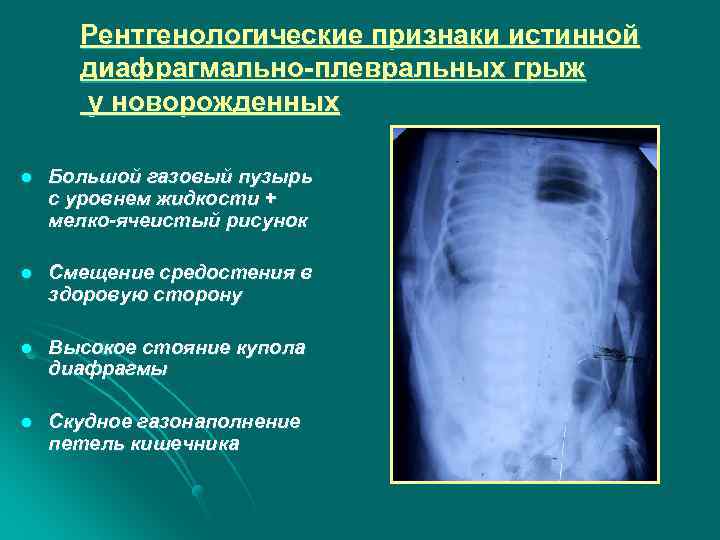
Рентгенологические признаки истинной диафрагмально-плевральных грыж у новорожденных l Большой газовый пузырь с уровнем жидкости + мелко-ячеистый рисунок l Смещение средостения в здоровую сторону l Высокое стояние купола диафрагмы l Скудное газонаполнение петель кишечника

Лечебные мероприятия при ДГ в роддоме 1. 2. 3. 4. 5. 6. 7. 8. 9. Кувез. Зонд в желудок с целью декомпрессии. Газоотводная трубка. Интубация без предварительной. вентиляции маской. Контролируемая ИВЛ (по показаниям). Лечение гипертензии малого круга кровообращения (дофамин 3 -5 мг/кг/мин. ) Анальгезия. Антибиотики. Перевод в реанимационное отделение детской хирургии после стабилизации состояния.

Лечение в хирургическом стационаре 1. Пункты 1 -8. 2. Мониторинг (ЭКГ, пульсоксиметрия, определение газов крови в капиллярах). 3. Доплер – Эхо. КГ для определения давления в легочной артерии, между правым и левым желудочком, аортой и легочной артерией, функции правого и левого желудочков, перетока крови из правого желудочка в правое предсердие. 4. Оперативное лечение через 1 -3 -и сутки по стабилизации состояния и показателям гемодинамики

Дифференциальная диагностика ДГ у новорожденных проводится l Со всеми патологическими состояниями при которых клиника проявляется синдромом внутригрудного напряжения

Дифференцировать ДГ необходимо с l l l l Параличем диафрагмы (ложная релаксация) Врожденной лобарной эмфиземой легкого. Напряженным пневмотораксом. Напряженным гидротораксом Напряженным гидропневмотораксом Опухолью легкого. Напряженной кистой легкого.

Клиническая картина всех этих патологических состояний характеризуется симптомами внутригрудного напряжения

Симптомы внутригрудного напряжения Одышка l Цианоз l Смещение средостения в здоровую сторону l Выбухание грудной клетки на стороне поражения l Притупление, укорочение перкуторного звука или тимпанит l Ослабление дыхания. l
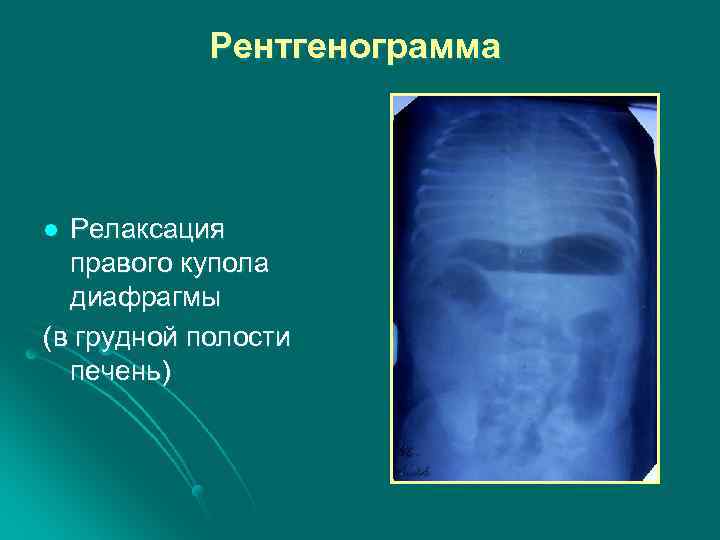
Рентгенограмма Релаксация правого купола диафрагмы (в грудной полости печень) l

Причины релаксации купола диафрагмы у новорожденного Травма диафрагмального нерва ( в родах, при установке катетера в подключичную вену, после операции на органах в заднем средостении). l

Врожденная лобарная эмфизема (ВЛЭ) развивается вследствие: l аплазии, гипоплазии или агенезии гладких мышц терминальных и респираторных бронхиол l образования в одном из долевых бронхов (чаще левом верхнедолевом) структур в форме клапана (гипертрофия слизистой, образование складок, недоразвития хрящевых элементов)

l В результате, при ВЛЭ, доля легкого прогрессивно вздувается, увеличиваясь в размерах коллабирует другие отделы легкого и смещает средостение в противоположную сторону. l Вздувшаяся доля может занимать всю плевральную полость соответствующей стороны, оттесняя медиастинальную плевру смещаться за грудину и достигать противоположной стороны ( «медиастинальная грыжа» )
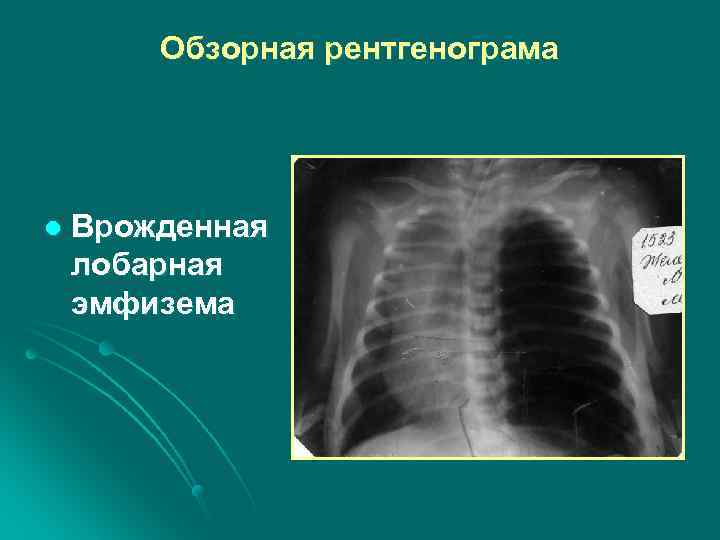
Обзорная рентгенограма l Врожденная лобарная эмфизема

Лечебная тактика в родильном отделении при ВЛЭ l Кислородотерапия l Нормализация нарушений сердечной деятельности l Перевод в хирургическое специализированное отделение по установлению диагноза

Лечение ВЛЭ у новорожденных l Оперативное в срочном порядке. l Проводится лобэктомия.

Напряженный пневмоторакс l Чаще встречается у детей находящихся на ИВЛ и возникает в результате разрыва альвеол или наполненной воздухом полости. l Различают спонтанный и ятрогенный пневмоторакс
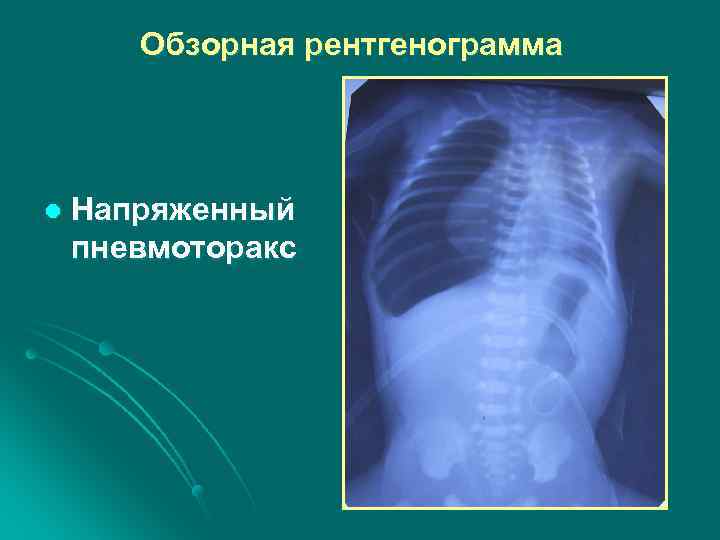
Обзорная рентгенограмма l Напряженный пневмоторакс

Гидроторакс, гидропнвмоторакс у новорожденных может быть обусловлен скоплением в плевральной полости : l экссудата l крови l лимфы l жидкости и воздуха
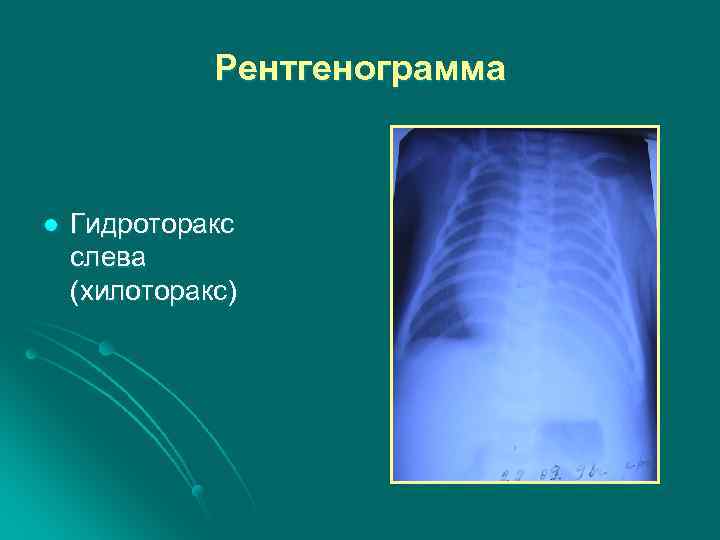
Рентгенограмма l Гидроторакс слева (хилоторакс)
