Синдром верхней полой вены мкб 10
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Причины
- Лечение
Другие названия и синонимы
Кава-синдром, СВПВ.
Названия
Синдром верхней полой вены.

Синдром верхней полой вены
Синонимы диагноза
Кава-синдром, СВПВ.
Описание
Синдром верхней полой вены (СВПВ) — неотложное состояние, связанное с нарушением кровообращения в бассейне верхней полой вены, которое осложняет течение многих заболеваний, связанных с поражением средостения. В последнее время увеличение частоты данного состояния связано с ростом заболеваемости раком легкого, который является основной причиной СВПВ.
Синдром верхней полой вены
Симптомы
Клиническая картина СВПВ связана с повышением внутрисосудистого давления в зонах, венозный отток из которых в норме дренируется через верхнюю полую вену или образующие ее безымянные вены. Замедление скорости кровотока, развитие венозных коллатералей, симптомы, связанные с основным заболеванием, являются компонентами СВПВ.
Выраженность различных признаков СВПВ зависит от скорости развития патологического процесса, уровня и степени сдавления просвета верхней полой вены и адекватности коллатерального кровообращения.
Клиническое течение СВПВ может быть острым или медленно прогрессирующим. Жалобы больного крайне разнообразны: головная боль, тошнота, головокружение, изменение внешности, осиплость голоса, кашель, дисфагия, боли в грудной клетке, затрудненное дыхание, одышка, сонливость, обмороки, судороги.
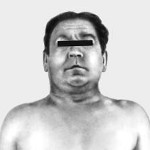
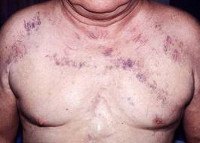
При физикальном обследовании выявляются наиболее характерные признаки СВПВ: расширение, набухание вен шеи, грудной стенки и верхних конечностей, отек лица, шеи или верхнего плечевого пояса, цианоз или полнокровие лица (плетора), тахипное.
Боль в грудной клетке. Боль в шее сбоку. Галлюцинации. Кашель. Одышка. Судороги. Шум в ушах.
Причины
В основе развития СВПВ лежат три основных патологических процесса:
• сдавление вены извне,.
• прорастание стенки вены злокачественной опухолью,.
• тромбоз верхней полой вены.
Исходя из анатомо-физиологических особенностей данной области, к этиологическим причинам относятся процессы, увеличивающие объем тканей средостения или приводящие к обструкции вены изнутри.
При анализе причин развития синдрома в разных сериях было показано, что на первом месте стоит рак легкого, при этом в 80% случаев синдром развивается при поражении правого легкого.
К злокачественным опухолям, которые наиболее часто (до 80-90%) осложняются СВПВ, относятся следующие:
• рак легкого (чаще правосторонний),.
• неходжкинские лимфомы,.
• метастатические формы рака молочной железы, герминогенных опухолей, желудочно-кишечного тракта,.
• мягкотканные саркомы, особенно злокачественная фиброзная гистиоцитома,.
• меланома.
Необходимо отметить, что СВПВ чаще встречается при мелкоклеточном раке легкого, чем при других морфологических формах. На втором месте стоит плоскоклеточный вариант данного заболевания.
Реже СВПВ встречается при аденокарциномах и других гистологических формах рака легкого. СВПВ возникает преимущественно при диффузных крупноклеточных или лимфобластных формах лимфом с локализацией в переднем средостении.
Среди других причин, приводящих к СВПВ, следует отметить:
• инфекционные заболевания: туберкулез, сифилис, гистиоплазмоз,.
• тромбозы (травматические, спонтанные или вследствие вторичного поражения сосудов средостения),.
• ятрогенные причины,.
• идиопатический фиброзный медиастинит,.
• сердечно-сосудистая недостаточность,.
• загрудинный зоб.
Лечение
Оптимальное лечение зависит от причин, вызвавших СВПВ и скорости развития симптомов прогрессии. Почти в половине случаев СВПВ развивается до постановки диагноза. При этом необходимо подчеркнуть, что определение исходного процесса, вызвавшего данное состояние, является ключом к успешной терапии, и лишь в случае тяжелых нарушений и в угрожающем жизни состоянии допустимо начало лечения без установления основного диагноза.
Целью лечебных мероприятий при СВПВ является купирование патологических симптомов. Однако это не основная цель лечения больного. Необходимо помнить, что более 50% случаев СВПВ вызвано потенциально излечимыми заболеваниями, таким как мелкоклеточный рак легкого, неходжкинские лимфомы и герминогенные опухоли.
Интересно отметить, что наличие СВПВ в некоторых исследованиях являлось благоприятным прогностическим фактором для мелкоклеточного рака легкого и неблагоприятным для немелкоклеточного рака той же локализации.
Экстренные симптоматические мероприятия направлены на спасение жизни больного, они необходимы, чтобы обеспечить поступление воздуха в легкие, ликвидировать непроходимость верхней полой вены и сдавление органов средостения. Кроме покоя, возвышенного положения, кислородотерапии, иногда могут потребоваться трахеостомия, интубация, введение противосудорожных средств. Показано применение диуретиков и кортикостероидов.
Лучевая терапия крупными фракциями является высокоэффективным методом лечения СВПВ, особенно при немелкоклеточном раке легкого. Эффективность ее достигает 70-90%.
Облучение грудной клетки должно начинаться как можно раньше. Проведение неотложной лучевой терапии требуется при дыхательной недостаточности (в том числе стридорном дыхании) или при наличии симптомов со стороны ЦНС.
Химиотерапию в качестве первой линии предпочтительнее проводить при наличии опухолей, чувствительных к цитостатикам (лимфопролиферативные заболевания, миелома, герминогенные опухоли, рака молочной и предстательной желез).
Комбинированная терапия (химиотерапия и лучевая терапия) показана при мелкоклеточном раке легкого, лимфопролиферативных заболеваниях. Однако одновременное проведение химиотерапии и лучевой терапии часто связано с увеличением числа осложнений (дисфагия, нейтропения), поэтому предпочтительнее поэтапная комбинированная терапия (сначала лечение цитостатиками, а затем облучение или наоборот).
Лечение антикоагулянтами или фибринолитическими препаратами показано при тромбозе вены. Но эти препараты не должны назначаться стандартно, за исключением тех случаев, когда при флебографии диагностируется тромбоз верхней полой вены или отсутствуют признаки улучшения при лечении другими методами.
Источник
Рубрика МКБ-10: I87.1
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I80-I89 Болезни вен, лимфатических сосудов и лимфатических узлов, не классифицированные в других рубриках / I87 Другие поражения вен
Определение и общие сведения[править]
Синдром верхней полой вены
Ряд доброкачественных и злокачественных заболеваний могут вызывать компрессию или обтурацию верхней полой вены, сопровождаемые характерным симптомокомплексом, известным как синдром верхней полой вены.
Этиология и патогенез[править]
Среди множества факторов, способных вызвать нарушение проходимости верхней полой вены, на первом месте стоит экстравазальная компрессия опухолями средостения или увеличенными лимфатическими узлами (90%). Возможно также прорастание злокачественных опухолей средостения в стенку вены с последующей облитерацией ее просвета. Кроме того, сдавление вены может быть вызвано аневризмой аорты, доброкачественными новообразованиями или фиброзом средостения (склерозирующим медиастинитом). Тромбоз верхней полой вены сравнительно редко возникает при длительном пребывании в полой вене центрального венозного катетера или электродов электрокардиостимулятора. Частота подобных тромбозов колеблется от 0,3 до 4 на 1000.
Клинические проявления[править]
Клинические проявления данного синдрома зависят от степени сужения просвета вены и длительности периода, в течение которого это сужение развивается. Чем быстрее развивается процесс, тем меньше времени для развития коллатералей и тем тяжелее симптомы. При медленном развитии тромбоза или компрессии сосуда успевают развиться коллатерали, которые компенсируют нарушение оттока венозной крови. В этих случаях болезнь может протекать бессимптомно или сопровождаться слабовыраженными клиническими признаками. Приблизительно 2/3 больных жалуются на отечность лица, шеи, верхней половины туловища, одышку в покое, кашель, невозможность спать в лежачем положении вследствие усугубления симптомов болезни. Почти у 1/3 пациентов возникает стридор, свидетельствующий о наличии отека гортани и опасности обструкции дыхательных путей. Повышение давления в венах может сопровождаться отеком мозга с соответствующими симптомами и апоплексией.
Сдавление вен: Диагностика[править]
При осмотре обращают внимание на цианоз и отек лица, шеи, верхних конечностей, расширение поверхностных вен в этих областях. В диагностике синдрома верхней полой вены ведущая роль принадлежит КТ, а также флебографии (прямой рентгеноконтрастной или магнитно-резонансной). Кроме того, совершенно необходимо обследование органов грудной клетки и средостения (рентгенография и КТ) для определения заболевания, которое может вызвать окклюзию верхней полой вены. При опухолевой этиологии данного заболевания необходима морфологическая верификация основного заболевания в целях определения целесообразности последующего применения рентгенотерапии или химиотерапии.
Дифференциальный диагноз[править]
Сдавление вен: Лечение[править]
Обходное шунтирование верхней полой вены редко сопровождается хорошими отдаленными результатами, а зачастую и невыполнимо из-за тяжести состояния больного, распространения опухоли на другие органы. При некоторых злокачественных новообразованиях органов грудной клетки и средостения хороший эффект можно получить при рентгенотерапии и полихимиотерапии. Наилучший эффект наблюдают при лимфомах. В настоящее время наиболее перспективный способ лечения сдавления верхней полой вены опухолями или фиброзом средостения — чрескожная эндоваскулярная баллонная ангиопластика с установкой стента в суженном участке вены.
Профилактика[править]
Прочее[править]
Синдром нижней полой вены
Наблюдается при компрессии нижней полой вены, инфильтрации стенки нижней полой вены опухолью.
Клинически выраженного синдрома нижней полой вены, как правило, не отмечается в связи с постепенной адаптацией к венозной гипертензии системы кавапортакавальных анастомозов. В данном случае помогают дополнительные диагностические методы — восходящая каваграфия, допплерографическое исследование кровотока в крупных венозных сосудах. Исходом операции может стать перевязка нижней полой вены или ее протезирование.
Синдром сдавления левой почечной вены
Синонимы: синдром щелкунчика
Определение и общие сведения
Синдром сдавления левой почечной вены — компрессия левой почечной вены между верхней брыжеечной артерией и брюшной аортой, что приводит к увеличению градиента давления между левой почечной веной и нижней полой веной до 3 мм рт.ст. (нормальный <1 мм рт.ст.), приводящему к развитию левосторонней гематурии.
Точная распространенность не известна. Большинстве случаев патологии было зарегистрировано в Азии. Наиболее симптоматические случаи наблюдаются на третьем / четвертом десятилетии жизни, чаще у женщин астеничного телосложения.
Этиология и патогенез
Выделяют три типа синдрома щелкунчика почечной вены: передний, задней и комбинированный.
Клинические проявления
Синдром сдавления левой почечной вены имеет тенденцию проявляться урологическими или гинекологическими симптомами. Урологические проявления включают в себя боль в пояснице или в животе, одностороннюю (левостороннюю) макроскопическую или микроскопическую гематурию, варикоцеле или варикоз нижних конечностей. Гинекологические проявления — симптомы застоя в малом тазе: дисменорея, диспареуния, боли после полового акта, боли внизу живота, дизурия, варикоз тазовой, вульварной, ягодичной или бедренной областей и эмоциональные нарушения.
Диагностика
Диагноз следует заподозрить при обнаружении боли в пояснице и гематурии. Диагностические тесты должны включать в себя анализ мочи (микроскопия и баканализ), УЗИ и / или внутривенную урографию, цистоскопию и уретрореноскопию, цветное допплеровское сканирование, КТ или МР-ангиографию, а также флебографию левой вены почек.
Лечение
Пациентов в пубертате, которые могут претерпевать спонтанную ремиссию по ходу их физического развития, а также пациентов с незначительными симптомами и микроскопической гематурией или пациентов с интерметтирующей безболевой выраженной гематурией, с нормальной гемограммой — следует наблюдать.
Экстрасосудистое стентирование может быть осуществлено путем полостной или лапароскопической операции и включает в себя размещение трансплантата из политетрафторэтилена. Внутрисосудистое стентирование является наиболее привлекательным вариантом лечения.
Прогноз
Прогноз после вмешательства хороший.
Источники (ссылки)[править]
Хирургические болезни [Электронный ресурс] : учебник / под ред. М. И. Кузина. — 4-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970433713.html
«Эндокринная хирургия [Электронный ресурс] / под ред. И. И. Дедова, Н. С. Кузнецова, Г. А. Мельниченко — М. : Литтерра, 2014. — (Серия «Практические руководства»).» — https://www.rosmedlib.ru/book/ISBN9785423501044.html
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
I80 Флебит и тромбофлебит
Включено:
воспаление вены
гнойный флебит
перифлебит
эндофлебит
Исключено:
постфлебитический синдром (I87.0)
тромбофлебит мигрирующий (I82.1)
флебит и тромбофлебит:
— внутричерепной и спинномозговой, септический или БДУ (G08)
— внутричерепной непиогенный (I67.6)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07,
O08.7)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальной вены (K75.1)
— спинномозговой непиогенный (G95.1)
I80.0 Флебит и тромбофлебит поверхностных сосудов нижних конечностей
I80.1 Флебит и тромбофлебит бедренной вены
I80.2 Флебит и тромбофлебит других глубоких сосудов нижних конечностей
I80.3 Флебит и тромбофлебит нижних конечностей неуточненный
I80.8 Флебит и тромбофлебит других локализаций
I80.9 Флебит и тромбофлебит неуточненной локализации
I81 Тромбоз портальной вены
Исключено: флебит портальной вены (K75.1)
I82 Эмболия и тромбоз других вен
Исключено:
эмболия и тромбоз вен:
— брыжеечных (K55.0)
— внутричерепных и спинномозговых, септические или БДУ (G08)
— внутричерепных, непиогенные (I67.6)
— коронарных (I21-I25)
— легочных (I26.-)
— мозговых (I63.6, I67.6)
— нижних конечностей (I80.-)
— осложняющие:
— аборт, внематочную или молярную беременность (O00-O07, O08.8)
— беременность, роды и послеродовой период (O22.-, O87.-)
— портальных (I81)
— спинномозговых, непиогенные (G95.1)
I82.0 Синдром Бадда-Киари
I82.1 Тромбофлебит мигрирующий
I82.2 Эмболия и тромбоз полой вены
I82.3 Эмболия и тромбоз почечной вены
I82.8 Эмболия и тромбоз других уточненных вен
I82.9 Эмболия и тромбоз неуточненной вены
I83 Варикозное расширение вен нижних конечностей
Исключено: осложняющее:
— беременность (O22.0)
— послеродовой период (O87.8)
I83.0 Варикозное расширение вен нижних конечностей с язвой
I83.1 Варикозное расширение вен нижних конечностей с воспалением
I83.2 Варикозное расширение вен нижних конечностей c язвой и воспалением
I83.9 Варикозное расширение вен нижних конечностей без язвы или воспаления
I84 Геморрой
Включено:
варикозное расширение вен ануса или прямой кишки
геморроидальные узлы
Исключено: осложняющий:
— беременность (O22.4)
— роды или послеродовой период (O87.2)
I84.0 Внутренний тромбированный геморрой
I84.1 Внутренний геморрой с другими осложнениями
I84.2 Внутренний геморрой без осложнения
I84.3 Наружный тромбированный геморрой
I84.4 Наружный геморрой с другими осложнениями
I84.5 Наружный геморрой без осложнения
I84.6 Остаточные геморроидальные кожные метки
I84.7 Тромбированный геморрой неуточненный
I84.8 Геморрой с другими осложнениями неуточненный
I84.9 Геморрой без осложнения неуточненный
I85 Варикозное расширение вен пищевода
I85.0 Варикозное расширение вен пищевода с кровотечением
I85.9 Варикозное расширение вен пищевода без кровотечения
I86 Варикозное расширение вен других локализаций
Исключено:
варикозное расширение вен неуточненной локализации (I83.9)
варикозное расширение вен сетчатки (H35.0)
I86.0 Варикозное расширение подъязычных вен
I86.1 Варикозное расширение вен мошонки
I86.2 Варикозное расширение вен таза
I86.3 Варикозное расширение вен вульвы
Исключено: осложняющее:
— беременность (O22.1)
— роды и послеродовой период (O87.8)
I86.4 Варикозное расширение вен желудка
I86.8 Варикозное расширение вен других уточненных локализаций
I87 Другие поражения вен
I87.0 Постфлебитический синдром
I87.1 Сдавление вен
Исключено: легочной (I28.8)
I87.2 Венозная недостаточность (хроническая) (периферическая)
I87.8 Другие уточненные поражения вен
I87.9 Поражение вены неуточненное
I88 Неспецифический лимфаденит
Исключено:
болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде генерализованной лимфаденопатии (B23.1)
острый лимфаденит, кроме брыжеечного (L04.-)
увеличение лимфатических узлов БДУ (R59.-)
I88.0 Неспецифический брыжеечный лимфаденит
I88.1 Хронический лимфаденит, кроме брыжеечного
I88.8 Другие неспецифические лимфадениты
I88.9 Неспецифический лимфаденит неуточненный
I89 Другие неинфекционные болезни лимфатических сосудов и лимфатических узлов
Исключено:
врожденный лимфоотек (Q82.0)
лимфоотек после мастэктомии (I97.2)
увеличение лимфатических узлов БДУ (R59.-)
хилоцеле:
— оболочки влагалищной (нефиляриозное) БДУ (N50.8)
— филяриозное (B74.-)
I89.0 Лимфоотек, не классифицированный в других рубриках
I89.1 Лимфангит
Исключено: острый лимфангит (L03.-)
I89.8 Другие уточненные неинфекционные болезни лимфатических сосудов и лимфатических узлов
I89.9 Неинфекционная болезнь лимфатических сосудов и лимфатических узлов неуточненная
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Посттромбофлебитическая болезнь.
Посттромбофлебитическая болезнь
Описание
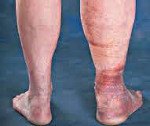
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен. Клинически посттромбофлебитическая болезнь может проявиться через несколько лет после перенесенного острого тромбоза. У пациентов возникает распирающее чувство в пораженной конечности и мучительные ночные судороги, образуется кольцевидная пигментация и отечность, которая со временем приобретает фиброзную плотность. Диагностика посттромбофлебитической болезни основывается на анамнестических данных и результатах УЗДГ вен нижних конечностей. Нарастающая декомпенсация венозного кровообращения служит показанием к хирургическому лечению.
Дополнительные факты
Посттромбофлебитическая болезнь. Хроническое затруднение венозного оттока из нижних конечностей, развивающееся после перенесенного тромбоза глубоких вен.
Причины
При тромбозе в просвете сосуда образуется тромб. После стихания острого процесса тромботические массы частично подвергаются лизированию, частично замещаются соединительной тканью. Если преобладает лизис, происходит реканализация (восстановление просвета вены). При замещении соединительнотканными элементами наступает окклюзия (исчезновение просвета сосуда).
Восстановление просвета вены всегда сопровождается разрушением клапанного аппарата в месте локализации тромба. Поэтому, независимо от преобладания того или иного процесса, исходом флеботромбоза становится стойкое нарушение кровотока в системе глубоких вен.
Повышение давления в глубоких венах приводит к расширению (эктазии) и несостоятельности перфорантных вен. Кровь из системы глубоких вен сбрасывается в поверхностные сосуды. Подкожные вены расширяются и тоже становятся несостоятельными. В результате в процесс вовлекаются все вены нижних конечностей.
Депонирование крови в нижних конечностях вызывает микроциркуляторные нарушения. Нарушение питания кожи приводит к образованию трофических язв. Движение крови по венам в значительной степени обеспечивается сокращением мышц. В результате ишемии сократительная способность мышц ослабевает, что приводит к дальнейшему прогрессированию венозной недостаточности.
Классификация
Выделяют два варианта течения (отечная и отечно-варикозная формы) и три стадии посттромбофлебитической болезни.
• преходящие отеки, «синдром тяжелых ног»;
• стойкие отеки, трофические расстройства (нарушения пигментации кожи, экзема, липодерматосклероз);
• трофические язвы.
Симптомы
Первые признаки посттромбофлебитической болезни могут появиться через несколько месяцев или даже лет после острого тромбоза. На ранних стадиях пациенты предъявляют жалобы на боли, чувство распирания, тяжести в пораженной ноге при ходьбе или стоянии. При лежании, придании конечности возвышенного положения симптомы быстро уменьшаются. Характерным признаком посттромбофлебитической болезни являются мучительные судороги в мышцах больной конечности по ночам.
Современные исследования в области флебологии показывают, что в 25% случаев посттромбофлебитическая болезнь сопровождается варикозным расширением поверхностных вен пораженной конечности. Отеки различной степени выраженности наблюдаются у всех больных. Через несколько месяцев после развития стойких отеков появляются индуративные изменения мягких тканей. В коже и подкожной клетчатке развивается фиброзная ткань. Мягкие ткани становятся плотными, кожа спаивается с подкожной клетчаткой и утрачивает подвижность.
Характерным признаком посттромбофлебитической болезни является кольцевидная пигментация, которая начинается над лодыжками и охватывает нижнюю треть голени. В последующем в этой области часто развиваются дерматиты, сухая или мокнущая экзема, а в поздние периоды болезни возникают плохо заживающие трофические язвы.
Судороги.
Диагностика
При подозрении на посттромбофлебитическую болезнь врач выясняет, страдал ли пациент тромбофлебитом. Некоторые пациенты с тромбофлебитом не обращаются к флебологу, поэтому при сборе анамнеза необходимо обращать внимание на эпизоды выраженного продолжительного отека и чувства распирания пораженной конечности.
Для подтверждения диагноза проводится УЗДГ вен нижних конечностей. Для определения формы, локализации поражения и степени гемодинамических нарушений применяется радионуклеоидная флебография, ультразвуковое ангиосканирование и реовазография нижних конечностей.
Лечение
В течение адаптационного периода (первый год после перенесенного тромбофлебита) пациентам назначается консервативная терапия. Показанием для оперативного вмешательства является ранняя прогрессирующая декомпенсация кровообращения в пораженной конечности.
По окончании адаптационного периода тактика лечения зависит от формы и стадии посттромбофлебитической болезни. В стадии компенсации и субкомпенсации нарушений кровообращения (ХВН 0-1) рекомендовано постоянное ношение средств эластической компрессии, физиотерапия. Даже при отсутствии признаков нарушения кровообращения больным противопоказан тяжелый труд, работа в горячих цехах и на холоде, труд, связанный с длительным пребыванием на ногах.
При декомпенсации кровообращения пациенту назначают антиагреганты (дипиридамол, пентоксифиллин, ацетилсалициловая кислота), фибринолитики, препараты, уменьшающие воспаление стенки вены (экстракт конского каштана, гидроксиэтилрутозид, троксерутин, трибенозид). При трофических расстройствах показан пиридоксин, поливитамины, десенсибилизирующие средства.
Хирургическое вмешательство не может полностью излечить больного с посттромбофлебитической болезнью. Операция лишь помогает отсрочить развитие патологических изменений в венозной системе. Поэтому хирургическое лечение проводится лишь при неэффективности консервативной терапии.
Выделяют следующие виды операций при посттромбофлебитической болезни:
• реконструктивные вмешательства (резекция и пластика вен, обходное шунтирование);
• корригирующие операции (флебэктомия и минифлебэктомия — удаление расширенных подкожных вен, перевязка коммуникантных вен).
На сегодняшний день ни один вид лечения, включая оперативные вмешательства, не может остановить дальнейшее развитие болезни при ее неблагоприятном течении. В течение 10 лет с момента диагностирования посттромбофлебитической болезни инвалидность наступает у 38% пациентов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
