Синдром верхней полой вены является наиболее часто проявлением
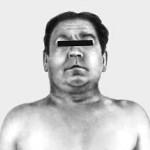

Синдром верхней полой вены – это симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм может включать проведение рентгенографии ОГК, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, медиастиноскопии, торакоскопии с биопсией. При синдроме может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения.
Общие сведения
Под синдромом верхней полой вены (СВПВ), или кава-синдромом, понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.
Синдром верхней полой вены
Причины СВПВ
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб. Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы СВПВ
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
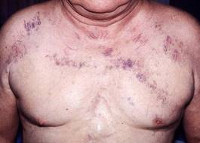
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Осложнения
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов.
Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов:
- головной боли
- шума в голове
- сонливости
- судорог
- спутанности и потери сознания.
В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться:
- диплопия
- двусторонний экзофтальм
- слезотечение
- утомляемость глаз
- снижение остроты зрения
- тугоухость
- слуховые галлюцинации
- шум в ушах
Диагностика
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).

КТ органов грудной клетки. Резкое сужение просвета верхней полой вены за счет прорастания в нее опухоли средостения с выраженным затруднением оттока венозной крови от головы и верхних конечностей
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение СВПВ
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного. При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
Содержание
- Синдром верхней полой вены
- Причины синдрома верхней полой вены
- Симптомы синдрома верхней полой вены
- Диагностика синдрома верхней полой вены
- Лечение синдрома верхней полой вены
- Прогноз синдрома верхней полой вены
Синдром верхней полой вены – симптомокомплекс, развивающийся вследствие нарушения кровообращения в системе верхней полой вены и затруднения оттока венозной крови от верхних отделов туловища. Классическими признаками синдрома верхней полой вены служат: цианоз; одутловатость головы, шеи, верхних конечностей, верхней половины грудной клетки; расширение подкожных вен; одышка, охриплость голоса, кашель и др. Нередко развиваются общемозговые, глазные, геморрагические проявления. Диагностический алгоритм при синдроме верхней полой вены может включать проведение рентгенографии грудной клетки, венокаваграфии, КТ и МРТ грудной клетки, УЗДГ, бронхоскопии, медиастиноскопии, торакоскопии с биопсией. При синдроме верхней полой вены может быть предпринята эндоваскулярная баллонная ангиопластика и стентирование, тромбэктомия, резекция ВПВ, обходное шунтирование, паллиативное удаление опухоли с целью декомпрессии средостения и др.
Синдром верхней полой вены
Под синдромом верхней полой вены или кава-синдромом понимают вторичное патологическое состояние, осложняющее многие заболевания, связанные с поражением органов средостения. В основе кава-синдрома лежит экстравазальная компрессия или тромбоз верхней полой вены, нарушающие отток венозной крови от головы, плечевого пояса и верхней половины туловища, что может приводить к жизнеугрожающим осложнениям. Синдром верхней полой вены в 3-4 раза чаще развивается у пациентов мужского пола в возрасте 30-60 лет. В клинической практике с синдромом верхней полой вены приходится сталкиваться специалистам в области торакальной хирургии и пульмонологии, онкологии, кардиохирургии, флебологии.
Верхняя полая вена (ВПВ) располагается в среднем средостении. Она представляет собой тонкостенный сосуд, окруженный плотными структурами — грудной стенкой, аортой, трахеей, бронхами, цепочкой лимфоузлов. Особенности строения и топографии ВПВ, а также физиологически низкое венозное давление обусловливают легкое возникновение обструкции магистрального сосуда. Через ВПВ оттекает кровь от головы, шеи, верхнего плечевого пояса и верхних отделов грудной клетки. Верхняя полая вена имеет систему анастомозов, выполняющих компенсаторную функцию при нарушении проходимости ВПВ. Однако венозные коллатерали не могут полностью заменить ВПВ. При синдроме верхней полой вены давление в ее бассейне может достигать 200-500 мм вод. ст.
Причины синдрома верхней полой вены
Развитию синдрома верхней полой вены могут способствовать следующие патологические процессы: экстравазальная компрессия ВПВ, опухолевая инвазия стенки ВПВ или тромбоз. В 80-90% случаев непосредственными причинами кава-синдрома выступают рак легкого, преимущественно правосторонней локализации (мелкоклеточный, плоскоклеточный, аденокарцинома); лимфогранулематоз, лимфомы; метастазы рака молочной железы, рака простаты и рака яичка в средостение; саркома и др.
В остальных случаях к компрессии ВПВ могут приводить доброкачественные опухоли средостения (кисты, тимомы), фиброзный медиастинит, аневризма аорты, констриктивный перикардит, инфекционные поражения: (сифилис, туберкулез, гистоплазмоз), загрудинный зоб.
Синдром верхней полой вены может быть обусловлен тромбозом ВПВ, развивающимся на фоне длительной катетеризации вены центральным венозным катетером или пребывания в ней электродов электрокардиостимулятора.
Симптомы синдрома верхней полой вены
Клинические проявления синдрома верхней полой вены обусловлены повышением венозного давления в сосудах, кровь от которых в норме оттекает через ВПВ или безымянные вены. На выраженность проявлений влияют скорость развития синдрома верхней полой вены, уровень и степень нарушения кровообращения, адекватность коллатерального венозного оттока. В зависимости от этого клиническое течение синдром верхней полой вены может быть медленно прогрессирующим (при компрессии и инвазии ВПВ) или острым (при тромбозе ВПВ).
Классическая триада, характеризующая синдром верхней полой вены, включает отек, цианоз и расширение поверхностных вен на лице, шее, верхних конечностях и верхней половине туловища. Пациентов может беспокоить одышка в покое, приступы удушья, охриплость голоса, дисфагия, кашель, боли в груди. Указанные симптомы усиливаются в положении лежа, поэтому больные вынуждены принимать в постели полусидячее положение. В трети случаев отмечается стридор, обусловленный отеком гортани и угрожающий обструкцией дыхательных путей.
Часто при синдроме верхней полой вены развиваются носовые, легочные, пищеводные кровотечения, вызванные венозной гипертензией и разрывом истонченных стенок сосудов. Нарушение венозного оттока из полости черепа приводит к развитию церебральных симптомов: головной боли, шума в голове, сонливости, судорог, спутанности и потери сознания. В связи с нарушением функции глазодвигательных и слуховых нервов могут развиваться диплопия, двусторонний экзофтальм, слезотечение, утомляемость глаз, снижение остроты зрения, тугоухость, слуховые галлюцинации, шум в ушах.
Диагностика синдрома верхней полой вены
Физикальное обследование пациента с синдромом верхней полой вены выявляет набухание вен шеи, расширенную сеть подкожных венозных сосудов на груди, полнокровие или цианоз лица, отек верхней половины туловища. При подозрении на синдром верхней полой вены всем больным показано рентгенологическое обследование — рентгенография грудной клетки в двух проекциях, томография (компьютерная, спиральная, магнитно-резонансная). В некоторых случаях для определения локализации и выраженности венозной обструкции прибегают к проведению флебографии (венокаваграфии).
С целью дифференциальной диагностики тромбоза ВПВ и обструкции извне показана УЗДГ сонных и надключичных вен. Осмотр глазного дна офтальмологом позволяет выявить извитость и расширение вен сетчатки, отек перипапиллярной области, застойный диск зрительного нерва. При измерении внутриглазного давления может отмечаться его значительное повышение.
Для определения причин синдрома верхней полой вены и верификации морфологического диагноза может потребоваться проведение бронхоскопии с биопсией и забором мокроты; анализа мокроты на атипичные клетки, цитологического исследования промывных вод из бронхов, биопсии лимфатического узла (прескаленной биопсии), стернальной пункции с исследованием миелограммы. При необходимости может выполняться диагностическая торакоскопия, медиастиноскопия, медиастинотомия или парастернальная торакотомия для ревизии и биопсии средостения.
Дифференциальную диагностику кава-синдрома проводят с застойной сердечной недостаточностью: при синдроме верхней полой вены отсутствуют периферические отеки, гидроторакс, асцит.
Лечение синдрома верхней полой вены
Симптоматическое лечение синдрома верхней полой вены направлено на повышение функциональных резервов организма. Оно включает назначение низкосолевой диеты, ингаляций кислорода, диуретиков, глюкокортикоидов. После установления причины, вызвавшей развитие синдрома верхней полой вены, переходят патогенетическому лечению.
Так, при синдроме верхней полой вены, обусловленном раком легкого, лимфомой, лимфогранулематозом, метастазами опухолей других локализаций, проводится полихимиотерапия и лучевая терапия. Если развитие синдрома верхней полой вены вызвано тромбозом ВПВ, назначается тромболитическая терапия, проводится тромбэктомия, в некоторых случаях – резекция сегмента верхней полой вены с замещением резецированного участка венозным гомотрансплантатом.
При экстравазальной компрессии ВПВ радикальные вмешательства могут включать расширенное удаление опухоли средостения, удаление медиастинальной лимфомы, торакоскопическое удаление доброкачественной опухоли средостения, удаление кисты средостения и др. В случае невозможности выполнения радикальной операции прибегают к различным паллиативным хирургическим вмешательствам, направленным на улучшение венозного оттока: удалению опухоли средостения с целью декомпрессии, обходному шунтированию, чрескожной эндоваскулярной баллонной ангиопластике и стентированию верхней полой вены.
Прогноз синдрома верхней полой вены
Отдаленные результаты лечения синдрома верхней полой вены зависят, прежде всего, от основного заболевания и возможностей его радикального лечения. Устранение причин приводит к купированию проявлений кава-синдрома. Острое течение синдрома верхней полой вены может вызвать быструю гибель больного.
При синдроме верхней полой вены, обусловленном запущенным онкологическим процессом, прогноз неблагоприятный.
Источник
Январь 30, 2019
Нет комментариев
Синдром верхней полой вены (СВПВ) – это обструкция кровотока через верхнюю полую вену. Заболевание требует неотложной медицинской помощи, которая чаще всего проявляется у больных со злокачественным заболеванием в грудной клетке. Больному с СВПВ требуется незамедлительная диагностика и лечение.
Уильям Хантер впервые описал синдром в 1757 году у больного с сифилитической аневризмой аорты. В 1954 году Шехтер рассмотрел 274 хорошо документированных случая синдрома верхней полой вены, о которых сообщалось в литературе; 40% из них были из-за сифилитических аневризм или туберкулезного медиастинита.
Начиная с ранних сообщений, данные инфекции постепенно уменьшились как основная причина обструкции верхней полой вены. Рак легкого в настоящее время является основным процессом приблизительно у 70% пациентов с сифилитической аневризмой аорты. Однако, до 40% случаев связаны с незлокачественными причинами.
Патофизиология
Верхняя полая вена является основным дренажным сосудом для венозной крови из головы, шеи, верхних конечностей и верхней части грудной клетки. Он расположен в среднем средостении и окружен относительно жесткими структурами, такими как грудина, трахея, правый бронх, аорта, легочная артерия и перигилярные и паратрахеальные лимфатические узлы. Он простирается от места соединения правой и левой безымянных вен до правого предсердия, на расстоянии 6-8 см. Это тонкостенная сосудистая структура с низким давлением. Эта стенка легко сдавливается, поскольку она пересекает правую сторону средостения.
Обструкция верхней полой вены может быть вызвана неопластической инвазией венозной стенки, связанной с внутрисосудистым тромбозом, или, проще говоря, внешним давлением опухолевой массы на относительно тонкостенный верхней полой вены. Полная обструкция верхней полой вены является результатом внутрисосудистого тромбоза в сочетании с внешним давлением. Неполная обструкция верхней полой вены чаще производна к внешнему давлению без тромбоза. Прочие причины включают в себя компрессию внутрисосудистыми артериальными устройствами. Заболеваемость растет, в соответствии с увеличением применения эндоваскулярных устройств.
Обструкция верхней полой вены инициирует коллатеральное венозное возвращение к сердцу из верхней половины тела по четырем основным путям. Первым и наиболее важным путем является азигозная венозная система, которая включает в себя азигозную вену, гемиазигозную вену и соединительные межреберные вены. Второй путь – это внутренняя молочная венозная система плюс притоки и вторичные связи с верхними и нижними эпигастральными венами. Длинная грудная венозная система с ее связями с бедренными венами и позвоночными венами обеспечивает третий и четвертый коллатеральные пути, соответственно.
Несмотря на эти коллатеральные пути, венозное давление почти всегда повышается в верхнем отделе при наличии обструкции верхней полой вены. У больных с тяжелой формой синдрома верхней полой вены фиксировалось венозное давление до 200-500 см H2O.
Причины
Более 80% случаев СВПВ вызваны злокачественными опухолями средостения. Бронхогенные карциномы составляют 75-80% всех этих случаев, причем большинство из них представляют собой мелкоклеточный рак. Неходжкинские лимфомы (особенно крупноклеточные) составляют 10-15%. Причины СВПВ кажутся сходными с относительной частотой первичных опухолей легких и средостения. Редкие злокачественные диагнозы включают болезнь Ходжкина, метастатический рак, первичные лейомиосаркомы сосудов средостения и плазмоцитомы.
К незлокачественным состояниям, которые могут вызвать СВПВ, относятся следующие:
- Медиастинальный фиброз
- Сосудистые заболевания, такие как аневризма аорты , васкулит и артериовенозные свищи
- Инфекции, такие как гистоплазмоз, туберкулез, сифилис и актиномикоз
- Доброкачественные опухоли средостения, такие как тератома, кистозная гигрома , тимома и дермоидная киста
- Сердечные причины, такие как перикардит и миксома предсердия
- Тромбоз, связанный с наличием катетеров центральной вены
Это составляет примерно 22% случаев ссиндрома верхней полой вены.
Прогноз
Выживаемость у пациентов с синдромом верхней полой вены зависит главным образом от течения основного заболевания. Само по себе отсутствие смертности напрямую связано с легким венозным застоем.
У пациентов с доброкачественной СВПВ ожидаемая продолжительность жизни не изменяется. Если СВПВ является вторичным по отношению к злокачественному процессу, выживаемость больного коррелирует с гистологией опухоли. Лица, имеющие признаки и симптомы отека гортани и головного мозга имеют наиболее опасные для жизни проявления синдрома верхней полой вены и находятся под угрозой внезапной смерти.
Клинические наблюдения показывают, что примерно 10% больных с бронхогенной карциномой и 45% больных с лимфомой, получавших облучение, живут не менее 30 месяцев. Напротив, лица с злокачественной СВПВ, не проходившие лечения, выживают только в течение примерно 30-ти дней. Прогноз для тех, кто не реагирует на лечение, аналогично.
Клиническая картина
В начале клинического течения синдрома верхней полой вены частичная обструкция верхней полой вены может протекать бессимптомно, но чаще игнорируются незначительные симптомы и признаки.
Поскольку синдром продвигается к полной обструкции верхней полой вены, классические симптомы и признаки становятся более очевидными. Одышка является наиболее распространенным симптомом, наблюдаемым у 63% больных с СВПВ. К другим симптомам относятся отек лица, наполнение головы, кашель, отек рук, боль в груди, дисфагия, ортопноэ, нарушение зрения, хрипота, стридор, головная боль, заложенность носа, тошнота, плевральный выпот и головокружение.
Характерные физические показатели синдрома верхней полой вены включают в себя расширение вен шеи и грудной стенки, отек лица, отек верхних конечностей, психические изменения, полнокровие, цианоз, отёк зрительного нерва, ступор и в некоторых случаях кома. Наклон туловища вперед или в состоянии лежа может усугубить симптомы и признаки.
Осложнения
Осложнения синдрома верхней полой вены могут включать в себя следующее:
Отек гортани
Отек головного мозга
Снижение сердечного выброса при гипотонии
Тромбоэмболия легочной артерии (при наличии ассоциированного тромба)
Диагностика
Больные с синдромом открытой верхней полой вены могут диагностируются только с помощью физикального осмотра. Тем не менее, некоторые детали требуют процедуры диагностической визуального исследования.
Рентгенография грудной клетки
Рентгенография грудной клетки позволяет выявить расширенное средостение или массу в правой части грудной клетки.
Компьютерная томография
Компьютерная томография (КТ) имеет то преимущество, что предоставляет более точную информацию о месте обструкции и может дать информацию для биопсии с помощью медиастиноскопии, бронхоскопии или чрескожной аспирации тонкой иглой. Она также обеспечивает получение информации о других критических структурах, например, бронхах и голосовых связках.
КТ грудной клетки является первоначальным методом диагностики для определения, происходит ли обструкция в результате внешнего сжатия или в результате тромбоза. Дополнительная информация необходима, поскольку вовлечение данных структур требует незамедлительных действий для снятия давления.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) еще недостаточно изучена в этой ситуации, но она выглядит многообещающей. Она имеет несколько потенциальных плюсов по сравнению с КТ в том смысле, что обеспечивает получение изображения в нескольких плоскостях, позволяет осуществлять прямую визуализацию кровотока и не требует использования йодированного контрастного материала (когда ожидается стентирование).
МРТ является приемлемым методом диагностики для больных с почечной недостаточностью или лиц с контрастной аллергией. Потенциальные недостатки МРТ включают в себя увеличение времени сканирования с сопутствующими проблемами соблюдения пациентом режима лечения.
Флебография
Инвазивная контрастная венография является наиболее убедительным диагностическим инструментом. Она точно определяет этиологию обструкции. Что особенно важно, если требуется хирургическое лечение закупорки полой вены.
Лечение
При лечении синдрома верхней полой вены целью является облегчение симптомов и попытка излечения первичного злокачественного процесса. Лишь небольшой процент пациентов с быстро возникающей обструкцией верхней полой вены подвержены риску опасных для жизни осложнений.
Пациенты с клинической СВПВ часто получают значительное симптоматическое улучшение от консервативных мер лечения, в том числе подъема головки кровати и дополнительного кислорода. Неотложная терапия показана при наличии отека мозга, сниженного сердечного выброса или отека верхних дыхательных путей. Кортикостероиды и диуретики часто используются для облегчения отека гортани или головного мозга, хотя документация об их эффективности сомнительна.
Лучевая терапия была рекомендована в качестве стандартного лечения для большинства больных с СВПВ. Он используется в качестве начального лечения, если гистологический диагноз не может быть установлен и клиническое состояние пациента ухудшается; однако, обзоры предполагают, что одна только обструкция верхней полой вены редко представляет абсолютную чрезвычайную ситуацию, которая требует лечения без определенного диагноза.
Схема фракционирования для лучевой терапии обычно включает от двух до четырех больших начальных фракций по 3-4 Гр с последующей ежедневной доставкой обычных фракций по 1,5-2 Гр, до общей дозы 30-50 Гр. Доза облучения зависит от размера опухоли и радиореактивности. Радиационный портал должен включать 2-сантиметровое поле вокруг опухоли.
Во время облучения пациенты клинически улучшаются, прежде чем на рентгенографии грудной клетки обнаруживаются объективные признаки уменьшения опухоли. Лучевая терапия купирует обструкцию верхней полой вены у 70% пациентов с карциномой легкого и более чем у 95% пациентов с лимфомой.
У больных с СВПВ, вторичной к немелкоклеточной карциноме легкого, лучевая терапия является основным лечением. Вероятность того, что пациенты получат пользу от такой терапии, высока, но общий прогноз у этих пациентов плохой.
Химиотерапия может быть предпочтительнее лучевой терапии для пациентов с хемочувствительными опухолями.
Наиболее обширный опыт в лечении СВПВ, вторичной по отношению к неходжкинской лимфоме, сообщается в онкологическом центре имени доктора Андерсона. Пациенты получали только химиотерапию, химиотерапию в сочетании с лучевой терапией или только лучевую терапию. Все пациенты достигли полного облегчения симптомов СВПВ в течение 2 недель после применения любого типа лечения. Вероятно, ни один из методов лечения не был лучшим в достижении клинического улучшения.
Загрузка…
Источник
